Консультування хворого з підозрою на ішемічну хворобу серця / ОСКІ рекомендації

Автори:
Т.Д. Данілевич, А.В. Зінченко, А.А. Сідоров
Початок консультації
- Вимийте руки та одягніть ЗІЗ, якщо це необхідно.
- Представтесь пацієнту, вказавши своє ім’я та роль.
- Підтвердіть прізвище, ім’я та дату народження пацієнта.
- Поясніть, що включатиме обстеження, використовуючи зрозумілу для пацієнта мову.
- Отримайте згоду на проведення консультації.
- Адекватно оголіть пацієнта для проведення обстеження.
- Запитайте пацієнта, чи є у нього больові відчуття, перш ніж продовжити клінічне обстеження.
З’ясування основної скарги
- Використовуйте відкриті запитання, щоб вивчити скарги пацієнта
Деталізація основної скарги
- Локалізація: з’ясуйте де болить
- Початок: з’ясуйте, коли вперше з’явився біль і чи виник він раптово чи поступово
- Характер: попросіть у пацієнта описати, як відчувається біль
- Іррадіація: з’ясуйте, чи поширюється біль кудись ще
- Супутні симптоми: уточніть, чи є інші супутні симптоми
- Динаміка у часі: уточніть, як змінився біль з часом
- Фактори, що погіршують або полегшують біль: з’ясуйте, чи є щось, що посилює або полегшує біль
- Тяжкість: з’ясуйте, наскільки сильним є біль за шкалою від 0 до 10
- Проаналізуйте роздуми, побоювання та очікування пацієнта
- Резюмуйте скарги пацієнта
Комплексна оцінка
- Проведіть оцінку інших симптомів для отримання комплексної картини
Збір анамнезу захворювання
- З’ясуйте, коли та як вперше з’явились скарги та чи звертався пацієнт за медичною допомогою, якщо так, то до кого та чим завершилось його звернення, якщо ні, то уточніть чому не звертався; чи приймав пацієнт самостійно або за призначенням лікаря медичні препарати, якщо так, то, чи змінювався характер скарг.
- У випадку госпіталізації з приводу проявів серцево-судинних захворювань (ССЗ), ознайомтесь з випискою з історії хвороби пацієнта, зверніть увагу на встановлений клінічний діагноз, результати проведених лабораторних чи інструментальних обстежень, проведене лікування та рекомендації після виписки
- У випадку проведення пацієнту раніше лабораторних чи інструментальних обстежень з приводу поточних скарг, проаналізуйте їх результати та вкажіть на важливі знахідки
- З’ясуйте, що спонукало пацієнта звернутися до Вас
- Виключіть інші причини наявних скарг, ставлячи пацієнту уточнюючі запитання
Збір анамнезу життя
- Уточніть наявність у пацієнта чи були раніше діагностовані ССЗ
- З’ясуйте наявність у хворого хронічних захворювань
- Уточніть, чи були проведене раніше будь-яке оперативне втручання, особливо зверніть увагу на хірургічні втручання з-приводу ССЗ, з’ясуйте як протікав післяопераційний період
- Уточніть, чи були у пацієнта травми, з’ясуйте, як протікав відновлювальний період
- З’ясуйте, як протікала вагітність
- З’ясуйте час настання менопаузи та прийом замісної гормональної терапії
- З’ясуйте, чи приймає пацієнт постійно лікарські препарати та які саме, вкажіть дози препаратів
- З’ясуйте чи є у пацієнта непереносимість лікарських препаратів або продуктів харчування та уточніть, як саме вона проявляється
- Уточніть, чи є у пацієнта шкідливі звички – вживання алгоголю, наркотичних речовин, паління
- З’ясуйте харчові звички та вподобання пацієнта, а саме вживання солі, висококалорійних продуктів, червоного м’яса, овочів та фруктів
- З’ясуйте рівень фізичної активності пацієнта
- З’ясуйте, чи є у пацієнта порушення еректильної функції
- З’ясуйте сімейний стан пацієнта, побутові умови проживання; уточніть, чи не було серед кровних родичів серцево-судинних захворювань
- З’ясуйте, чи працює пацієнт, його професію, умови роботи, наявність шкідливих факторів
Об’єктивний огляд
- Проведіть загальний огляд пацієнта:
- Оцінка загального стану
- Оцінка стану свідомості
- Оцінка положення хворого
- Оцінка відповідності біологічного та паспортного віку
- Оцінка конституційних параметрів хворого (зріст, вага, індекс маси тіла (ІМТ)
- Оцінка стану шкірних покривів та видимих слизових оболонокОцінка наявності пастозності або набряків
- Оцінка стану лімфатичних вузлів
- Оцінка опорно-рухового апарату
- Візуальна оцінка голови, обличчя, шиї
- Проведіть огляд пацієнта за органами та системами:
- Оцінка стану дихальної системи
- Оцінка стану серцево-судинної системи
- Оцінка стану травної системи
- Оцінка стану сечовидільної системи
Призначення лабораторного обстеження
- Загальний аналіз крові (згідно рекомендацій Європейської асоціації кардіологів від 2019 року)
- Загальний аналіз сечі (не обов’язково, призначається згідно показів)
- Визначення рівня глюкози (згідно рекомендацій Європейської асоціації кардіологів від 2019 року)
- Загальний холестерин, ліпопротеїди, тригліцериди (згідно рекомендацій Європейської асоціації кардіологів від 2019 року)
- Креатинін з подальшим визначенням ШКФ (згідно рекомендацій Європейської асоціації кардіологів від 2019 року)
- Електроліти крові (K+ таNa+) (не обов’язково, призначається згідно показів)
- Печінкові проби (не обов’язково, призначається згідно показів)
- Оцінка функції щитовидної залози (рекомендована у разі клінічної підозри на її порушення)
- Серцеві ферменти (креатинфосфокіназа і тропонін)
- Мозковий натрійуретичний пептид NT-pro BNP
- Коагулограма
Призначення інструментальних методів обстеження
- Електрокардіограма (ЕКГ)
- Трансторакальна ехокардіографія та Specle-traking ехокардіографія
- Ультразвукова доплерографія сонних артерій
- Холтерівське моніторування ЕКГ
- Холтерівське моніторування АТ
- Фундоскопія
- УЗД щитоподібної залози
- Велоергометрія (ВЕМ) або тредміл тест
- Рентген грудної клітки (обов’язково)
- Оцінка претестової ймовірності ІХС
- Коронароангіографія або КТ коронарографія
Встановлення клінічного діагнозу
- Визначення виду ішемічної хвороби серця (ІХС)
- Оцінка вираженості стенокардії
- Визначення кардіоваскулярного ризику у пацієнта з ІХС
- Оцініть серцево-судинний ризик для вторинної профілактики, включаючи оцінку ризику SMART (Secondary Manifestations of Arterial Disease)
- Оцінка по шкалам SCORE2 та SCORE2-OP при відсутності ІХС за результатами обстеження та відсутності цукрового діабету, сімейної гіперехолестеринемії, хронічного захворювання нирок, вагітності.
- Оцінка по шкалі EUROASPIRE Risk score для пацієнтів, що перенесли ІМ, та/або яким була проведена реваскуляризація
- Оцінка ішемічного та геморагічного ризиків пацієнта
- Визначення ускладнень ІХС
- Оцінка ступеня ХСН у пацієнтів з ІХС
Призначення лікування
- Немедикаментозне лікування ІХС
- Медикаментозне лікування ІХС
- Реваскуляризація
- Лікування коморбідної патології
- Моніторинг терапії
Завершення консультації
- Проведіть узагальнення отриманих даних та запитайте пацієнта, чи нічого важливого не пропущено
- Поінформуйте пацієнта щодо подальшої тактики
- Подякуйте пацієнту
- Утилізуйте ЗІЗ належним чином і помийте руки
Початок консультації
- Вимийте руки та одягніть ЗІЗ, якщо це необхідно.
- Представтесь пацієнту, вказавши своє ім’я та роль.
- Підтвердіть прізвище, ім’я та дату народження пацієнта.
- Поясніть, що включатиме обстеження, використовуючи зрозумілу для пацієнта мову.
- Отримайте згоду на проведення консультації.
- Адекватно оголіть пацієнта для проведення обстеження.
- Запитайте пацієнта, чи є у нього больові відчуття, перш ніж продовжити клінічне обстеження.
Обстеження пацієнта при підозрі на ішемічну хворобу серця проводиться за наявності скарг, які можуть свідчити про ураження коронарних артерій, а також за результатами лабораторних та інструментальних методів обстеження.
З’ясування основної скарги
- Використовуйте відкриті запитання, щоб вивчити скарги пацієнта
Основним проявом ІХС є:
- Біль у ділянці серця
Часто на ряду з проявами ІХС можливі прояви коморбідних серцево-судинних патологій, а саме:
- Головний біль
- Головокружіння
- Мерехтіння мушок перед очима
- Підвищення артеріального тиску (АТ)
- Задишка, відчуття нестачі повітря
- Кашель та/або кровохаркання
- Серцебиття
- Відчуття перебоїв в роботі серця
- Набряки
Деталізація основної скарги
- Локалізація: з’ясуйте де болить
- Початок: з’ясуйте, коли вперше з’явився біль і чи виник він раптово чи поступово
- Характер: попросіть у пацієнта описати, як відчувається біль
- Іррадіація: з’ясуйте, чи поширюється біль кудись ще
- Супутні симптоми: уточніть, чи є інші супутні симптоми
- Динаміка у часі: уточніть, як змінився біль з часом
- Фактори, що погіршують або полегшують біль: з’ясуйте, чи є щось, що посилює або полегшує біль
- Тяжкість: з’ясуйте, наскільки сильним є біль за шкалою від 0 до 10
- Проаналізуйте роздуми, побоювання та очікування пацієнта
- Резюмуйте скарги пацієнта
Біль в ділянці серця – це основний і типовий симптом, який супроводжує ІХС. Ця скарга має бути деталізована. Задайте пацієнту уточнюючі запитання стосовно болю використовуючи опитувальник SOCRATES. Приклад опитування наведений нижче.
S-site (Локалізація)
Ви, звичайно, повинні запитати: «Де Ви відчуваєте біль?»
Але, оскільки, щось на кшталт «біль у серці» все ще є занадто широким, ви також повинні запитати: «Чи можете ви вказати, де саме болить?»
Чим конкретніше пацієнт вкаже локалізацію, тим краще. Пацієнт може показати де саме болить. Якщо пацієнту важко визначити точну локалізацію болю, попросіть його вказати на найбільше місце болю.
Onset (Початок)
Тут слід встановити, як і коли почався біль. Головне запитання, яке слід запитати: «Коли ви почали відчувати біль?»
Інші речі, про які варто запитати:
«Біль почався раптово чи поступово?»
«Що ви робили, коли почали відчувати біль?»
«Як довго ви відчуваєте біль?»
Якщо пацієнт відчуває періодичний біль, дізнайтеся, коли він вперше відчув біль.
Character (Характер)
Ставте більш конкретні питання про біль. Попросіть пацієнта описати характер болю: пекучий, колючий, стискаючий, тупий. Крім того, визначте, чи він є постійним, чи періодичним.
Ви, звичайно, повинні запитати:
«Це просто біль, чи ви відчуваєте стискання/печіння/поколювання?»
«Біль постійний чи періодичний?»
«Як часто у вас виникає біль?»
Radiation (Іррадіація)
Це стосується того, чи переміщається біль на інші частини тіла.
Запитайте пацієнта:
«Чи іррадіює біль?»
«Як часто це відбувається?»
«Чи змінюється іррадіація зі зміною положення тіла?»
«Чи іррадіює біль щоразу в одне і теж місце щоразу?»
Associated symptoms (Супутні симптоми)
Окрім болю, запитайте:
«Чи відчуваєте ви інші симптоми, які можуть бути пов’язані з болем?»
Нехай пацієнт згадає все, що, на його думку, пов’язане з болем (наприклад: пітливість, відчуття страху, втрата свідомості, відчуття ядухи та ін.)
Time course (динаміка у часі)
З’ясуйте історію болю – якщо біль змінився з часом.
Запитайте: «З тих пір, як ви почали відчувати біль, він зменшився, посилився або залишився таким самим?»
Ви також можете запитати: «Чи виникає біль за певних умов?»
Exacerbating or relieving factors (Фактори, що погіршують або полегшують біль)
Поясніть, що послаблює або посилює біль. Запитайте, чи є у пацієнта стратегія лікування болю (наприклад: прийом таблетки нітрогліцерину, припинення фізичного навантаження, зміна положення тіла та ін.).
Це також гарний час, щоб запитати: «Якщо ви нічого не зробите, ви все одно відчуватимете біль?»
Severity (Тяжкість)
Тут ви запитаєте, наскільки сильний біль.
Просто запитайте: «Наскільки сильний біль Ви відчуваєте за шкалою від одного до десяти, де десять — найвище?»
| S | Site (Локалізація) | Запитайте про локалізацію болю | • “Де болить?” • “Чи можете Ви вказати, де Ви відчуваєте біль?” • “Ви можете показати мені, де болить?” • “Які частини тіла задіяні?” • “Яка частина тіла уражена?” • “Де зосереджується біль?” |
| O | Onset (Початок) | Уточніть, як і коли виник біль | • “Біль виник раптово чи поступово?” • “Коли вперше виник біль?” • “Коли з’явилися симптоми?” • “Чи з’явився біль у стані спокою чи під час фізичного навантаження?” • “Як довго тривав біль?” • “Як і коли це почалося?” • “Коли почався біль, раптовий чи поступовий?” • “Що Ви тоді робили?” • “Чи є щось особливе, що викликає біль?” • “Коли з’являється біль?” • “Чи знаєте Ви, які провокуючі причини є причиною нападів?” • “При яких умовах напади стають гіршими?” |
| C | Character (Характер) | Запитайте про конкретні характеристики болю | • “Як би Ви описали цей біль?” • “Чи Ваш біль постійний чи він приходить і зникає?” • “Який у Вас біль?” • “Ви можете описати мені біль?” • “Біль безперервна чи приходить і зникає?” • “Який характер болю?” • “Чи зараз біль сильніше?” • “Чи Вас турбує безперервний біль?” |
| R | Radiation (Іррадіація) | Запитайте, чи не іррадіює біль кудись ще | • “Чи поширюється біль деінде?” • “Біль кудись розповсюджується/ іррадіює/ рухається далі?” • “Біль тільки в одному місці чи він перемістився кудись ще?” • “Якщо біль переміщається в іншу частину тіло, де це і чи постійно?” • “Чи є біль постійним?” • “У яку частину тіла раніше іррадіував біль?“ |
| A | Associated symptoms (Супутні симптоми) | Запитайте, чи є інші симптоми, пов’язані з болем | • “Чи є якісь інші симптоми, які, здається, пов’язані з болем?” • “Чи є у Вас якісь інші симптоми, крім болю?” • “Чи відбувається ще щось, поки у Вас біль?” • “Які ще симптоми присутні та пов’язані з болем?” • “Чи є інші симптоми?” |
| T | Time course (динаміка у часі) | Уточніть, як біль змінився з часом | • “Як біль змінився з часом?” Це питання може бути корисним, щоб визначити, чи посилюється біль у грудях з часом. Прикладом може бути пацієнт, який описує біль у грудях, який спочатку виникав лише під час фізичного навантаження, а тепер також присутній у стані спокою (наприклад, нестабільна стенокардія). • “Як довго у Вас цей біль?” • “Це відбувається в певний час доби, чи це постійно?” • “Коли виникає/починається біль?” |
| E | Exacerbating or relieving factors (Фактори, що погіршують або полегшують біль) | Запитайте, чи є щось, що посилює чи полегшує біль | • “Чи посилює щось біль?” • “Чи щось полегшує біль?” • “Чи змінює щось біль?” |
| S | Severity (Тяжкість) | Оцініть інтенсивність болю, попросивши пацієнта оцінити його за шкалою від 0 до 10 | • “Наскільки сильний біль за шкалою від 0 до 10, якщо 0 – відсутність болю, а 10 – найсильніший біль, який Ви коли-небудь відчували?” • “Наскільки сильний біль за шкалою від 1 до 10?” • “Чи можете Ви описати свій біль за шкалою від 1 до 10?” • “Чи достатньо це неприємно, щоб (розбудити Вас)?” Це дозволяє оцінити реакцію пацієнта на лікування (наприклад, біль спочатку був 8/10 і покращився до 3/10 за допомогою спрею гліцерилу тринітрату). |
Будьте ввічливі, використовуйте для запитань «Чи можете Ви сказати мені…?» або «Чи можете Ви описати…?»
Опис болю
- Ниючий
- Пекучий
- Інтенсивний
- Тупий
- Нестерпний
- Давлячий
- Сильний
- Стійкий
- Стріляючий
- Спастичний
- Раптовий
- Поступовий
Задишка може супроводжувати серцевий біль. Для оцінки задишки запитайте пацієнта: “Чи була у Вас задишка?”, “Чи турбує Вас задишка?”
Проаналізуйте роздуми, побоювання та очікування пацієнта
Ключовим компонентом збору анамнезу є вивчення роздумів, занепокоєнь і очікувань пацієнта, щоб отримати уявлення про те, як пацієнт зараз сприймає свій стан, що його хвилює та чого він очікує від консультації.
Вивчення роздумів, занепокоєнь та очікувань має бути плавним протягом консультації у відповідь на сигнали пацієнта. Це допоможе зробити Вашу консультацію орієнтованою на пацієнта, а не шаблонною.
Використовувати структуру аналізів роздумів, побоювань та очікувань необхідно так, щоб це звучало природно у Вашій консультації.
| Роздуми | Вивчіть уявлення пацієнта щодо поточної проблеми | “Що, на Вашу думку, могло викликати ці симптоми?” “Чи є у Вас здогадки щодо причини появи цих симптомів?” |
| Занепокоєння | Вивчіть поточні занепокоєння пацієнта | • “Чи є щось, що Вас турбує?” • “Як Ви справляєтесь з повсякденною діяльністю?” “Чи є щось, чого ми з Вами ще не обговорили?” |
| Очікування | Запитайте, що пацієнт сподівається отримати від консультації | • “Чим я можу допомогти Вам сьогодні?” • “Чого Ви очікуєте від сьогоднішньої консультації?” • “Який, на вашу думку, може бути найкращий план дій?” |
Резюмуйте скарги пацієнта
Підсумуйте те, що пацієнт розповів Вам про свою скаргу. Це дозволяє Вам перевірити, наскільки правильно Ви зрозуміли скарги пацієнта, і дає можливість пацієнту виправити будь-яку неточну інформацію.
Коли ви підведете підсумки, запитайте пацієнта, чи є ще щось, що Ви не згадали. Періодично по мірі проходження консультації підводьте проміжні підсумки.
Комплексна оцінка
- Проведіть оцінку інших симптомів для отримання комплексної картини
За схожим алгоритмом ви можете деталізувати решту скарг, які можуть вказувати на враження серцево-судинної системи.
| Скарга | Критерії деталізації |
| Головний біль | ЛокалізаціяПочатокХарактерІррадіаціяСупутні симптомиДинаміка у часіФактори, що погіршують або полегшують біль |
| Головокружіння | ПочатокХарактерСупутні симптомиДинаміка у часіФактори що погіршують або полегшують головокружінняВажкість |
| Мерехтіння мушок перед очима | ПочатокСупутні симптомиДинаміка у часі |
| Задишка | Час винекнненняПостійна чи періодичнаУмови виникнення (при фізичному навантаженні, у спокої, психо-емоційне напруження, погодні умови)Вираженість Характер (інспіраторна, експіраторна, змішана)ТривалістьЧинників, що провокують виникнення та/або загостренняЧинники, що сприяють полегшеннюЧим і як швидко усувається |
| Кашель | ПочатокХарактерСупутні симптомиЧинників, що провокують виникнення та/або загостренняЧинники, що сприяють полегшеннюЧим і як швидко усувається |
| Кровохаркання | ПочатокСупутні симптомиДинаміка у часі |
| Серцебиття | Час винекнненняПостійне чи періодичнеТривалістьЧинники, що провокують виникнення та/або загостренняЧинники, що сприяють полегшеннюЧим і як швидко усувається |
| Відчуття перебоїв в роботі серця | Час винекнненняПостійне чи періодичнеТривалістьЧинники, що провокують виникнення та/або загостренняЧинники, що сприяють полегшеннюЧим і як швидко усувається |
| Набряки | ЛокалізаціяПоширеність набряківПостійні чи періодичніДинамічні зміни протягом добиСупутні симптоми |
Збір анамнезу захворювання
- З’ясуйте, коли та як вперше з’явились скарги та чи звертався пацієнт за медичною допомогою, якщо так, то до кого та чим завершилось його звернення, якщо ні, то уточніть чому не звертався; чи приймав пацієнт самостійно або за призначенням лікаря медичні препарати, якщо так, то, чи змінювався характер скарг.
- У випадку госпіталізації з приводу проявів серцево-судинних захворювань (ССЗ), ознайомтесь з випискою з історії хвороби пацієнта, зверніть увагу на встановлений клінічний діагноз, результати проведених лабораторних чи інструментальних обстежень, проведене лікування та рекомендації після виписки
- У випадку проведення пацієнту раніше лабораторних чи інструментальних обстежень з приводу поточних скарг, проаналізуйте їх результати та вкажіть на важливі знахідки
- З’ясуйте, що спонукало пацієнта звернутися до Вас
- Виключіть інші причини наявних скарг, ставлячи пацієнту уточнюючі запитання
Нариклад:
- З’ясуйте, коли та як вперше з’явились скарги та чи звертався пацієнт за медичною допомогою, якщо так, то до кого та чим завершилось його звернення, якщо ні, то уточніть чому не звертався; чи приймав пацієнт самостійно або за призначенням лікаря медичні препарати, якщо так, то, чи змінювався характер скарг.
«Скажіть будь-ласка, коли з’явилися у Вас вказані скарги?»
«Чи могли б Ви вказати, що на Вашу думку, могло спричинити виникнення цих скарг?»
«Чи звертались Ви за медичною допомогою до цього часу?»
«Чи приймали Ви, самостійно або за призначенням лікаря, лікарські засоби для усунення скарг?»
«Чи змінився характер скарг на фоні прийому ліків?»
- У випадку госпіталізації з приводу проявів серцево-судинних захворювань (ССЗ), ознайомтесь з випискою з історії хвороби пацієнта, зверніть увагу на встановлений клінічний діагноз, результати проведених лабораторних чи інструментальних обстежень, проведене лікування та рекомендації після виписки
- У випадку проведення пацієнту раніше лабораторних чи інструментальних обстежень з приводу поточних скарг, проаналізуйте їх результати та вкажіть на важливі знахідки
Ознайомтесь з вище вказаною документацією. Ці дані допоможуть Вам надати оцінку стану пацієнта, а також допоможуть обрати правильну тактику лікування.
- З’ясуйте, що спонукало пацієнта звернутися до Вас
«Чому Ви вирішили звернутися до мене? Що саме Вас змусило звернутися за допомогою?»
- Виключіть інші причини наявних скарг, ставлячи пацієнту уточнюючі запитання
«Чи буває у Вас підвищення температури тіла?»
«Чи буває відрижка гірким та/або кислим?»
«Чи посилюється біль підчас дихання або при зміні положення тіла?»
«Чи посилюється біль при рухах?»
«Чи відмічали Ви напади страху?»
«Чи помічали Ви напади ядухи? Якщо Так, чи супроводжувалась вона зміною кольору носо-губного трикутника?»
Найпоширеніші стани, що спроводжуються болем в грудях:
Нестабільна стенокардія:
- Стенокардія спокою, тобто біль характерного характеру та локалізації, що виникає у спокої та протягом тривалих періодів (>20 хв);
- Вперше виникла стенокардія, тобто нещодавно (протягом 2 місяців) поява помірної та тяжкої стенокардії (II або III клас за Канадським серцево-судинним товариством);
- Прогресуюча стенокардія, тобто попередня стенокардія, яка прогресивно наростає у тяжкості та інтенсивності, і виникає на нижчому порозі навантаження, протягом короткого періоду часу.
Спільним симптомом між стабільною та нестабільною стенокардією є наявність типового ангінозного болю за грудиною, а також – ішемічних змін, у вигляді депресії сегмента ST на ЕКГ у момент нападу болю.
Відмінними симптомами у клінічній картині є перебіг захворювання. При стабільній стенокардії напруги – напади болю періодично повторюються при однаковому фізичному навантаженні, короткі (до 15 хвилин), зникають в спокої чи після прийому нітрогліцерину. Але, якщо раптово пацієнт відмічає збільшення частоти, інтенсивності, тривалості нападів, виникла потреба в прийомі більшої кількості таблеток нітрогліцерину – варто діагностувати прогресуючу стенокардію. Якщо напад стенокардії виник вперше в житті – вперше діагностовану стенокардію; виникають напади ангінозного болю в спокої – стенокардія спокою.
Стенокардія варіантна (вазоспастична, Принцметала) – рідкісна форма ІХС, при якій ангінозний біль викликається спонтанним спазмом коронарної артерії.
Пацієнти з вазоспастичною стенокардією мають такі симптоми, що є схожими з такими при стабільній стенокардії: хронічний характер епізодів болю в грудях у стані спокою, які тривають від 5 до 15 хвилин, біль зменшується при застосуванні нітратів короткої дії. Як правило, у цих пацієнтів спостерігаються ішемічні зміни сегмента ST на електрокардіограмі під час епізоду дискомфорту в грудній клітці, який повертається до вихідного рівня після зникнення симптомів.
Але болі при вазоспастичній стенокардії, як правило, виникають в проміжку час з півночі до раннього ранку. Як правило, біль у грудях не викликається фізичним навантаженням і не зменшується під час відпочинку, як типова стенокардія. Часто вазоспастична стенокардія виникає у осіб молодого віку з незначною кількістю або відсутністю класичних серцево-судинних факторів ризику, а стенокардія напруги – у людей більш старшого віку. Інші вазоспастичні розлади, такі як феномен Рейно або мігрень, можуть бути присутні у даної категорії пацієнтів.
Гострий коронарний синдром
- Раптовий давлячий пекучий біль у грудях, що іррадіює в ліву руку та/або щелепу, що триває більше 20 хвилин.
- Супутні симптоми можуть включати пітливість, нудоту та задишку.
- Симптоми часто посилюються під час фізичного навантаження та покращуються за допомогою спрею гліцерилу тринітрату.
Стабільна стенокардія:
- Раптовий біль у центрі грудної клітки, що іррадіює в ліву руку та/або щелепу, тривалістю менше 20 хвилин з повним припиненням болю під час відпочинку.
- Часто викликається фізичними навантаженнями і усувається за допомогою спрею гліцерилу тринітрату та/або відпочинку.
- Супутні симптоми можуть проявлятися задишкою
Хронічний констриктивний (фібринозний) перикардит — рідкісне, але серйозне захворювання, яке виникає внаслідок хронічного перикардиту і характеризується втратою еластичності перикардіальної сумки та триває більше 6 місяців.
Хронічний констриктивний перикардит зазвичай розвивається повільно і триває більше трьох місяців, маючи стабільний перебіг. Біль у грудях є найпоширенішим симптомом перикардиту. Схожим на стабільну стенокардію напруги – біль при перикардиті зазвичай виникає за грудиною або з лівого боку грудної клітки, у деяких пацієнтів характер болю може бути тиснучим, може іррадіювати у ліве плече та шию.
Але, зазвичай, біль при перикардиті гострий або колючий. Посилюється під час кашлю, лежання або глибокого вдиху. Полегшується у положенні сидячи або нахиляючись вперед. Часто у пацієнтів можуть бути інші ознаки та симптоми перикардиту: кашель, втома, загальна слабкість, набряки ніг, субфебрильна температура, серцебиття, задишка в положенні лежачи, здуття живота (черевної порожнини). Також типові зміни на ЕКГ при перикардиті мають сталий, «завислий» характер, а при стенокардії – зміни виникають тільки у момент нападу болю. За даними ЕХОКГ – візуалізується потовщення перикарду.
Більш детально за посиланням:
Остеохондроз хребта – це захворювання, в основі якого лежить руйнування міжхребцевого диска, його килоподібне випинання в сторону хребетного каналу із залученням до процесу тіл хребців, а також зміни в міжхребцевих суглобах і зв’язковому апараті.
Спільним для стабільної стенокардії напруги та остеохондрозу шийного та верхньогрудного відділів хребта є наявність болю в грудній клітці, який може локалізуватися в лівій половині грудної клітки, між лопатками, а також рецидивуючий характер виникнення больового синдрому (тижні, місяці, тощо).
Відмінним є те, що при остеохондрозі біль іррадіює по ходу міжребрових нервів, може бути тривалим (більше 30 хвилин), характер гострий, колючий, біль вникає/посилюється при зміні положення тулуба чи голови, часто вночі, після тривалого лежання на одній стороні, не проходить після прийому нітрогліцерину, а полегшується після прийому протизапальних препаратів. Можуть бути об’єктивні симптоми – наявність болю при пальпації по ходу міжребер’я, тощо. На ЕКГ відсутні ознаки порушення коронарного кровообігу. Діагноз підтверджують за допомогою рентгенологічного дослідження, МРТ (остеофіти, грижа міжхребцевого диска, сколіоз, тощо).
Сухий плеврит – це хвороба або ускладнення, що проявляється запальними змінами плеври з відкладанням у ній частинок фібрину. Частими причинами є травми грудної клітки, інфаркт легені, уремія, системний червоний вовчак, склеродермія, туберкульоз, пневмонія, тощо.
Спільним між стабільною стенокардією напруги та лівобічним сухим плевритом є наявність болю в лівій половині грудної клітки.
Відмінним є те, що біль при плевриті має обмежену локалізацію (не завжди ділянка серця), гострий характер, посилюється при диханні, кашлі, нахилі тулуба у здоровий бік, сміху, чханні. Як правило, наявні специфічні анамнестичні дані, які вказують на причину, супроводжується підвищенням температури, загальною слабкістю. При об’єктивному обстежені – типовим є наявність шуму тертя плеври при аускультації легень. На ЕКГ – не буде специфічних ішемічних змін.
Оперізуючий герпес (herpes zoster) – захворювання, викликане реактивацією в нервових гангліях вірусу вітряної віспи в осіб, які вже перехворіли на неї.
Найпоширенішою скаргою, з якою пацієнти з оперізуючим герпесом звертаються до лікаря є наявність болю. Коли вражується дерматом (ділянка шкіри, іннервована нервовими волокнами від певної пари спинномозкових нервів) в проекції ділянки серця, часто має пекучий характер, що є спільним з стабільною стенокардією напруги.
Відмінним є те, що оперізуючий герпес, як правило, має продромальний період, що характеризується гіперестезією, парестезією або пекучими дизестезіями чи свербіжем вздовж ураженого дерматому. В подальшому виникає типовий везикулярний висип, який іде по ходу дерматому.
Часто, після гострого періоду, залишається постгерпетична невралгія, яка визначається наявністю болю в ураженому дерматомі, який може тривати до 90 днів після висипу.
Гастроезофагеальна рефлюксна хвороба (ГЕРХ) – хронічне рецидивуюче захворювання, обумовлене ретроградним надходженням шлункового вмісту в стравохід.
Спільними симптомами ГЕРХ та стенокардії – є наявність пекучого болю за грудиною.
Відмінними симптомами ГЕРХ від стенокардії є те, що пекучі відчуття за грудиною не мають типової іррадіації, виникають після їжі (особливо кислої, перченої, солодкої, газованих напоїв, тощо), можуть тривати довго, не проходять в спокої/після прийому нітрогліцерину. На ЕКГ немає ішемічних змін.
Панічна атака – це раптове виникнення дискретного, короткого періоду сильного дискомфорту, тривоги або страху, що супроводжується соматичними та/або когнітивними симптомами.
При панічних атаках, одним з соматичних симптомів є виникнення болю чи дискомфорту в грудній клітці.
Відмінним від стенокардії є те, що біль в грудях може мати різний характер, немає типової локалізації, провокується психо-емоційним перенапруженням, не проходить після прийому нітрогліцерину, може супроводжуватися відчуттям нестачі повітря, приливами жару/ознобу, нудотою, відчуття оніміння чи поколювання, пітливістю, відчуттям відстороненості від себе, страхом втратити контроль.
Інші причини болю в грудній клітці можуть включати наступне:
Розшарування грудного відділу аорти
- Раптовий біль по центру грудної клітки, що іррадіює в спину, часто описується як біль, що має «розриваючий» характер.
- Супутні симптоми включають передсинкопе та синкопе, що виникають внаслідок гемодинамічної нестабільності.
Пневмонія:
- Поступова поява гострого болю в грудях, що посилюється при глибокому вдиху (плевритного характеру).
- Супутні симптоми включають продуктивний кашель, задишку, лихоманку та нездужання.
Спонтанний пневмоторакс:
- Раптовий гострий біль у грудях, що посилюється при глибокому вдиху.
- Пов’язаний з задишкою.
Емболія легеневої артерії:
- Раптовий біль у грудях, що посилюється при глибокому вдиху (плевритний характер).
- Супутні симптоми включають задишку та кровохаркання (рідко).
Збір анамнезу життя
- Уточніть наявність у пацієнта чи були раніше діагностовані ССЗ
- З’ясуйте наявність у хворого хронічних захворювань
- Уточніть, чи були проведене раніше будь-яке оперативне втручання, особливо зверніть увагу на хірургічні втручання з-приводу ССЗ, з’ясуйте як протікав післяопераційний період
- Уточніть, чи були у пацієнта травми, з’ясуйте, як протікав відновлювальний період
- З’ясуйте, як протікала вагітність
- З’ясуйте час настання менопаузи та прийом замісної гормональної терапії
- З’ясуйте, чи приймає пацієнт постійно лікарські препарати та які саме, вкажіть дози препаратів
- З’ясуйте чи є у пацієнта непереносимість лікарських препаратів або продуктів харчування та уточніть, як саме вона проявляється
- Уточніть, чи є у пацієнта шкідливі звички – вживання алгоголю, наркотичних речовин, паління
- З’ясуйте харчові звички та вподобання пацієнта, а саме вживання солі, висококалорійних продуктів, червоного м’яса, овочів та фруктів
- З’ясуйте рівень фізичної активності пацієнта
- З’ясуйте, чи є у пацієнта порушення еректильної функції
- З’ясуйте сімейний стан пацієнта, побутові умови проживання; уточніть, чи не було серед кровних родичів серцево-судинних захворювань
- З’ясуйте, чи працює пацієнт, його професію, умови роботи, наявність шкідливих факторів
Збір анамнезу життя допомагає оцінити визначити причини погіршення стану пацієнта та обрати адекватну тактику ведення пацієнта.
Об’єктивний огляд
- Проведіть загальний огляд пацієнта:
- Оцінка загального стану
- Оцінка стану свідомості
- Оцінка положення хворого
- Оцінка відповідності біологічного та паспортного віку
- Оцінка конституційних параметрів хворого (зріст, вага, індекс маси тіла (ІМТ)
- Оцінка стану шкірних покривів та видимих слизових оболонокОцінка наявності пастозності або набряків
- Оцінка стану лімфатичних вузлів
- Оцінка опорно-рухового апарату
- Візуальна оцінка голови, обличчя, шиї
- Проведіть огляд пацієнта за органами та системами:
- Оцінка стану дихальної системи
- Оцінка стану серцево-судинної системи
- Оцінка стану травної системи
- Оцінка стану сечовидільної системи
Оцінка стану дихальної системи:
- Огляд грудної клітки
- Пальпація грудної клітки
- Перкусія легень
- Аускультація легень
Оцінка стану серцево-судинної системи:
Огляд передсерцевої ділянки:
- наявність серцевого горба
- видимий верхівковий поштовх
Пальпація:
- характеристика верхівкового поштовху
- передсерцеве дрижання «котяче муркотіння»
Перкусія:
- межі відносної тупості серця (права, верхня, ліва)
- межі абсолютної тупості серця
- ширина судинного пучка
- конфігурація серця
Аускультація:
- ритм серцевої діяльності,
- тони серця (звучність, тембр, роздвоєння)
- шуми серця (відношення до фази серцевої діяльності, місце максимального вислуховування, проведення).
Пульс:
- симетричність на обох променевих артеріях,
- ритм
- частота
- наповнення,
- напруга
Артеріальний тиск:
- систолічний
- діастолічний
- пульсовий
У хворих на ішемічну хворобу серця (ІХС) під час фізикального обстеження можуть бути виявлені наступні ознаки та зміни:
- Аускультативні зміни: аномальні звуки серця, такі як систолічний шум, додаткові серцеві тона, серцебиття турбулентного кровотоку через стенозовані артерії.
- Пульс: Нестабільність пульсу, можливо, зменшений пульс під час фізичного навантаження або підвищена серцева частота.
- Дихання: тахіпное, ортопное
- Набряки нижніх кінцівок
Оцінка стану травної системи
- Огляд ротової порожнини
- Огляд живота:
- Поверхнева пальпація живота
- Методична глибока ковзаюча пальпація живота за методом Образцова-Стражеско
- Пальпація нижнього краю печінки
Оцінка стану сечовидільної системи
- Симптом Пастернацького
Призначення лабораторного обстеження
- Загальний аналіз крові (згідно рекомендацій Європейської асоціації кардіологів від 2019 року)
- Загальний аналіз сечі (не обов’язково, призначається згідно показів)
- Визначення рівня глюкози (згідно рекомендацій Європейської асоціації кардіологів від 2019 року)
- Загальний холестерин, ліпопротеїди, тригліцериди (згідно рекомендацій Європейської асоціації кардіологів від 2019 року)
- Креатинін з подальшим визначенням ШКФ (згідно рекомендацій Європейської асоціації кардіологів від 2019 року)
- Електроліти крові (K+ таNa+) (не обов’язково, призначається згідно показів)
- Печінкові проби (не обов’язково, призначається згідно показів)
- Оцінка функції щитовидної залози (рекомендована у разі клінічної підозри на її порушення)
- Серцеві ферменти (креатинфосфокіназа і тропонін)
- Мозковий натрійуретичний пептид NT-pro BNP
- Коагулограма
| Рекомендації | Клас | Рівень доказовості |
| Загальний аналіз крові (включаючи гемоглобін). | І | В |
| Вимірювання креатиніну та оцінка функції нирок. | І | А |
| Ліпідний профіль (включаючи ЛПНЩ). | І | А |
| Рекомендується, щоб скринінг на цукровий діабет 2 типу у пацієнтів із підозрюваним і встановленим хронічний коронарний синдром (ХКС) проводився за допомогою вимірювання HbA1c і рівня глюкози в плазмі натще, а також додавати пероральний тест на толерантність до глюкози, якщо результати HbA1c і глюкози в плазмі натще непереконливі. | І | В |
| Оцінка функції щитовидної залози рекомендована у разі клінічної підозри на її порушення. | І | С |
У гострих ситуаціях серцеві ферменти та натрійуретичні пептиди B-типу часто оцінюються разом із повним аналізом крові та метаболічними панелями. BNP надає інформацію про об’ємне перевантаження кардіогенного походження, однак воно має свої обмеження. Він може бути хибно підвищеним при захворюваннях нирок і помилково низьким при ожирінні. Серцеві ферменти, такі як креатинфосфокіназа і тропонін, надають інформацію про гостру ішемічну подію. У хронічних станах ліпідна панель надає важливу прогностичну інформацію. С-реактивний білок (СРБ) і швидкість осідання еритроцитів (ШЗЕ) допомагають оцінити можливий розвиток гострого перикардиту при гострому перебігу ІХС.
Печінкові проби проводяться для оцінки підвищення тиску в правих відділах серця, особливо при хронічних станах.
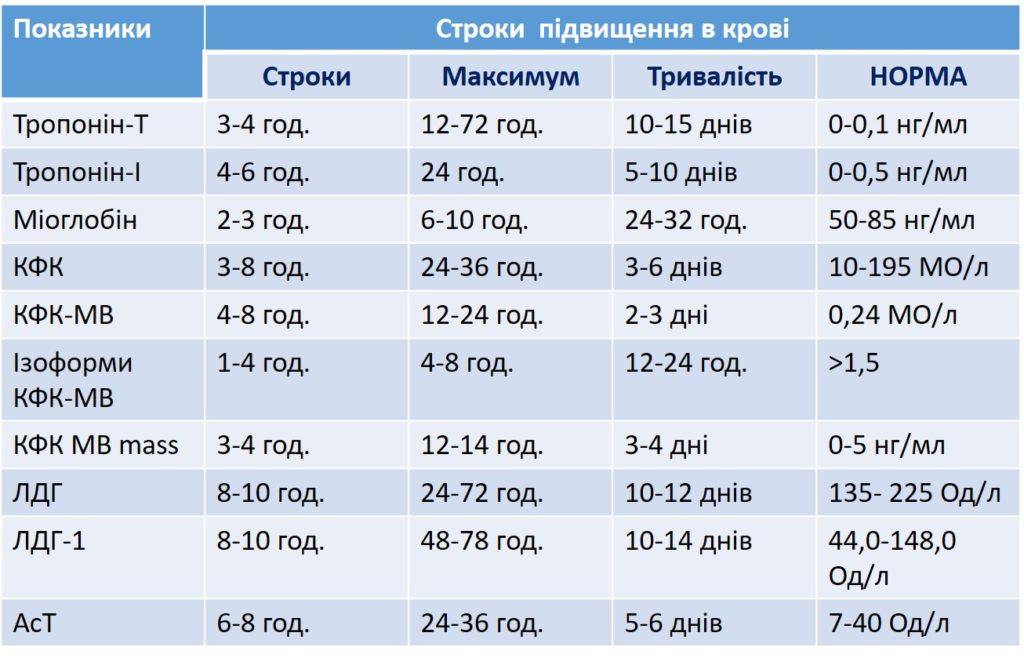
Терміни підвищення маркерів некрозу міокарду представлено у таблиці. Слід звернути увагу, що першими підвищуються рівні Міоглобіну та КФК, ізоформа КФК-МВ.
Інші причини підвищення маркерів некрозу міокарду
Існує багато причин підвищеного рівня тропоніну, включаючи:
- Інфаркт міокарда
- Тахі/брадіаритмії
- Розшарування аорти
- Важка патологія аортального клапана
- Гіпертрофічна кардіоміопатія
- Важка дихальна недостатність
- Важка анемія
- Коронарний спазм
- Серцева недостатність
- Кардіоміопатія Такоцубо
- Сепсис
- Ниркова недостатність
- Інсульт
- Субарахноїдальний крововилив
Призначення інструментальних методів обстеження
- Електрокардіограма (ЕКГ)
- Трансторакальна ехокардіографія та Specle-traking ехокардіографія
- Ультразвукова доплерографія сонних артерій
- Холтерівське моніторування ЕКГ
- Холтерівське моніторування АТ
- Фундоскопія
- УЗД щитоподібної залози
- Велоергометрія (ВЕМ) або тредміл тест
- Рентген грудної клітки (обов’язково)
- Оцінка претестової ймовірності ІХС
- Коронароангіографія або КТ коронарографія
ЕКГ у спокої (12 відведень) є обов’язковим діагностичним тестом. Слід наголосити, що нормальна ЕКГ у період між нападами стенокардії не виключає наявності обструктивного атеросклерозу вінцевих артерій, але вказує на нормальну функцію лівого шлуночка у стані спокою. ЕКГ є важливим методом діагностики супутніх станів, наприклад попередніх інфарктів міокарда (патологічні зубці Q), гіпертрофії лівого шлуночка (вольтажні критерії), фібриляції передсердь та інших порушень ритму та провідності.
ЕхоКГ у спокої виконують у всіх пацієнтів зі стенокардією. Вона дозволяє оцінити анатомію та функцію усіх камер та клапанів серця, виявити регіонарну дисфункцію міокарда у стані спокою.
- (1) Виключення альтернативних причин стенокардії;
- (2) Ідентифікація регіональних аномалій руху стінки, що вказують на ІХС;
- (3) Вимірювання фракції викиду лівого шлуночка (ФВЛШ) для стратифікації ризику;
- (4) Оцінка діастолічної функції (клас 1В).
Speckle-tracking ехокардіографія – неінвазивний ультразвуковий метод візуалізації, який дозволяє об’єктивно і кількісно оцінити глобальну і регіонарну функцію міокарда незалежно від кута атаки і від поступальних рухів серця. Speckle-tracking ехокардіографія заснована на аналізі просторового зміщення (іменований відстеженням або трекінгом) спеклів (які визначаються у вигляді плям, точок в сірошкальному зображенні, що генеруються взаємодією між ультразвуковим променем і волокнами міокарда) при звичайній 2-мірній сонографії. До введення цієї складної ехокардіографічної техніки, тільки магнітно-резонансна томографія (МРТ) з міченими молекулами дозволяла виконати точний аналіз декількох компонентів деформації, які характеризують динаміку міокарда. Хоча магнітно-резонансна томографія з міченими молекулами вважається золотим стандартом у цій галузі дослідження, ії рутинне використання обмежене високою вартістю, малою доступністю, відносною складністю отримання зображень і тривалим аналізом даних. Відстежуючи пересування спектрів під час серцевого циклу, speckle-tracking ехокардіографія дозволяє напівавтоматично обробляти дані деформації міокарда в 3 просторових напрямках: поздовжньому, радіальному і циркулярному.
Speckle-tracking стрес ехокардіографію проводять пацієнтам для оцінки стану міокарду після фізичного навантаження. Досить часто показники Speckle-tracking ехокардіографія у стані спокою, без фізичного навантаження, знаходяться в межах норми. Проте незначні дозовані фізичні навантаження демаскують гіпоперфузію міокарда (візуальзується знижена кінетика міокарда).
| Рекомендації | Клас | Рівень доказовості |
| ЕКГ у 12 відведеннях у стані спокою рекомендується всім пацієнтам із болем у грудях без очевидної некардіальної причини | І | С |
| Трансторакальна ехокардіограма в стані спокою рекомендована всім пацієнтам для: виключення альтернативних причин стенокардії; ідентифікація регіональних аномалій руху стінки, що вказують на ІХС; вимірювання фракції викиду лівого шлуночка (ФВЛШ) для стратифікації ризику; оцінка діастолічної функції | І | В |
Добове (холтерівське) моніторування ЕКГ – це метод постійної реєстрації ЕКГ за допомогою портативного приладу в умовах повсякденної активності пацієнта. Важливим моментом для інформативності дослідження є правильне ведення щоденника пацієнта, куди протягом запису занотовується інформація про фізичну активність, сон та симптоми (біль у грудях, задишка, серцебиття, запаморочення) із обов’язковим зазначенням часу виникнення, що дозволяє надалі співставити дані ЕКГ із симптомами. Рутинне застосування добового моніторування ЕКГ при стенокардії не рекомендується.
| Рекомендації | Клас | Рівень доказовості |
| Для виявлення бляшок у пацієнтів із підозрою на ХКС без відомого атеросклеротичного захворювання слід розглянути можливість проведення ультразвукового дослідження сонних артерій, яке має виконуватися відповідним чином підготовленим клініцистом. | ІІа | С |
| Пацієнтам із болем у грудній клітці та підозрою на аритмію рекомендується амбулаторне моніторування ЕКГ. | І | С |
Показання до холтерівського моніторування ЕКГ при стенокардії:
- поєднання стенокардії з аритмією (наприклад, пароксизмами фібриляції передсердь);
- підозра на вазоспастичну стенокардію.
ЕКГ-проба з дозованим фізичним навантаженням (на велоергометрі або тредмілі) є основним діагностичним та скринінговим тестом для виявлення індукованої ішемії міокарда у пацієнтів з підозрою на стенокардію. Чутливість тесту для виявлення ІХС (частота позитивного тесту в пацієнтів із захворюванням) складає 68%, специфічність (частота негативного тесту в пацієнтів без захворювання) – 77%. Зміст тесту полягає у провокуванні ішемії міокарда, яку виявляють методом ЕКГ, на тлі дозованого фізичного навантаження. Крім діагностики стенокардії, цю пробу також використовують для стратифікації серцево-судинного ризику у безсимптомних осіб та для оцінки ефективності медикаментозного або хірургічного лікування ІХС.
Протипоказаннями до велоергометрії є:
- гострий інфаркт міокарда (до 30 діб від початку захворювання),
- нестабільна стенокардія,
- порушення мозкового кровообігу,
- тромбофлебіт,
- серцева недостатність ІІБ-ІІІ стадії (ІІІ-IV ФК),
- виражена дихальна недостатність,
- аортальний стеноз, аневризми аорти і серця,
- виражена артеріальна гіпертензія (АТ понад 220/130 мм рт. ст.)
- епізоди непритомності в анамнезі
- гарячка.
Велоергометрія технічно неможлива у пацієнтів з деякими ортопедичними захворюваннями (наприклад, ґонартрозом або коксартрозом), а також за наявності змін на вихідній ЕКГ (блокада лівої ніжки пучка Гіса, синдром Вольфа-Паркінсона-Вайта, гіпертрофія лівого шлуночка, зміни кінцевої частини шлуночкового комплексу, зміни, що пов’язані з прийомом серцевих глікозидів). За цих умов неможливо інтерпретувати ЕКГ на фоні навантаження.
Методика проведення:
За добу до проведення тесту скасовують усі антиангінальні засоби (бетаадреноблокатори, антагоністи кальцію, нітрати пролонгованої дії, триметазидин, івабрадин) та серцеві глікозиди. Період вимивання для препаратів з довгим періодом напіввиведення (наприклад, амлодипіну чи дигоксину) може бути довшим. Тест проводять у першій половині дня. За 1,5-2 години перед проведенням проби дозволяють легкий сніданок. Дослідження проводять у провітрюваному приміщенні за температури 18-20 °С. Пробу з навантаженням проводить кваліфікований медичний персонал, що володіє навичками серцево-легеневої реанімації (лікар кардіолог, лікар функціональної діагностики та медична сестра). Кабінет для проведення навантажувального тестування має знаходитися у спеціалізованому медичному закладі, неподалік відділення (палати) інтенсивної терапії, і має бути обладнаний устаткуванням та медикаментами для надання невідкладної допомоги. Стандартною є проба з субмаксимальним фізичним навантаженням. Рівень субмаксимального навантаження у ватах (або метаболічних еквівалентах – МЕТ) визначають за спеціальними номограмами або за допомогою комп’ютерних програм залежно від віку, статі, зросту та маси тіла пацієнта. Субмаксимальна частота серцевих скорочень дорівнює 85% від різниці 220 і віку пацієнта. Розраховане навантаження розбивають на три або чотири ступені, кожна тривалістю не менше 3 хв. (така тривалість зумовлена необхідністю досягнення рівноважного стану споживання кисню на кожному етапі навантаження). Пробу розпочинають з реєстрації ЕКГ у стані спокою та під час форсованого дихання. Відтак пацієнт починає виконувати перший (пороговий) ступінь навантаження (крутити педалі велоергометра або йти по тредмілу). Через 3 хвилини, без відпочинку, переходять на другий ступінь – збільшують інтенсивність навантаження згідно розробленого індивідуального протоколу. Аналогічно виконують третій і, за потреби, четвертий ступінь навантаження. Після завершення виконання навантаження за пацієнтом спостерігають ще протягом 10 хвилин (період реституції). Протягом усієї проби та періоду реституції оцінюють клінічний статус пацієнта (наявність нападів стенокардії, задишки, втоми, болів у м’язах, головних болів, запаморочення тощо) та слідкують за ЕКГ; у кінці кожного етапу вимірюють рівень артеріального тиску та частоту серцевих скорочень (гемодинамічна відповідь).
Критерії позитивної проби з дозованим фізичним навантаженням:
- напад стенокардії;
- горизонтальна або косонизхідна депресія сегменту ST на 1 мм і більше у точці, що розташована через 80 мс після точки J;
- елевація сегменту ST принаймні на 1 мм.
Критерії припинення проби з дозованим фізичним навантаженням:
- поява будь-якого з позитивних критеріїв;
- досягнення субмаксимальної частоти серцевих скорочень;
- виконання розрахованого рівня субмаксимального навантаження;
- зниження артеріального тиску на 25-30% від вихідного;
- підвищення артеріального тиску до 230/130 мм рт. ст. і вище;
- різка задишка, виразна загальна слабкість, запаморочення, головний біль, відмова пацієнта продовжувати пробу;
- часта екстрасистолія, пароксизмальна тахіаритмія, поглиблення і розширення зубця Q, поява комплексу QS.
За величиною виконаного порогового навантаження оцінюють толерантність до фізичного навантаження (ТФН):
- дуже низька ТФН (25 Вт) відповідає IV ФК стенокардії,
- низька ТФН (50 Вт) – IІІ ФК стенокардії,
- середня ТФН (75-100 Вт) – ІІ ФК стенокардії,
- висока ТФН (125 Вт) – І ФК стенокардії.
Бал тредмілу Д’юк (Duke Treadmill Score):
обчислення та інтерпретація
| Час у хвилинах за протоколом Брюса | = | |
| -5 × величина депресії ST (у мм) | = – | |
| 0 – відсутність стенокардії під час | ||
| -4 × індекс | проби | |
| 1 – стенокардія, що не обмежує | ||
| стенокардії, | = – | |
| який | виконання навантаження | |
| 2 – стенокардія, що обмежує | ||
| виконання навантаження | ||
| Сума | = | |
| Сума | Група ризику | Щорічна смертність |
| ≥5 | Низький | 0,25% |
| -10 до +4 | Проміжний | 1,25% |
| ≤ -11 | Високий | 5,25% |
Рентген грудної клітки Рентген грудної клітки є важливим компонентом первинної оцінки серцевого захворювання. Стандартні плівки для візуалізації включають задньо-передню та лівобічну проекції. Іноді передньозадню проекцію отримують, особливо в стаціонарних умовах, коли пацієнт лежить, однак така інтерпретація плівок значно обмежена. Належний аналіз двох проекцій надає корисну та економічно ефективну інформацію про серце, легені та судинну систему.
Коронарографія – це рентгеноконстрасний метод дослідження, за допомогою якого визначається стан артерій серця. Коронарографія – це найбільш точний та достовірний метод діагностики ішемічної хвороби серця.
Коронароангіографія – інвазивна коронарографія рекомендована як альтернативний тест для діагностики ІХС у пацієнтів із високою клінічною вірогідністю, важкими симптомами, які не піддаються медикаментозній терапії, або типовою стенокардією при низькому рівні фізичного навантаження та клінічною оцінкою, яка вказує на високий ризик події. Інвазивна функціональна оцінка має бути доступною та використовуватися для оцінки стенозу перед реваскуляризацією, за винятком дуже високого ступеня (діаметр стенозу >90%) (клас 1В).
| Рекомендації | Клас | Рівень доказовості |
| Інвазивна коронарографія рекомендована як альтернативний тест для діагностики ІХС у пацієнтів із високою клінічною вірогідністю, важкими симптомами, які не піддаються медикаментозній терапії, або типовою стенокардією при низькому рівні фізичного навантаження та клінічною оцінкою, яка вказує на високий ризик події. Інвазивна функціональна оцінка має бути доступною та використовуватися для оцінки стенозу перед реваскуляризацією, за винятком дуже високого ступеня (діаметр стенозу >90%). | І | В |
КТ ангіографія
Комп’ютерна томографія коронарографії (КТ-коронарографія) – це сучасний та найточніший неінвазивний метод обстеження і ранньої діагностики захворювань серця та судин. Він дає змогу візуалізувати коронарні артерії, що постачають кров до серця.
За допомогою КТ-коронарографії візуалізуються звуження коронарних артерій, що зумовлює ішемічна хвороба серця, проводиться оцінка морфологічної структури атеросклеротичної бляшки – наявність в ній жирового компоненту, кальцію, також дозволяє побачити ознаки нестабільності бляшки. КТ-коронарографія допомагає перевірити серце або коронарні артерії щодо аномалій у коронарних артеріях, стану анатомічних структур серця, проксимальних відділів висхідної аорти, прохідність стентів та шунтів тощо. КТ-коронарографія проводиться з використанням контрастної речовини, щоб візуалізувати коронарні артерії. Під час процедури рентгенолаборант вводить венозний катетер в ліктьову вену, щоб через нього контрастна речовина потрапила до судин. А на грудній клітці встановлюються ЕКГ-електроди.
Показання до проведення КТ-коронарографії
- наявність протипоказань до проведення стрес-тестування
- підтвердження діагнозу стабільної ІХС у пацієнтів з середнім рівнем претестової імовірності – 15-50% – за можливості отримання відповідного зображення КА хорошої якості
- підтвердження діагнозу стабільної ІХС після неінформативних ЕКГ проб з дозованим фізичним навантаженням чи стрес-тестів з візуалізацією у пацієнтів з середнім рівнем претестової імовірності – 15-50% – за можливості отримання відповідного зображення коронарних артерій хорошої якості.
Тест оцінки ймовірності ІХС за клінічними ознаками
| № з/п | Показник | Значення | Бали |
| 1 | Стать/вік (років) | Чоловік/>55 | 1 |
| Жінка/>65 | 1 | ||
| 2 | Встановлений діагноз судинної патології | Так | 1 |
| 3 | Пацієнт визначає біль, як «біль у серці» | Так | 1 |
| 4 | Біль посилюється при фізичному навантаженні | Так | 1 |
| 5 | Біль не провокується пальпацією грудної клітки | Так | 1 |
Сума балів ≤2 дозволяє виключити діагноз ІХС з вірогідністю 81%, від 3 до 5 — підтвердити діагноз із вірогідністю 87%.
Претестова ймовірність наявності ІХС
| Типовий напад | Атиповий напад | Біль іншої етіології | ||||
| Вік | Чоловіки | Жінки | Чоловіки | Жінки | Чоловіки | Жінки |
| 30-39 | 59 | 28 | 29 | 10 | 18 | 5 |
| 40-49 | 69 | 37 | 38 | 14 | 25 | 8 |
| 50-59 | 77 | 47 | 49 | 20 | 34 | 12 |
| 60-69 | 84 | 58 | 59 | 28 | 44 | 17 |
| 70-79 | 89 | 68 | 69 | 37 | 54 | 24 |
| >80 | 93 | 76 | 78 | 47 | 65 | 32 |
За результатами клінічного огляду проводиться оцінка пре-тестової імовірності ІХС – за допомогою таблиці.
- Пацієнтам, у яких вірогідність ІХС при визначенні за допомогою таблиці низька і становить менше 15% – проводиться обстеження з метою визначення інших причин болю у грудній клітці.
- Пацієнтам, у яких вірогідність ІХС при визначенні за допомогою таблиці висока і становить вище 85% – виставляється діагноз ІХС.
- Пацієнти, у яких вірогідність ІХС при визначенні за допомогою таблиці становить від 15 до 85%, потребують проведення додаткових обстежень у закладах охорони здоров’я.
При розвитку ГКС усі пацієнти з STEMI та окремі пацієнти з NSTEMI виконується екстренна катетеризація серця.
Більш детально за посиланням:
Пацієнтам вводиться контрастна речовина, яка може викликати серйозні алергічні реакції та ураження нирок.
Встановлення клінічного діагнозу
- Визначення виду ішемічної хвороби серця (ІХС)
- Оцінка вираженості стенокардії
- Визначення кардіоваскулярного ризику у пацієнта з ІХС
- Оцініть серцево-судинний ризик для вторинної профілактики, включаючи оцінку ризику SMART (Secondary Manifestations of Arterial Disease)
- Оцінка по шкалам SCORE2 та SCORE2-OP при відсутності ІХС за результатами обстеження та відсутності цукрового діабету, сімейної гіперехолестеринемії, хронічного захворювання нирок, вагітності.
- Оцінка по шкалі EUROASPIRE Risk score для пацієнтів, що перенесли ІМ, та/або яким була проведена реваскуляризація
- Визначення ускладнень ІХС
- Оцінка ступеня ХСН у пацієнтів з ІХС
- Визначення виду ішемічної хвороби серця (ІХС)
- Стабільна стенокардія напруження (із зазначенням функціонального класу)
- Нестабільна стенокардія
- Гострий інфаркт міокарда (ГІМ)
- Кардіосклероз
- Безбольова форма ІХС
Класифікація ІХС по МКХ-10
1. Раптова коронарна смерть.
1.1. Раптова клінічна коронарна смерть з успішною реанімацією (рубрика 146.0).
1.2. Раптова коронарна смерть. У разі розвитку на фоні гострої коронарної недостатності або гострого ІМ (рубрика 124.8 або 122 за МКХ-10).
2. Стенокардія (рубрика 120 за МКХ-10).
2.1.1. Стабільна стенокардія напруги (із зазначенням І-ІV ФК за класифікацією Канадської асоціації кардіологів), у пацієнтів з IV ФК стенокардія мінімальної напруги може клінічно проявлятися як стенокардія спокою (рубрика 120.8 за МХК-10).
2.1.2. Стабільна стенокардія напруги при ангіографічно інтактних судинах (кардіальний синдром X, рубрика 120.8 за МХК-10).
2.2. Вазоспастична стенокардія (ангіоспастична, спонтанна, варіантна, Принцметала, рубрика 120.1 за МКХ-10).
3. Нестабільна стенокардія (рубрика 120.0 за МКХ-10).
3.1. Стенокардія, що вперше виникла. Діагноз виставляється протягом 28 діб від появи першого ангінозного нападу з прогресуванням класу стенокардії до III ФК.
3.2. Прогресуюча стенокардія (поява стенокардії спокою, нічних ангінозних нападів у хворого зі стенокардією напруги, підвищення ФК стенокардії, щонайменше до III ФК, прогресуюче зниження толерантності до фізичного навантаження, транзиторні зміни на ЕКГ у стані спокою).
3.3. Рання постінфарктна стенокардія (від 72 годин до 28 діб, рубрика 123.8).
4. Гострий інфаркт міокарда (рубрика 121 за МКХ-10).
4.1. Гострий ІМ із наявністю патологічного зубця Q (рубрика 121.0-121.3 за МКХ-10).
4.2. Гострий ІМ без патологічного зубця Q (рубрика 121.4 за МКХ-10).
4.3. Гострий ІМ (невизначений, рубрика 121.9 за МКХ-10).
4.4. Рецидивуючий ІМ (до 28 діб, діагностується за умови повторного підвищення з наступним закономірним зниженням рівня кардіо-специфічних ферментів, рубрика 122 за МКХ-10).
4.5. Повторний ІМ (після 28 діб, рубрика 122 за МКХ-10).
4.6. Гострий коронарний синдром. Попередній діагноз – елевація або депресія сегмента SТ, відображає ішемію до розвитку некрозу міокарда або раптової коронарної смерті (строк до 3 діб, рубрика 124.8 за МКХ-10).
4.7. Ускладнення гострого ІМ вказують за часом їхнього виникнення (рубрика 123 за МКХ-10):
– гостра серцева недостатність (ГСН) (І-ІV класи за Кіllір, рубрика 150.1 за МКХ-10);
– порушення серцевого ритму та провідності (рубрика 144, 145, 146, 147, 148, 149 за МКХ-10);
– розрив серця зовнішній (із гемоперикардом — рубрика 123.0 за МКХ-10; без гемоперикарда — рубрика 123.3 за МКХ-10) і внутрішній (дефект міжпередсердної перетинки — рубрика 123.1 за МКХ-10); дефектміжшлуночкової перетинки (рубрика 123.2 за МКХ-10); розрив сухожильної хорди (рубрика 123.4 за МКХ-10); розрив папілярного м’яза (рубрика 123.5 за МКХ-10);
– тромбоемболії різної локалізації (рубрика 123.8 за МКХ-10);
– тромбоутворення в порожнинах серця (рубрика 123.6 за МКХ-10);
– гостра аневризма серця (рубрика 123.8 за МКХ-10);
– синдром Дресслера (рубрика 124.1 за МКХ-10);
– епістенокардитичний перикардит;
– постінфарктна стенокардія (від 72 годин до 28 діб, рубрика 120.0 за МКХ-10).
5. Кардіосклероз.
5.1. Вогнищевий кардіосклероз.
5.1.1. Постінфарктний кардіосклероз із зазначенням форми та стадії СН, характеру порушення ритму і провідності, кількості перенесених інфарктів, їхньої локалізації та часу виникнення (рубрика 125.2 за МКХ-10).
5.1.2. Аневризма серця хронічна (рубрика 125.3 за МКХ-10).
5.2. Дифузний кардіосклероз із зазначенням форми і стадії ХСН, порушення ритму та провідності (рубрика 125.1 за МКХ-10).
6. Безбольова форма ІХС (рубрика 125.6 за МКХ-10).
- Оцінка вираженості стенокардії
Беручи до уваги, клінічні симптоми, результати лабораторного та інструментального обстеження визначте вид ІХС.
За наявними шкалами та калькуляторами оцініть ризик серцево-судинних подій:
- Оцініть ступінь вираженості стенокардії за шкалою Canadian Cardiovascular Society (CCS).
Для встановлення ступеню вираженості стенокардії використовують шкалу Канадського серцево-судинного товариства (Canadian Cardiovascular Society):
- І клас – стенокардія тільки при сильному навантаженні. Наявність стенокардії під час напруженої, швидкої або тривалішої звичайної діяльності (ходьба або підйом по сходах).
- II клас – стенокардія при помірному навантаженні. Незначне обмеження звичайних дій, коли вони виконуються швидко, після їжі, на холоді, на вітрі, під час емоційного стресу або протягом перших кількох годин після пробудження, а також ходьба в гору, підйом більш ніж одним прольотом звичайних сходів у нормальному темпі, і в нормальних умовах. Після проходження >200 м по рівній місцевості.
- III клас – стенокардія виникає при легкому навантаженні. Важко пройти один або два квартали або піднятися сходами в нормальному темпі та в нормальних умовах. Стенокардія виникає після проходження 100-200 м по рівній місцевості.
- IV клас – стенокардія спокою. Щоб викликати стенокардію, не потрібно докладати зусиль.
- Визначення ризиків
- Оцініть серцево-судинний ризик для вторинної профілактики, включаючи оцінку ризику SMART (Secondary Manifestations of Arterial Disease)
- Оцінка по шкалам SCORE2 та SCORE2-OP при відсутності ІХС за результатами обстеження та відсутності цукрового діабету, сімейної гіперехолестеринемії, хронічного захворювання нирок, вагітності.
- Оцінка по шкалі EUROASPIRE Risk score для пацієнтів, що перенесли ІМ, та/або яким була проведена реваскуляризація
- Оцінка ішемічного та геморагічного ризиків пацієнта
Оцініть серцево-судинний ризик для вторинної профілактики, включаючи оцінку ризику SMART (Secondary Manifestations of Arterial Disease) для оцінки 10-річного залишкового ризику серцево-судинних захворювань у пацієнтів із стабільним атеросклеротичним серцево-судинним захворюванням.
При проведенні оцінки SMART (Secondary Manifestations of Arterial Disease) оцінюються наступні показники:
- Стать
- Вік
- Років після 1-ї серцево-судинної події
- Чи палить на даний момент
- Цукровий діабет
- ІХС
- Церебро-васкулярне захворювання
- Аневризма аорти
- Захворювання периферичних артерій
- Антитромбоцитарне лікування
- Систолічний АТ
- Креатинін
- Високо чутливий С-реактивний протеїн
- Загальний холестерин
- ЛПВЩ
- ЛПНЩ
За шкалою проводиться відсоткова оцінка 10-річного залишкового ризику серцево-судинних захворювань у пацієнтів із стабільним атеросклеротичним серцево-судинним захворюванням.
Більш детально за посиланням:
https://u-prevent.com/calculators/smartScore
Оцінка по шкалам SCORE2 та SCORE2-OP при відсутності ІХС за результатами обстеження та відсутності цукрового діабету, сімейної гіперехолестеринемії, хронічного захворювання нирок, вагітності.
Оновлений SCORE алгоритм – SCORE2 – оцінює 10-річний ризик смерті та смертельних випадків ССЗ (інфаркт міокарда, інсульт) у вірогідно здорових людей у віці 40–69 років з факторами ризику, які не лікувалися або були стабільними протягом кількох років. Проте, слід звернути увагу, що шкала SCORE2 не поширюється на пацієнтів у яких є задокументовані: цукровий діабет, сімейна гіперехолестеринемія, хронічне захворювання нирок, вагітність.
Більш детально за посиланням:
Оцінка по шкалі EUROASPIRE Risk score для пацієнтів, що перенесли ІМ, та/або яким була проведена реваскуляризація
Для пацієнтів, що перенесли ІМ, та/або яким була проведена реваскуляризація – використовується EUROASPIRE Risk score. Ця шкала дає змогу визначити ймовірність розвитку фатальних подій, для пацієнта, протягом наступних двох років.
Для оцінки по шкалі EUROASPIRE Risk score використовуються наступні змінні:
- Країна
- Період, на який потрібно розрахувати ризик (1 або 2 роки)
- Вік пацієнта
- Наявність або відсутність цукрового діабету
- Перенесені фатальні події (інсульт, інфаркт)
- Захворювання периферичних артерій
- Чи проводилась реваскуляризація
- Наявність/відсутність депресивного розладу та/або тривожного розладу
- Холестерин не-ЛПВЩ (сумарна концентрація усіх атерогенних фракцій холестерину)
- Швидкість клубочкової фільтрації (ШКФ)
Оцінка ішемічного та геморагічного ризиків пацієнта
Оцінка геморагічних ризиків
У пацієнтів після перенесеного інфаркту міокарду може використовуватися шкала CRUSADE для оцінки геморагічного ризику:
Оцінка ішемічних ризиків
За шкалами PRECISE-DAPT та DAPT для пацієнтів, яким проводиться стентування коронарних артерій можна визначити тривалість подвійної антитромбоцитарної терапії.
- Визначення ускладнень ІХС
- Оцінка ступеня ХСН у пацієнтів з ІХС
До ускладнень ІХС відносяться:
- Стенокардія (біль у грудях, який виникає при фізичному навантаженні або емоційних стресах).
- Інфаркт міокарду
- Аритмії
- Серцева недостатність
- Кардіогенний шок
- Дилатація порожнин серця
- Тромбоемболічні ускладнення
- Перикардит
Оцінка ступеня ХСН у пацієнтів з ІХС
Важливою є оцінка ступеня ХСН у пацієнтів з ІХС.
Варіанти ХСН:
- Із зниженою ФВ ЛШ (≤40%);
- Із помірно зниженою ФВ ЛШ (41-49%);
- Із збереженою ФВ ЛШ (≥50%).
Функціональна класифікація Нью-Йоркської кардіологічної асоціації на основі тяжкості симптомів і фізичної активності:
- I ФК — відсутність обмеження фізичної активності. Звичайна фізична активність не викликає задишки, втоми чи серцебиття.
- II ФК — незначне обмеження фізичної активності. У спокої комфортно, але звичайна фізична активність призводить до надмірної задишки, втоми або серцебиття.
- III ФК — виражене обмеження фізичної активності. Комфортно у спокої, але менша, ніж звичайна, активність призводить до надмірної задишки, втоми або серцебиття.
- IV ФК — нездатність виконувати будь-які фізичні навантаження без дискомфорту. Можуть спостерігатися симптоми у спокої. При виконанні будь-яких фізичних навантажень дискомфорт посилюється.
Призначення лікування
- Немедикаментозне лікування ІХС
- Медикаментозне лікування ІХС
- Реваскуляризація
- Лікування коморбідної патології
- Моніторинг терапії
- Немедикаментозне лікування ІХС
Всім пацієнтам з ІХС рекомендувана немедикаментозна корекція наявних факторів ризику і модифікацію способу життя:
- Всім, хто має звичку тютюнокуріння, слід рекомендувати повну відмову. Всім пацієнтам рекомендувати уникати пасивного тютюнокуріння.
- Заохочувати всіх пацієнтів до виконання рекомендацій щодо здорового харчування.
- Рекомендувати всім пацієнтам контролювати масу тіла та об’єм талії. Підтримувати індекс маси тіла в межах 18,5-24,9 кг/м2, об’єм талії ≤ 88 см (у жінок), ≥ 102 см (у чоловіків).
- Всім пацієнтам рекомендувати програму помірних фізичних навантажень (інтенсивність визначається індивідуально, за необхідності – після проведення тесту з фізичним навантаженням на етапі спеціалізованої медичної допомоги, особливо – у пацієнтів, що вели малорухомий спосіб життя і планують розпочати фізичні тренування високої інтенсивності).
- Заохочувати пацієнтів до самоконтролю факторів ризику.
- Медикаментозне лікування ІХС
Згідно рекомендацій Європейської асоціації кардіологів (ESC) покрокова тактика рекомендованої терапії, в залежності від клінічних проявів, наведена нижче в таблиці:
| Стандартна терапія | Висока ЧСС (>80 уд/хв) | Низька ЧСС (< 50 уд/хв) | Дисфункція ЛШ Серцева недостатність | Низький артеріальний тиск | |
| Крок 1 | ББ або БКК (будь-який клас | ББ або неДП БКК | ДП БКК | ББ | Низькі дози ББ або неДП БКК |
| Крок 2 | ББ + ДП БКК | ББ + БКК (будь-який клас) | Замінити на НТД | ББ + НТД або ББ + івабрадин | Замінити на івабрадин, ранолазин чи триметазидин |
| Крок 3 | Додати препарат 2-го ряду | ББ + івабрадин | ДП БКК + НТД | Додати інший препарат 2-го ряду | Комбінувати 2 препарати 2-го ряду |
| Крок 4 | Додати нікорандил, ранолазин чи триметазидин | ||||
Для профілактики ускладнень призначають препарати ацетілсаліцилової кислоти (АСК) у дозі 75-150 мг на добу. При непереносимості препаратів АСК призначаються препарати клопідогрелю у дозі 75 мг на добу. Пацієнтам, яким було проведено ПКВ, призначається подвійна антитромбоцитарна терапія, як правило – комбінація препаратів АСК та клопідогрелю. Статини призначаються всім пацієнтам з встановленим діагнозом ІХС при відсутності протипоказань незалежно від рівня загального холестерину або ХСЛПНЩ. Пацієнтам зі стабільною ІХС та ЦД, артеріальною гіпертензією, ХХН, хронічної СН або безсимптомним порушенням функції лівого шлуночка (ЛШ) за відсутності протипоказань призначаються інгібітори ангіотензинперетворюючого ферменту (іАПФ) або блокатори рецепторів ангіотензину ІІ (БРА).
| Рекомендації | Клас | Рівень | |
| Антитромботична терапія у пацієнтів із хронічними коронарними синдромами та синусовим ритмом | |||
| АСК 75-100 мг/добу рекомендується пацієнтам з інфарктом міокарда в анамнезі або реваскуляризацією. | I | A | |
| Статини рекомендовано всім пацієнтам з ХКС | I | А | |
| Рекомендації | Клас | Рівень доказовості |
| Додавання другого антитромботичного препарату до аспірину для тривалої вторинної профілактики слід розглянути у пацієнтів з високим ризиком ішемічних подій та без високого ризику кровотечі. | IIa | A |
| Додавання другого антитромботичного препарату до аспірину для тривалої вторинної профілактики може розглядатися у пацієнтів, що мають принаймні помірно підвищений ризик ішемічних подій та без високого ризику кровотечі. | IIb | A |
Високий ішемічний ризик визначається як:
Дифузне багатосудинне ураження коронарних артерій із щонайменше одним з наступних факторів ризику:
- Цукровий діабет, що вимагає медикаментозної
терапії - Рецидив інфаркту міокарда
- Захворювання периферичних артерій
- ХХН з рШКФ (15-59 мл/хв/1,73м²)
Помірний ішемічний ризик визначається як:
Принаймні одне із наступного:
- Багатосудинне/дифузне ураження коронарних артерій;
- Цукровий діабет, що вимагає медикаментозної терапії
- Рецидив інфаркту міокарда
- ЗПАСН
- ХХН з рШКФ (15-59 мл/хв/1,73м²)
- Реваскуляризація
Лікування коморбідної патології, зокрема цукрового діабету, АГ, гіперурікемії, хронічної хвороби нирок, сприяє більш ефективному зниженню кардіоваскулярного ризику у пацієнтів з ІХС.
Стентування коронарних артерій
Коронарний стент – унікальне рішення для відновлення прохідності судини при гемодинамічно значимимому звуженні коронарних артерій за рахунок атеросклерозу. Стенти – це мініатюрні пристрої, що дозволяють розправити і розширити просвіт судини зсередини. Складна структура кардіостента включає власне каркас – металеву сіточку, і мікроскопічний балончик для її розправлення.
Техніка проведення стентування
Як правило, доступ до ураженої судини здійснюється через велику артерію, наприклад, стегнову. Місце пункції обробляється антисептиком, вводиться анестетик. Через прокол лікар вводить в судину інтродюсер: трубочку, яка захистить стінки судини і служитиме «провідником» для інструментів.
Балонна дилатація
Це перший етап операції з розширення звуженої ділянки судини. Через інтродьюсер лікар вводить у вену або артерію катетер з балоном, який роздувається в місці звуження і «розчавлює» атеросклеротичні бляшки.
Встановлення стенту
Для фіксації стінок у «розправленому» стані до місця стенозу доставляють стиснутий стент. Він розкривається самостійно або при надуванні балона і надійно фіксується на стінках судини. Залежно від об’єму звуження, може бути імплантовано кілька стентів різного розміру.
Після встановлення стентів всі інструменти видаляють, а на місце проколу накладають пов’язку. В середньому процедура триває протягом години, при цьому ви не відчуєте біль та дискомфорт.Усі етапи стентування виконуються під рентгеноскопічним контролем.
Стенти з покриттям, без покриття
Стенти бувають двох видів – зі спеціальним лікарським покриттям (DES – Drug Eluding Stent), яке дозволяє знизити можливість повторного звуження або закриття артерії, і звичайні, без покриття (BMS – Bare Metal Stent).
Покази до стентування коронарних артерій: Стеноз КА з порушенням кровотоку може бути показанням до реваскуляризації шляхом ПКВ з метою зменшення ішемії міокарда та її несприятливих клінічних проявів.
Існують абсолютні та відносні покази до ПКВ.
Абсолютні:
- пацієнти з односудинним стенотичним ураженням КА серця (включаючи проксимальне ураження передньо-міжшлуночкової гілки ЛКА), у випадку, якщо анатомічні характеристики ураження дозволяють провести перкутанну реваскуляризацію.
- пацієнти з двохсудинним стенотичним ураженням КА серця (включаючи проксимальне ураження передньо-міжшлуночкової гілки ЛКА), в випадки, якщо анатомічні характеристики ураження дозволяють провести перкутанну реваскуляризацию.
Відносні:
- пацієнти з трьохсудинним стенотичним ураженням КА, у випадках, якщо анатомічні характеристики ураження дозволяють провести перкутанну реваскуляризацію та індекс SYNTAX ≤22 бали
- пацієнти з ураженням, розташованим в стовбурі ЛКА, у випадках, якщо анатомічні характеристики ураження дозволяють провести перкутанну реваскуляризацію та індекс SYNTAX ≤22 бали
- пацієнти з ураженням, розташованим в стовбурі ЛКА, у випадках, якщо анатомічні характеристики ураження дозволяють провести перкутанну реваскуляризацію та індекс SYNTAX 23-32 бали
Індекс SYNTAX розраховується для пацієнтів, яким планується використання стентів з медикаментозним покриттям. Недоцільно визначати показання для стентування на основі індексу SYNTAX, якщо планується використовувати стенти без лікарського покриття.
Калькулятор SYNTAX Score за посиланням нижче:
http://syntaxscore.org/calculator/syntaxscore/frameset.htm
Стентування не проводиться у тих випадках, коли на фоні медикаментозного лікування у пацієнта зберігається хороша толерантність до фізичного навантаження (при дозованому фізичному навантаженні графіка ЕКГ залишається в межах норми), а також відсутній больовий синдром.
Аортокоронарне-шунтування
Аортокоронарне шунтування – операція на серці, яка радикально усуває стенокардію і подовжує життя у хворих на ішемічну хворобу серця. Суть аортокоронарного шунтування – обхід уражених атеросклерозом ділянок коронарних судин і формування нових судин – так званих «шунтів». Суть методу полягає у пришиванні нових судин до артерій, які живлять серце. Це необхідно для обходу ділянки коронарних судини, що втратили здатність пропускати кров’яний потік в достатній кількості через утворення в них кальцієвих бляшок, тромбів, специфіку анатомії серця тощо.
Операція виконується через розріз на грудній клітці. До серця в обхід атеросклеротичних бляшок пришивається ділянка підшкірної вени, що вилучена з ноги пацієнта: одним кінцем до аорти, іншим – за місцем звуження коронарної судини. Таким чином, нормалізується кровопостачання міокарда, зникає біль і суттєво знижується загроза виникнення інфаркту міокарда.
Покази до АКШ
- Виражений стеноз коронарних артерій
- Закупорка магістральних судин на 60-70%
- Протипоказання до стентування та ангіопластики
- Стенокардія, що не піддається медикаментозному лікуванню
- Одночасне ураження коронарних артерій та клапанів серця
Реваскуляризація міокарда відіграє центральну роль у лікуванні ХКС на додаток до медикаментозного лікування, але завжди як доповнення до медикаментозної терапії, не замінюючи її.
Двома цілями реваскуляризації є полегшення симптомів у пацієнтів зі стенокардією та/або покращення прогнозу.
Реваскуляризація за допомогою черезшкірного коронарного втручання (ЧКВ) або АКШ може ефективно полегшити стенокардію, зменшити використання антиангінальних препаратів, покращити фізичну здатність і якість життя, порівняно зі стратегією лише медикаментозної терапії.
Отже, реваскуляризація міокарда рекомендована, якщо стенокардія зберігається, незважаючи на лікування антиангінальними препаратами (клас ІА).
АКШ рекомендується як перша стратегія вибору реваскуляризації у пацієнтів з багатосудинним ураженням і прийнятним хірургічним ризиком (клас ІВ).
Прогнозована хірургічна смертність, анатомічна складність ІХС та очікувана повнота реваскуляризації є важливими критеріями для прийняття рішення щодо типу реваскуляризації (АКШ або ЧКВ).
Вибір ЧКВ чи АКШ має залежати від співвідношення ризику та користі цих стратегій лікування, зважуючи ризики перипроцедурних ускладнень (наприклад, цереброваскулярні події, переливання крові, ниркова недостатність, нові аритмії або ранові інфекції) проти покращення якості життя, пов’язаної зі здоров’ям, а також довготривалої відсутності смерті, ІМ або повторної реваскуляризації.
Розглядаючи вибір між АКШ та ЧКВ у випадку багатосудинного враження коронарних артерій, слід віддати перевагу повноті реваскуляризації.
- Лікування коморбідної патології
- Моніторинг терапії
Як медикаментозне, так і хірургічне лікування ішемічної хвороби серця пов’язане з побічними ефектами та ускладненнями. Ці небажані ефекти можна пом’якшити шляхом ретельного відбору пацієнтів для тої чи іншої лікувальної стратегії, досвіду лікаря та навчання пацієнтів. Терапія аспірином пов’язана з кровотечею, ідіосинкразією та алергічними реакціями на ліки. Серед побічних ефектів терапії статинами можуть бути міалгія, діарея та артралгія.
Більш дательно за посиланнями
Бета-блокатори можуть викликати брадикардію та гіпотензію.
ІАПФ можуть призвести до гіпотензії, запаморочення, підвищення рівня креатиніну, кашлю та алергічних реакцій, включаючи ангіоневротичний набряк. ЧКВ може спричинити перфорацію коронарної артерії, тромбоз стента в гострій ситуації та рестеноз у стенті при хронічному перебігу, контраст-індуковану нефропатію.
АКШ може мати власні ускладнення, включаючи, аритмії, тампонаду серця, післяопераційну кровотечу, інфекцію, порушення функції нирок і пошкодження діафрагмального нерва.
Рекомендації для пацієнтів з тривало встановленим діагнозом Хронічний коронарний синдром:
| Рекомендації для безсимптомних пацієнтів | Клас | Рівень |
| Рекомендується періодичне відвідування лікаря-кардіолога для переоцінки будь-якої потенційної зміни ризику стан пацієнтів, що включає клінічну оцінку заходів щодо зміни способу життя, дотримання цілей серцево-судинних факторів ризику та розвитку супутніх захворювань, які можуть вплинути на лікування та результати. | І | С |
| У пацієнтів із легкими симптомами або без них, які отримують медичне лікування, у яких неінвазивна стратифікація ризику вказує на високий рівень ризику та для кого розглядається реваскуляризація для покращення прогнозу, рекомендується інвазивна коронарна ангіографія | І | С |
| Коронарна комп’ютерна томографія не рекомендована як рутинний контрольний тест для пацієнтів зі встановленою ІХС. | ІІІ | С |
| Інвазивна коронарографія не рекомендована виключно для стратифікації ризику. | ІІІ | С |
| Рекомендації для симптоматичних пацієнтів | ||
| Повторна оцінка статусу ІХС рекомендована пацієнтам із погіршенням систолічної функції ЛШ, яку неможливо віднести до оборотньої причини (наприклад до тривалої тахікардії або міокардиту). | І | С |
| Рекомендується стратифікація ризику у пацієнтів із новими або погіршенням рівня симптомів, переважно з використанням стрес-візуалізації або, Як альтернатива, ЕКГ фізичного навантаження | І | В |
| Рекомендується оперативно направляти пацієнтів із значним погіршенням симптомів для обстеження | І | С |
| Інвазивна коронарографія рекомендована для стратифікації ризику у пацієнтів з важкою ІХС, особливо якщо симптоми не піддаються медикаментозному лікуванню або мають клінічний профіль високого ризику. | І | С |
Кратність обстежень пацієнтів з ІХС
| Назва обстеження | Кратність |
| Клінічний огляд | 1 раз на рік / додатково за показаннями |
| Загальний аналіз крові) | 1 раз на рік |
| Загальний аналіз сечі | 1 раз на рік |
| Глікемія натще | 1 раз на рік |
| Глікізований гемоглобін | За показаннями |
| Загальний холестерин | 1 раз на рік |
| Холестерин ліпопротеїдів низької щільності (Low-density lipoprotein cholesterol) | 1 раз на рік |
| Холестерин ліпопротеїдів високої щільності (Ршпр-density lipoprotein cholesterol) | 1 раз на рік |
| Тригліцериди | 1 раз на рік |
| Аланінамінотрасфераза | За показаннями |
| Аспартатамінотрансфераза | За показаннями |
| К, Nа | За показаннями |
| Білірубін | За показаннями |
| Креатинін | 1 раз на рік |
| Коагулограма | За показаннями |
| ЕхоКГ | За показаннями |
| ЕКГ | 1 раз на рік / додатково за показаннями |
| Холтер ЕКГ | За показаннями |
| Тредміл тест | За показаннями |
| Рентген грудної клітки | За показаннями |
| КВГ | За показаннями |
Завершення консультації
- Проведіть узагальнення отриманих даних та запитайте пацієнта, чи нічого важливого не пропущено
- Поінформуйте пацієнта щодо подальшої тактики
- Подякуйте пацієнту
- Утилізуйте ЗІЗ належним чином і помийте руки
Корисні посилання:
Зареєструйтеся на нашому сайті прямо зараз, щоб мати доступ до більшої кількості навчальних матеріалів!
Підписатися на наші сторінки:
Список джерел:
- Frank L.J. Visseren et al. 2021 ESC Guidelines on cardiovascular disease prevention in clinical practice. European Heart Journal (2021) 42, 3227-3337. doi:10.1093/eurheartj/ehab484
- Juhani Knuuti et al. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. European Heart Journal (2020) 41, 407-477. doi:10.1093/eurheartj/ehz425
- Theresa A. McDonagh et al. 2021 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. European Heart Journal (2021) 42, 3599-3726. doi:10.1093/eurheartj/ehab368
- Miguel Sousa-Uva et al. 2018 ESC/EACTS Guidelines on myocardial revascularization, European Journal of Cardio-Thoracic Surgery, Volume 55, Issue 1, January 2019, Pages 4 -90, https://doi.org/10.1093/ejcts/ezy289
- Rodriguez Ziccardi M, Hatcher JD. Prinzmetal Angina. [Updated 2022 Jul 25]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2023 Jan-. Available from: https://www.ncbi.nlm.nih.gov/books/NBK430776/
- http://vnmed3.kharkiv.ua/wp-content/uploads/2013/12/12-%D0%9F%D0%BB%D0%B5%D0%B2%D1%80%D0%B8%D1%82%D0%B8-%D1%82%D0%B0-%D0%BF%D0%BB%D0%B5%D0%B2%D1%80%D0%B0%D0%BB%D1%8C%D0%BD%D0%B8%D0%B9-%D0%B2%D0%B8%D0%BF.pdf
- https://www.mayoclinic.org/diseases-conditions/pericarditis/symptoms-causes/syc-20352510
- https://fm.tdmu.edu.ua/materiali-dla-pidgotovki/interni/medicina-nevidkladnih-staniv/4-klinika-i-dif-diagnostika-riznih-form-stenokardiie
- https://doctorthinking.org/2021/10/herpes-zoster/
- https://compendium.com.ua/uk/clinical-guidelines-uk/cardiology-uk/section-15-uk/glava-1-klasifikatsiya-zahvoryuvan-sertsevo-sudinnoyi-sistemi/7-klasifikatsiya-hsn/
- Xaplanteris P, et al. FAME 2 Investigators. Five-year outcomes with PCI guided by fractional flow reserve. N Engl J Med 2018;379:250-259.
- Park SJ, Ahn JM, Kim YH, Park DW, Yun SC, Lee JY, et al. BEST Trial Investigators. Trial of everolimus-eluting stents or bypass surgery for coronary disease. N Engl J Med 2015;372:1204–1212.
- Bangalore S, et al. Beta-blockers and cardiovascular events in patients with and without myocardial infarction: post hoc analysis from the CHARISMA trial. Circ Cardiovasc Qual Outcomes 2014;7:872-881.
- Hwang D, et al. KAMIR Investigators. Prognostic impact of beta- blocker dose after acute myocardial infarction. Circ J 2019;83:410-417.
- Bangalore S, et al. REACH Registry Investigators. b-Blocker use and clinical outcomes in stable outpatients with and without coronary artery disease. JAMA 2012;308:1340-1349.
- Zhang H, et al. Efficacy of long-term beta-blocker therapy for secondary prevention of long-term outcomes after coronary artery bypass grafting surgery. Circulation 2015;131:2194-2201.
- Mega JL, et al. ATLAS ACS 2–TIMI 51 Investigators. Rivaroxaban in patients with a recent acute coronary syndrome. N Engl J Med. 2012 Jan 5;366(1):9-19. doi: 10.1056/NEJMoa1112277.
- Eikelboom JW, et al. Rivaroxaban with or without Aspirin in Stable Cardiovascular Disease. N Engl J Med. 2017 Oct 5;377(14):1319-1330. doi: 10.1056/NEJMoa1709118.
- Dagenais GR, Pogue J, Fox K, Simoons ML, Yusuf S. Angiotensin-converting-enzyme inhibitors in stable vascular disease without left ventricular systolic dysfunction or heart failure: a combined analysis of three trials. Lancet. 2006 Aug 12;368(9535):581-8. doi: 10.1016/S0140-6736(06)69201-5.
- Fulcher J, et al. Efficacy and safety of LDL-lowering therapy among men and women: meta-analysis of individual data from 174,000 participants in 27 randomised trials. Lancet. 2015 Apr 11;385(9976):1397-405. doi: 10.1016/S0140-6736(14)61368-4.
- Pitt B, et al. Eplerenone Post-Acute Myocardial Infarction Heart Failure Efficacy and Survival Study Investigators. Eplerenone, a selective aldosterone blocker, in patients with left ventricular dysfunction after myocar- dial infarction. N Engl J Med 2003;348(14):1309–1321.
- Jaap W. Deckers and others, on behalf of the EUROPA Investigators, Treatment benefit by perindopril in patients with stable coronary artery disease at different levels of risk, European Heart Journal, Volume 27, Issue 7, April 2006, Pages 796–801, https://doi.org/10.1093/eurheartj/ehi809
- Berger JS, Brown DL, Becker RC. Low-dose aspirin in patients with stable cardiovascular disease: a meta-analysis. Am J Med. 2008 Jan;121(1):43-9. doi: 10.1016/j.amjmed.2007.10.002. PMID: 18187072.
- Bishoy Abraham, et al. Meta-Analysis Comparing Torsemide Versus Furosemide in Patients With Heart Failure.The american journal of cardiology. 2020; 125 (1): 92-99.
- John J.V. McMurray, et al. Dapagliflozin in Patients with Heart Failure and Reduced Ejection Fraction. N Engl J Med 2019; 381:1995-2008.
- Jared M. Campbell, et al. Metformin reduces all-cause mortality and diseases of ageing independent of its effect on diabetes control: A systematic review and meta-analysis. Ageing Research Reviews. 2017; 40: 31-44.
- Edwards, J.E., Moore, R.A. Finasteride in the treatment of clinical benign prostatic hyperplasia: A systematic review of randomised trials. BMC Urol 2, 14 (2002). https://doi.org/10.1186/1471-2490-2-14
Консультування пацієнта при підозрі на синдром Гійєна-Барре / ОСКІ рекомендації
Початок консультації Вимийте руки та при необхідності надіньте ЗІЗ (засоби індивідуального захисту) Представтеся пацієнту, вказуючи…
Консультування пацієнта при підозрі на онкологічне захворювання легень з метастазуванням / ОСКІ рекомендації
Автори матеріалу: Сідоров А.А.Васкес Абанто А.Е.Войстрик В.І. Початок консультації Вимийте руки та одягніть ЗІЗ, якщо…
Консультування хворого з підозрою на дистальну прогресуючу м’язову дистрофію / ОСКІ рекомендації
Автори матеріалу: Сідоров А.А., Ружанська В.О., Войстрик В.І. Початок консультації Вимийте руки та одягніть ЗІЗ,…
Консультування хворого із підозрою на боковий аміотрофічний склероз – рекомендації ОСКІ
Початок консультації Вимийте руки та при необхідності надіньте ЗІЗ (засоби індивідуального захисту) Представтеся пацієнту, вказуючи…
Консультування пацієнта з підозрою на розсіяний склероз – рекомендації ОСКІ
Початок консультації Вимийте руки та при необхідності надіньте ЗІЗ (засоби індивідуального захисту) Представтеся пацієнту, вказуючи…
Консультування пацієнта з підозрою на порфірію – рекомендації ОСКІ
Початок консультації Вимийте руки та при необхідності надіньте ЗІЗ (засоби індивідуального захисту) Представтеся пацієнту, вказуючи…