Консультування хворого з підозрою на дистальну прогресуючу м’язову дистрофію / ОСКІ рекомендації

Автори матеріалу:
Сідоров А.А., Ружанська В.О., Войстрик В.І.
- Вимийте руки та одягніть ЗІЗ, якщо це необхідно.
- Представтесь пацієнту, вказавши своє ім’я та роль.
- Підтвердіть прізвище, ім’я та дату народження пацієнта.
- Поясніть, що включатиме обстеження, використовуючи зрозумілу для пацієнта мову.
- Отримайте згоду на проведення консультації.
- Адекватно оголіть пацієнта для проведення обстеження.
- Запитайте пацієнта, чи є у нього больові відчуття, перш ніж продовжити клінічне обстеження.
Предмети та обладнання (для госпіталізованих пацієнтів)
- Шукайте предмети чи обладнання на/або навколо пацієнта, які можуть надати корисну інформацію про його історію хвороби та поточний клінічний стан
- Життєво важливі показники: таблиці, на яких записуються життєво важливі показники, дадуть інформацію про поточний клінічний стан пацієнта та те, як його фізіологічні параметри змінювалися з часом
- Рецепти: таблиці призначень або особисті рецепти можуть надати корисну інформацію про ліки, які пацієнт нещодавно приймав
З’ясування основної скарги
- Використовуйте відкриті запитання, щоб вивчити скарги пацієнта
Деталізація основної скарги
- Локалізація: з’ясуйте місця м’язової слабкості
- Початок: з’ясуйте, коли вперше з’явилась м’язова слабкість і чи виникла він раптово чи поступово
- Характер: попросіть у пацієнта описати, як відчувається м’язова слабкість (також з’ясуйте постійна чи періодична ця слабкість)
- Супутні симптоми: уточніть, чи є інші супутні симптоми, які супроводжують м’язову слабкість
- Динаміка у часі: уточніть, як змінювалась м’язова слабкість з часом, а саме: посилилась або стала менш відчутною, кількість приступів збільшення/зменшення
- Фактори, що погіршують або полегшують слабкість м’язів: з’ясуйте, чи є щось, що посилює або полегшує м’зову слабкість.
- Тяжкість: з’ясуйте, наскільки сильний дискомфорт приносить слабкість м’язів за шкалою від 0 до 10
- Проаналізуйте роздуми, побоювання та очікування пацієнта
Резюмуйте скарги пацієнта
Комплексна оцінка
- Проведіть оцінку інших симптомів для отримання комплексної картини
Збір анамнезу захворювання
- З’ясуйте, коли та як вперше з’явились скарги; уточніть можливу причину появи цих скарг; чи звертався пацієнт, якщо так, то до кого та чим завершилось його звернення, якщо ні, то уточніть чому не звертався; чи приймав пацієнт самостійно або за призначенням лікаря медичні препарати, якщо так, то, чи змінювався характер скарг.
- Ознайомтесь з випискою з історії хвороби пацієнта, зверніть увагу на встановлені клінічні діагнози, результати проведених лабораторних чи інструментальних обстежень, проведене лікування та рекомендації після виписки
- У випадку проведення пацієнту раніше лабораторних чи інструментальних обстежень з приводу поточних скарг, проаналізуйте їх результати та вкажіть на важливі знахідки
- З’ясуйте, що спонукало пацієнта звернутися до Вас
- Виключіть інші причини наявних скарг, ставлячи пацієнту уточнюючі запитання
Збір анамнезу життя
- Проведіть скринінг станів, які можуть бути пов’язані з захворюваннями нервової системи.
- З’ясуйте наявність будь-яких захворювань, які раніше були діагностовані у пацієнта, лікування цих станів та будь-які ускладнення.
- Оцініть наявність рецидивуючих інфекцій в анамнезі.
- Уточніть наявність інших медичних діагнозів.
- Уточніть наявність у пацієнта алергії, і якщо так, уточніть, яка реакція у нього була на медикаменти.
- Уточніть, чи були у пацієнта травми, з’ясуйте, як протікав відновлювальний період.
- Уточніть, чи були проведене раніше будь-які оперативні втручання, особливо зверніть увагу на хірургічні втручання з-приводу наявних скарг та захворювань, з’ясуйте як протікав післяопераційний період
- Акушерсько-гінекологічний анамнез: кількість вагітностей, перебіг вагітностей, повторні викидні, менорагії та метрорагії, фіброміома матки, ендометріоз, прийом замісної гормональної терапії).
- Медикаментозний анамнез:
- З’ясуйте, чи приймає пацієнт(ка) безрецептурні та лікарські препарати.
- Уточніть при необхідності, чи відчуває пацієнт будь-які побічні ефекти від ліків.
- Сімейний анамнез: уточніть, чи є у сімейному анамнезі захворювання, пов’язані з захворюваннями нервової системи, у якому віці розвинулося захворювання.
- Соціальний анамнез:
- Вивчіть загальний соціальний анамнез пацієнта (житло, з ким живе пацієнт, як пацієнт справляється з повсякденною діяльністю, чи потребує догляду)
- З’ясуйте чи дотримується пацієнт дієти та фізичної активності.
- З’ясуйте статус куріння.
- Уточніть алкогольний анамнез.
- Уточніть статус вживання наркотиків.
- З’ясуйте, чи є у пацієнта проблем із азартними іграми.
- З’ясуйте, чи працює пацієнт, його професію, умови роботи, наявність шкідливих факторів.
- Уточніть, чи водить пацієнт транспортні засіб.
Об’єктивний огляд
- Проведіть загальний огляд пацієнта:
- Оцінка загального стану (задовільний, середньої важкості, важкий, дуже важкий)
- Оцінка стану свідомості
- Оцінка положення хворого
- Оцінка відповідності біологічного та паспортного віку
- Оцінка ходи і постави
- Оцінка конституційних параметрів хворого (тілобудова, конституційний тип, зріст, вага, індекс маси тіла (ІМТ))
- Оцінка стану шкірних покривів та видимих слизових оболонок (забарвлення, висипання, шрами, розчухи), еластичністі і вологості шкіри, дериватів шкіри.
- Оцінка розвитку підшкірно-жирової клітковини.
- Оцінка наявності пастозності або набряків
- Оцінка стану лімфатичних вузлів
- Оцінка опорно-рухового апарату:
- М’язова система: розвиток м’язів, їх тонус, наявність атрофії, болючість.
- Кісткова система.
- Суглоби: огляд, пальпація, вимірювання кінцівок та суглобів, визначення ступеня рухливості суглобів.
- Візуальна оцінка голови, обличчя, шиї
- Проведіть огляд пацієнта за органами та системами:
- Оцінка стану дихальної системи:
- Огляд грудної клітки: форма, симетричність, тип дихання, участь в акті дихання, частота, глибина і ритм дихання.
- Пальпація грудної клітки: еластичність, болючість, голосове тремтіння.
- Перкусія легень: характеристика перкуторного звуку, локальні зміни перкуторного звуку (вказати область).
- Аускультація легень: характер основного дихального шуму, наявність додаткових дихальних шумів.
- Оцінка стану серцево-судинної системи:
- Огляд передсерцевої ділянки: наявність серцевого горба, видимий верхівковий поштовх, серцевий поштовх.
- Пальпація: характеристика верхівкового поштовху, передсерцеве тремтіння «кошаче муркотіння».
- Перкусія: межі відносної тупості серця (права, верхня, ліва); межі абсолютної тупості серця; ширина судинного пучка; конфігурація серця.
- Аускультація: ритм серцевої діяльності, тони серця (звучність, тембр, роздвоєння), шуми серця (відношення до фази серцевої діяльності, місце максимального вислуховування, проведення.
- Пульс: симетричність на обох променевих артеріях, ритм, частота, наповнення, напруга.
- Артеріальний тиск: систолічний, діастолічний.
- Оцінка стану травної системи
- Огляд ротової порожнини
- Огляд живота: величина, формa, симетричність, участь в акті дихання, наявність рубців, розчухів, телеангіоектазій, видимої пульсації, перистальтики, стан підшкірних вен.
- Пальпація живота:
- Стан тонусу м’язів черевної стінки, розбіжність прямих м´язів живота, болючість, синдром подразненої очеревини, визначення вільної рідини в черевній порожнині (симптом флюктуації)
- Пальпація сигмоподібної, сліпої, поперечно-ободочної кишки, апендиксу: форма, контури, рухливість, болючість, бурчання
- Пальпація печінки (розташування та характер нижнього краю)
- Пальпація селезінки
- Болючість у проекції жовчного міхура (т. Кера).
- Оцінка стану сечовидільної системи
Оцінка неврологічного статусу, виключення наявності вогнищевої неврологічної симптоматики
- Оцініть свідомість: орієнтація в часі і просторі, розуміння запитань та влучність відповідей
- Оцініть когнітивні та мнестичні функцій
- Оцініть форму та положення голови
- Оцініть менінгеальні симптоми (симптом Керніга)
- Оцініть каротидну пульсацію з обох боків
- Проведіть перкусію черепа
- Оцініть наявність чи відсутність болючості супра- та інфраорбітальних точок
- Оцініть симетричність обличчя
- Оцініть поля зору за допомогою пальцевого тестування
- Оцініть симетричність очних щілини та рухи очними яблуками
- Оцініть наявність чи відсутність патологічного ністагму та птозу повік
- Оцініть розміри зіниць, реакцію на світло та конвергенцію.
- Оцініть чутливість на обличчі.
- Проведіть пальпацію точок виходу 5 пари ЧМН.
- Проведіть оцінку мімічної експресії (як довільні, так і мимовільні рухи)
- Оцініть функцію слуху та нюху.
- Проведіть оцінку глоткового рефлексу та ковтання.
- Оцініть стан язика: рух, розташування, симетрія, наявність гіпо- чи атрофій, фібрилярних посіпувань м’язів язика
- Проведіть оцінку вимови, артикуляції та голосу
- Оцініть стан верхніх кінцівок: об’єм кінцівок, тонус та силу м’язів з обох боків, обсяг рухів, чи є феномен «віддачі», чи є тремор. Рефлекси: згинально-ліктьовий рефлекс, розгинально-ліктьовий рефлекс, карпо-радіальний рефлекс симетричний, середньої сили
- Проведіть оцінку температурної, больової, тактильної чутливості та оцініть позиційне відчуття в пальцях з обох боків верхніх кінцівок
- Проведіть оцінку стану хребта: огляд та перкусія, оцінка чутливості
- Проведіть оцінку шкірних черевних рефлексів
- Оцініть стан нижніх кінцівок: об’єм кінцівок , тонус та силу м’язів з обох боків, обсяг рухів, постуральний тест лежачі. Проведіть п’ятково-колінний тест. Рефлекси: колінний рефлекс, рефлекс Ахілова сухожилка, підошовний (згинальний) рефлекс
- Проведіть оцінку температурної, больової, тактильної чутливості та оцініть позиційне відчуття в пальцях з обох боків нижніх кінцівок
- Проведіть оцінку статики та координації: проба Ромберга, координаторні проби, оцінка тандемної ходи (п’ята-носок-п’ята)
- Оцініть психічний стан в цілому
- Проведіть оцінку вегетативної сфери: чи є тремор повік при закритих очах, гіпергідроз долонь
Призначення лабораторного обстеження
- Виконайте загальний аналіз крові з визначенням тромбоцитів та ШОЕ (швидкості осідання еритроцитів).
- Виконайте біохімічний аналіз крові (особливо, визначення креатинфосфокіназа, аланінамінотрансфераза (АЛТ), аспартатамінотрансфераза (АСТ), альдолаза (сироватка), гази артеріальної крові, креатинфосфокіназа (КФK) та ізоферменти креатинкінази (CK-MB і CK-MВ), лактатдегідрогеназа (ЛДГ), креатинін, швидкість клубочкової фільтрації, сечовина, загальний білок, загальний білірубін, глюкоза крові).
- Виконайте визначення ревмопроб (СРБ, Ro/SS-A 52, La/SS-B, CENP-B, Sci-70, dsDNA, Jo-1, МPO, PR3, АMA M2, LC 1, LKM 1, PM/Sci 100, SRP 54, SP 100, gp210, Ku, SM, U1-snRNP, ANA)
- Коагулограма (протромбіновий індекс, фібриноген А, фібриноген В, МНВ, АЧТЧ) (за потреби, з метою диференційної діагностики
- Оцінка електролітів (натрій, калій та магній, кальцій, фосфор)
- Оцінка функції щитовидної залози
- Виконайте загальний аналіз сечі
- Виконайте аналізи на наявність хронічних інфекцій (гепатити В, С, ВІЛ ½)
- Генетичне дослідження для виявлення мутацій.
Призначення інструментальних методів обстеження
- УЗД м’язів.
- Електроміографія.
- МРТ / КТ м’язів.
- Біопсія м’язів з подальшим гістохімічних та імуноцитохімічним дослідженнями.
- ЕКГ
- Полісомнографія
- Щілинна лампа
- КТ, МРТ голови (при показах)
Встановлення клінічного діагнозу
- Диференційна діагностика.
Класифікація
- Класифікація ПМД за групами, запропонована проф. Л.О. Бадаляном (1974)
- Класифікація по МКБ-10
- Класифікація ПМД
- Клініко-молекулярна генетична класифікація м’язових дистрофій.
- Визначення типу успадкування.
- Визначення генетичного підтипу дистальної м’язової дистрофії.
Оцінки пацієнтів по шкалам, стратифікація ризику пацієнтів
- Проведення оцінки за шкалою Брука (Brooke Scale) ступеню збереження м’язової функції рук.
- Проведення оцінки за шкалою Вігнос (Vignos Scale) ступеню збереження м’язової функції ніг.
- Оцінка за індексом Бартела (BI).
- Оцінка тесту шестихвилинної ходьби (6 MWT).
- Оцінка пег-тесту із 9 лунками.
Консультація фахівців
- Лікар загальної практики (сімейний лікар)
- Фізіотерапевт
- Генетик
- Ортопед
- Невролог, нейрохірург.
- Кардіолог
- Пульмонолог
- Гастроентеролог, проктолог, хірург
- Дієтолог
- Психолог чи психіатр
- Соціальний працівник
- Фізична терапія
- Ерготерапія
- Використання допоміжних засобів:
- Фіксатори гомілок для лікування «падіння» стоп
- Інші легкі фіксатори для ніг для підтримки
- Рукописні засоби
- Альтернативи миші та клавіатури
- Манжети, підтяжки, відкривачі та інші адаптивні пристрої
- Медакаментозна терапія (антиаритмічні засоби, антиміотичні препарати, нестероїдні протизапальні засоби, стероїдні гормони)
- Хірургічні втручання:
- Дефібрилятор або кардіостимулятор
- Звільнення контрактури
- Операція на плечі
- Корекція хребта
- Інші втручання
- Підтримуюче консультування
- Генетичне консультування
- Лікування супутніх захворювань
Консультація та підтримка
- Інформування пацієнта про захворювання
- Обговоріть з пацієнтом результати досліджень
- Пояснення пацієнту можливої причини захворювання
- Поясніть пацієнту можливі симптоми, що можуть виникати при захворюванні
- Пояснення пацієнту можливих наслідків захворювання
- Проведіть роз’яснення доступних методів лікування
- Допоможіть пацієнту зрозуміти ризики та переваги різних методів лікування
- Надайте відповіді на запитання пацієнта
- Надайте пояснення щодо обсягу моніторингу під час та після лікування.
- Призначте регулярні перевірки та контроль для оцінки ефективності лікування та змін у стані пацієнта.
Моніторинг ефективності лікування
- Клінічна оцінка
- Лабораторна оцінка
- Функціональний моніторинг
- Дослідження для оцінки активності та прогресування захворювання
- Проведіть узагальнення отриманих даних та запитайте пацієнта, чи нічого важливого не пропущено
- Поінформуйте пацієнта щодо подальшої тактики
- Подякуйте пацієнту
- Утилізуйте ЗІЗ належним чином і помийте руки
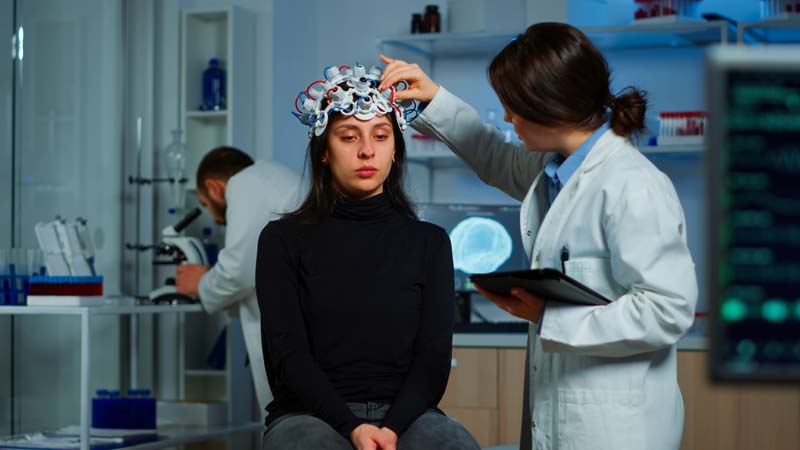
Початок консультації
- Вимийте руки та одягніть ЗІЗ, якщо це необхідно.
- Представтесь пацієнту, вказавши своє ім’я та роль.
- Підтвердіть прізвище, ім’я та дату народження пацієнта.
- Поясніть, що включатиме обстеження, використовуючи зрозумілу для пацієнта мову.
- Отримайте згоду на проведення консультації.
- Адекватно оголіть пацієнта для проведення обстеження.
- Запитайте пацієнта, чи є у нього больові відчуття, перш ніж продовжити клінічне обстеження.
Обстеження пацієнта при підозрі на дистальну прогресуючу м’язову дистрофію проводиться, коли є клінічна картина, зміни в аналізах та об’єктивні ознаки дистальної прогресуючої м’язової дистрофії. Мета обстеження: оцінити у пацієнта наявність характерних ознак для виставлення діагнозу дистальної прогресуючої м’язової дистрофії.
Предмети та обладнання (для госпіталізованих пацієнтів)
- Шукайте предмети чи обладнання на/або навколо пацієнта, які можуть надати корисну інформацію про його історію хвороби та поточний клінічний стан
- Життєво важливі показники: таблиці, на яких записуються життєво важливі показники, дадуть інформацію про поточний клінічний стан пацієнта та те, як його фізіологічні параметри змінювалися з часом
- Рецепти: таблиці призначень або особисті рецепти можуть надати корисну інформацію про ліки, які пацієнт нещодавно приймав
З’ясування основної скарги
- Використовуйте відкриті запитання, щоб вивчити скарги пацієнта
Основним симптомом дистальної прогресуючої м’язової дистрофії є:
М’язова слабкість.
Деталізація основної скарги
М’язова слабкість – типовий і основний симптом, який характерний для дистальної прогресуючої м’язової дистрофії. Дана скарга потребує деталізації. Необхідно задати пацієнту уточнюючі запитання стосовно основної скарги. Приклад опитування наведений нижче.
- Локалізація: з’ясуйте місця м’язової слабкості
Запитайте про локалізацію м’язової слабкості:
- “Де локалізована м’язова слабкість?”
- “Чи можете Ви вказати, де Ви відчуваєте слабкість м’язів?”
- “Ви можете показати мені, де Ви відчуваєте слабкість м’язів?”
- “Які частини тіла задіяні?”
- “Яка частина тіла уражена?”
- “Де зосереджується м’язова слабкість?”
- Початок: з’ясуйте, коли вперше з’явилась м’язова слабкість і чи виникла він раптово чи поступово
Уточніть, як і коли виникла м’язова слабкість:
- “М’язова слабкість виникла раптово чи поступово?”
• “Коли вперше виникла м’язова слабкість?”
• “Коли з’явилися симптоми?”
• “Чи з’явилася м’язова слабкість у стані спокою чи під час фізичного навантаження?”
• “Як довго триває м’язова слабкість?”
• “Як і коли це почалося?”
• “Коли почалася м’язова слабкість, раптовий чи поступовий початок?”
• “Що Ви тоді робили?”
• “Чи є щось особливе, що викликає м’язову слабкість?”
• “Коли з’являється м’язова слабкість?”
• “Чи знаєте Ви, які провокуючі чинники є причиною нападів?”
• “При яких умовах напади стають гіршими?”
- Характер: попросіть у пацієнта описати, як відчувається м’язова слабкість (також з’ясуйте постійна чи періодична ця слабкість)
Запитайте про конкретні характеристики м’язової слабкості:
• “Як би Ви описали цю м’язову слабкість?”
• “Ця слабкість постійна чи періодична?”
• “Ви можете описати мені Вашу м’язову слабкість?”
• “М’язова слабкість безперервна чи приходить і зникає?”
• “Який характер м’язової слабкості?”
• “Чи зараз м’язова слабкість сильніше?”
• “Чи Вас турбує безперервна м’язова слабкість?”
- Супутні симптоми: уточніть, чи є інші супутні симптоми, які супроводжують м’язову слабкість
Запитайте, чи є інші симптоми, пов’язані з м’язовою слабкістю:
• “Чи є якісь інші симптоми, які, здається, пов’язані з м’язовою слабкістю?”
• “Чи є у Вас якісь інші симптоми, крім м’язової слабкості?”
• “Чи відбувається ще щось, поки у Вас м’язова слабкість?”
• “Які ще симптоми присутні та пов’язані з м’язовою слабкістю?”
• “Чи є інші симптоми?”
• “Чи є у Вас порушення голосу?”
• “Чи є у Вас порушення ковтання?”
• “Чи є у Вас порушення дихання?”
• “Чи є у Вас порушення ритму серця?”
• “Чи є у Вас порушення зору?”
• “Чи супроводжується слабкість появою болю?”
• “Чи були у Вас епізоди втрати свідомості?”
Червоні прапорці інсульту:
- Раптовий перекіс обличчя
- Раптова слабкість м’язів
- Раптове порушення мови
- Динаміка у часі: уточніть, як змінювалась м’язова слабкість з часом, а саме: посилилась або стала менш відчутною, кількість приступів збільшення/зменшення
Уточніть, як м’язова слабкість змінювалась з часом:
• “Як м’язова слабкість змінювалась з часом?”
• “Як довго у Вас ця м’язова слабкість?”
• “Це відбувається в певний час доби, чи це постійно?”
• “Коли виникає/починається м’язова слабкість?”
- Фактори, що погіршують або полегшують слабкість м’язів: з’ясуйте, чи є щось, що посилює або полегшує цю слабкість
Запитайте, чи є щось, що посилює чи полегшує м’язову слабкість:
• “Чи посилює щось м’язову слабкість?”
• “Чи щось полегшує м’язову слабкість?”
• “Чи змінює щось м’язову слабкість?”
- Тяжкість: з’ясуйте, наскільки сильний дискомфорт приносить слабкість м’язів за шкалою від 0 до 10
Оцініть інтенсивність м’язової слабкості, попросивши пацієнта оцінити її за шкалою від 0 до 10:
• “Наскільки сильна м’язова слабкість за шкалою від 0 до 10, якщо 0 – відсутність м’язової слабкості, а 10 – найсильніша м’язова слабкість, яку Ви коли-небудь відчували?”
• “Наскільки сильна м’язова слабкість за шкалою від 1 до 10?”
• “Чи можете Ви описати свою м’язовою слабкістю за шкалою від 1 до 10?”
• “Чи достатньо це неприємно, щоб (розбудити Вас)?”
Це дозволяє оцінити реакцію пацієнта на лікування і дикаміку прогресування захворювання.
Будьте ввічливі, використовуйте для запитань «Чи можете Ви сказати мені…?» або «Чи можете Ви описати…?»
- Проаналізуйте роздуми, побоювання та очікування пацієнта
Ключовим компонентом збору анамнезу є вивчення роздумів, занепокоєнь і очікувань пацієнта, щоб отримати уявлення про те, як пацієнт зараз сприймає свій стан, що його хвилює та чого він очікує від консультації.
Вивчення роздумів, занепокоєнь та очікувань має бути плавним протягом консультації у відповідь на сигнали пацієнта. Це допоможе зробити Вашу консультацію орієнтованою на пацієнта, а не шаблонною.
Використовувати структуру аналізів роздумів, побоювань та очікувань необхідно так, щоб це звучало природно у Вашій консультації.
| Роздуми | Вивчіть уявлення пацієнта щодо поточної проблеми | “Що, на Вашу думку, могло викликати ці симптоми?” “Чи є у Вас здогадки щодо причини появи цих симптомів?” |
| Занепокоєння | Вивчіть поточні занепокоєння пацієнта | • “Чи є щось, що Вас турбує?” • “Як Ви справляєтесь з повсякденною діяльністю?” • “Чи є щось, чого ми з Вами ще не обговорили?” |
| Очікування | Запитайте, що пацієнт сподівається отримати від консультації | • “Чим я можу допомогти Вам сьогодні?” • “Чого Ви очікуєте від сьогоднішньої консультації?” • “Який, на вашу думку, може бути найкращий план дій?” |
Резюмуйте скарги пацієнта
Підсумуйте те, що пацієнт розповів Вам про свою скаргу. Це дозволяє Вам перевірити, наскільки правильно Ви зрозуміли скарги пацієнта, і дає можливість пацієнту виправити будь-яку неточну інформацію.
Коли ви підведете підсумки, запитайте пацієнта, чи є ще щось, що Ви не згадали. Періодично по мірі проходження консультації підводьте проміжні підсумки.
Комплексна оцінка
- Проведіть оцінку інших симптомів для отримання комплексної картини
За схожим алгоритмом ви можете деталізувати решту скарг, які можуть вказувати на дистальну прогресивну м’язову дистрофію.
| Скарга | Критерії деталізації |
| Втома | ПочатокХарактер (постійна / періодична)Фактори, що погіршують або полегшують втомуСупутні симптомиДинаміка у часі |
| Біль (будь-яка ділянка: м’язи, суглоби, кістки) | ЛокалізаціяПочатокХарактерІррадіаціяСупутні симптомиДинаміка у часіФактори, що погіршують або полегшують біль |
Збір анамнезу захворювання
- З’ясуйте, коли та як вперше з’явились скарги та чи звертався пацієнт за медичною допомогою, якщо так, то до кого та чим завершилось його звернення, якщо ні, то уточніть чому не звертався; чи приймав пацієнт самостійно або за призначенням лікаря медичні препарати, якщо так, то, чи змінювався характер скарг.
«Скажіть будь-ласка, коли з’явилися у Вас вказані скарги?»
«Чи могли б Ви вказати, що на Вашу думку, могло спричинити виникнення цих скарг?»
«Чи звертались Ви за медичною допомогою до цього часу?»
«Чи приймали Ви, самостійно або за призначенням лікаря, лікарські засоби для усунення скарг?»
«Чи змінився характер скарг на фоні прийому ліків?»
- Ознайомтесь з випискою з історії хвороби пацієнта, зверніть увагу на встановлені клінічні діагнози, результати проведених лабораторних чи інструментальних обстежень, проведене лікування та рекомендації після виписки
- У випадку проведення пацієнту раніше лабораторних чи інструментальних обстежень з приводу поточних скарг, проаналізуйте їх результати та вкажіть на важливі знахідки
Ознайомтесь з вище вказаною документацією. Ці дані допоможуть Вам надати оцінку стану пацієнта, а також допоможуть обрати правильну тактику лікування.
- З’ясуйте, що спонукало пацієнта звернутися до Вас
«Чому Ви вирішили звернутися до мене? Що саме Вас змусило звернутися за допомогою?»
- Виключіть інші причини наявних скарг, ставлячи пацієнту уточнюючі запитання
«Чи буває у Вас підвищення температури тіла?»
«Чи турбує Вас кашель? Чи відходить мокрота? Якщо так, то скільки?»
«Чи помічали Ви наявність крові чи згустків крові у мокроті?»
«Чи турбує Вас біль у грудній клітці?»
«Чи відмічали Ви втрату ваги?»
«Чи помічали у Вас нічну пітливість?»
Збір анамнезу життя
- Проведіть скринінг станів, які можуть бути пов’язані з захворюваннями нервової системи.
- З’ясуйте наявність будь-яких захворювань, які раніше були діагностовані у пацієнта, лікування цих станів та будь-які ускладнення.
- Оцініть наявність рецидивуючих інфекцій в анамнезі.
- Уточніть наявність інших медичних діагнозів.
- Уточніть наявність у пацієнта алергії, і якщо так, уточніть, яка реакція у нього була на медикаменти.
- Уточніть, чи були у пацієнта травми, з’ясуйте, як протікав відновлювальний період.
- Уточніть, чи були проведене раніше будь-які оперативні втручання, особливо зверніть увагу на хірургічні втручання з-приводу наявних скарг та захворювань, з’ясуйте як протікав післяопераційний період
- Акушерсько-гінекологічний анамнез: кількість вагітностей, перебіг вагітностей, повторні викидні, менорагії та метрорагії, фіброміома матки, ендометріоз, прийом замісної гормональної терапії).
- Медикаментозний анамнез:
- З’ясуйте, чи приймає пацієнт(ка) безрецептурні та лікарські препарати.
- Уточніть при необхідності, чи відчуває пацієнт будь-які побічні ефекти від ліків.
- Сімейний анамнез: уточніть, чи є у сімейному анамнезі захворювання, пов’язані з захворюваннями нервової системи, у якому віці розвинулося захворювання.
- Соціальний анамнез:
- Вивчіть загальний соціальний анамнез пацієнта (житло, з ким живе пацієнт, як пацієнт справляється з повсякденною діяльністю, чи потребує догляду)
- З’ясуйте чи дотримується пацієнт дієти та фізичної активності.
- З’ясуйте статус куріння.
- Уточніть алкогольний анамнез.
- Уточніть статус вживання наркотиків.
- З’ясуйте, чи є у пацієнта проблем із азартними іграми.
- З’ясуйте, чи працює пацієнт, його професію, умови роботи, наявність шкідливих факторів.
- Уточніть, чи водить пацієнт транспортні засіб.
Збір анамнезу життя допомагає оцінити визначити причини погіршення стану пацієнта та обрати адекватну тактику ведення пацієнта.
В анамнезі особливу увагу необхідно звернути на наявність факторів ризику, подібні захворювання у кровних родичів.
Фактори ризику розвитку дистальних м’язових дистрофій:
- Вік (дебют різних форм дистальних м’язових дистрофій виникає у певні вікові періоди);
- Обтяжений сімейний анамнез (наявність у близьких родичів подібних симптомів або встановленої дистальної м’язової дистрофії);
- Певні етнічні особливості (ймовірність розвитку дистальних м’язових дистрофій вище у певних народів чи етнічних груп населення).
Об’єктивний огляд
- Проведіть загальний огляд пацієнта:
- Оцінка загального стану (задовільний, середньої важкості, важкий, дуже важкий)
- Оцінка стану свідомості
- Оцінка положення хворого
- Оцінка відповідності біологічного та паспортного віку
- Оцінка ходи і постави
Зміни ходи можуть виникати у пацієнтів, що мають форми дистальної м’язової дистрофії, що вражають нижні кінцівки, що проявляється «падінням» стопи і штампуючою ходою.
- Оцінка конституційних параметрів хворого (тілобудова, конституційний тип, зріст, вага, індекс маси тіла (ІМТ))
- Оцінка стану шкірних покривів та видимих слизових оболонок (забарвлення, висипання, шрами, розчухи), еластичністі і вологості шкіри, дериватів шкіри.
- Оцінка розвитку підшкірно-жирової клітковини.
- Оцінка наявності пастозності або набряків
- Оцінка стану лімфатичних вузлів
- Оцінка опорно-рухового апарату
• М’язова система: розвиток м’язів, їх тонус, наявність атрофії, болючість.
• Кісткова система.
• Суглоби: огляд, пальпація, вимірювання кінцівок та суглобів, визначення ступеня рухливості суглобів.
Основний симптом – м’язова слабкість. Дистальна дистрофія вражає переважно м’язи гомілок і рук, тому при огляді виявляться атрофія м’язів цих ділянок, а також втрачається сила. Хоча при прогресуванні даного захворювання можливе приєднання ураження і проксимальних м’язів та м’язів тулуба.
- Візуальна оцінка голови, обличчя, шиї
- Проведіть огляд пацієнта за органами та системами:
- Оцінка стану дихальної системи
- Огляд грудної клітки: форма, симетричність, тип дихання, участь в акті дихання, частота, глибина і ритм дихання.
- Пальпація грудної клітки: еластичність, болючість, голосове тремтіння.
- Перкусія легень: характеристика перкуторного звуку, локальні зміни перкуторного звуку (вказати область).
- Аускультація легень: характер основного дихального шуму, наявність додаткових дихальних шумів.
- Оцінка стану серцево-судинної системи
- Огляд передсерцевої ділянки: наявність серцевого горба, видимий верхівковий поштовх, серцевий поштовх.
- Пальпація: характеристика верхівкового поштовху, передсерцеве тремтіння «кошаче муркотіння».
- Перкусія: межі відносної тупості серця (права, верхня, ліва); межі абсолютної тупості серця; ширина судинного пучка; конфігурація серця.
- Аускультація: ритм серцевої діяльності, тони серця (звучність, тембр, роздвоєння), шуми серця (відношення до фази серцевої діяльності, місце максимального вислуховування, проведення.
- Пульс: симетричність на обох променевих артеріях, ритм, частота, наповнення, напруга.
- Артеріальний тиск: систолічний, діастолічний.
- Оцінка стану травної системи
- Огляд ротової порожнини
- Огляд живота: величина, формa, симетричність, участь в акті дихання, наявність рубців, розчухів, телеангіоектазій, видимої пульсації, перистальтики, стан підшкірних вен.
- Пальпація живота:
- Стан тонусу м’язів черевної стінки, розбіжність прямих м´язів живота, болючість, синдром подразненої очеревини, визначення вільної рідини в черевній порожнині (симптом флюктуації)
- Пальпація сигмоподібної, сліпої, поперечно-ободочної кишки, апендиксу: форма, контури, рухливість, болючість, бурчання
- Пальпація печінки (розташування та характер нижнього краю)
- Пальпація селезінки
- Болючість у проекції жовчного міхура (т. Кера).
- Оцінка стану сечовидільної системи
- Симптом Пастернацького
Оцінка неврологічного статусу, виключення наявності вогнищевої неврологічної симптоматики
- Оцініть свідомість: орієнтація в часі і просторі, розуміння запитань та влучність відповідей
- Оцініть когнітивні та мнестичні функцій
- Оцініть форму та положення голови
- Оцініть менінгеальні симптоми (симптом Керніга)
- Оцініть каротидну пульсацію з обох боків
- Проведіть перкусію черепа
- Оцініть наявність чи відсутність болючості супра- та інфраорбітальних точок
- Оцініть симетричність обличчя
- Оцініть поля зору за допомогою пальцевого тестування
- Оцініть симетричність очних щілини та рухи очними яблуками
- Оцініть наявність чи відсутність патологічного ністагму та птозу повік
- Оцініть розміри зіниць, реакцію на світло та конвергенцію.
- Оцініть чутливість на обличчі.
- Проведіть пальпацію точок виходу 5 пари ЧМН.
- Проведіть оцінку мімічної експресії (як довільні, так і мимовільні рухи)
- Оцініть функцію слуху та нюху.
- Проведіть оцінку глоткового рефлексу та ковтання.
- Оцініть стан язика: рух, розташування, симетрія, наявність гіпо- чи атрофій, фібрилярних посіпувань м’язів язика
- Проведіть оцінку вимови, артикуляції та голосу
- Оцініть стан верхніх кінцівок: об’єм кінцівок, тонус та силу м’язів з обох боків, обсяг рухів, чи є феномен «віддачі», чи є тремор. Рефлекси: згинально-ліктьовий рефлекс, розгинально-ліктьовий рефлекс, карпо-радіальний рефлекс симетричний, середньої сили
- Проведіть оцінку температурної, больової, тактильної чутливості та оцініть позиційне відчуття в пальцях з обох боків верхніх кінцівок
- Проведіть оцінку стану хребта: огляд та перкусія, оцінка чутливості
- Проведіть оцінку шкірних черевних рефлексів
- Оцініть стан нижніх кінцівок: об’єм кінцівок , тонус та силу м’язів з обох боків, обсяг рухів, постуральний тест лежачі. Проведіть п’ятково-колінний тест. Рефлекси: колінний рефлекс, рефлекс Ахілова сухожилка, підошовний (згинальний) рефлекс
- Проведіть оцінку температурної, больової, тактильної чутливості та оцініть позиційне відчуття в пальцях з обох боків нижніх кінцівок
- Проведіть оцінку статики та координації: проба Ромберга, координаторні проби, оцінка тандемної ходи (п’ята-носок-п’ята)
- Оцініть психічний стан в цілому
- Проведіть оцінку вегетативної сфери: чи є тремор повік при закритих очах, гіпергідроз долонь
Під час оцінки неврологічного статусу, зазвичай, при прогресуючих м’язових дистрофіях виявляються порушення саме рухової сфери, переважно м’язів кінцівок. Під час огляду можна виявити м’язові атрофії, що зазвичай, симетрично вражають дистальні м’язи кінцівок (кисті, стопи, гомілки, передпліччя). Під чам оцінки можливе виявлення зниження сили та м’язового тонусу при виконанні пасивних рухів в уражених м’язах, а також зниження або повне випадіння відповідних рефлексів (ахіловий, карпорадіальний). Патологічні рефлекси, порушення координації та чутливості, в переважній більшості випадків, відсутні.
Призначення лабораторного обстеження
- Виконайте загальний аналіз крові з визначенням тромбоцитів та ШОЕ (швидкості осідання еритроцитів).
- Виконайте біохімічний аналіз крові (особливо, визначення креатинфосфокіназа, аланінамінотрансфераза (АЛТ), аспартатамінотрансфераза (АСТ), альдолаза (сироватка), гази артеріальної крові, креатинфосфокіназа (КФK) та ізоферменти креатинкінази (CK-MB і CK-MВ), лактатдегідрогеназа (ЛДГ), креатинін, швидкість клубочкової фільтрації, сечовина, загальний білок, загальний білірубін, глюкоза крові).
Рівні ферментів, які можуть бути підвищені, але можуть бути змінені внаслідок дисфункції печінки, включають наступне:
Аланінамінотрансфераза: Нормальний діапазон у чоловіків становить від 10 до 40 Од/л. Нормальний діапазон у жінок становить від 8 до 35 Од/л; може бути підвищена при м’язовій дистрофії.
Аспартатамінотрансфераза (АСТ): нормальний діапазон від 0 до 35 Од/л. Може бути підвищена при м’язовій дистрофії.
Лактатдегідрогеназа (ЛДГ) може підвищуватися при м’язовій дистрофії, норма коливається від 50 до 150 Од/л.
Альдолаза (сироватка): нормальний діапазон становить від 0 до 6 Од/л. Може бути підвищена при м’язовій дистрофії, але знижується на пізніх стадіях м’язової дистрофії.
Гази артеріальної крові: нормальні діапазони: PO2 становить від 75 до 100 мм рт.ст.; PCO2 становить від 35 до 45 мм рт.ст.; HCO3- становить від 24 до 28 мекв/л; pH становить від 7,35 до 7,45. Респіраторний ацидоз може розвинутися, якщо є дефекти м’язів, які беруть участь у диханні.
Призначення визначення креатинінфосфокінази в крові, що зазвичай значно перевищує нормальний рівень, вказує на патологію м’язів (запалення, дегенерацію та інші). Рівень креатинфосфокінази вимірюється в одиницях на літр (Од/л, U/l) і нормою для жінок є рівень в 24-170 Од/л, а для чоловіків – 24-195 Од/л.
Креатинфосфокіназа (КФK) та ізоферменти креатинфосфокінази (КФК-MB): нормальний діапазон від 0 до 130 Од/л. Підвищуються при м’язовій дистрофії. Сироваткові ферменти, особливо креатинфосфокіназа (КФК), підвищуються більш ніж у десять разів від норми навіть у дитинстві та до появи слабкості.
Результати аналізів можуть бути й в межах норми, хоча коливання підвищення можуть досягти більше у 100 разів від норми. Креатиносфокіназа – фермент, який виходить з пошкодженого м’яза. Коли в зразку крові виявляють підвищені рівні креатинфосфокінази, це зазвичай означає, що м’яз руйнується внаслідок якогось аномального процесу, наприклад м’язової дистрофії або запалення. Таким чином, високий рівень кретаинфосфокінази часто свідчить про те, що ймовірною причиною слабкості є саме м’язи, але він не вказує на те, що стало причиною м’язового розладу.
Визначення креатинфосфокінази є найбільш специфічним тестом на м’язову дистрофію. Підвищення рівня КФК свідчить про захворювання м’язів. Оскільки концентрація КФК в еритроцитах незначна, гемоліз не впливає на рівні КФК. Порушення функції печінки не впливає на КФК, як і на інші ферменти (наприклад, трансамінази, альдолазу, лактатдегідрогеназу). Високий рівень КФK означає витік ферменту лише з м’язових клітин. Ця зміна не зовсім корелює з тяжкістю захворювання.
Усі м’язові дистрофії призводять до деякого підвищення КФК під час активної фази захворювання. Виявлення трьох підвищених рівнів, отриманих з інтервалом в 1 місяць, є діагностичним для м’язової дистрофії. На початку процесу захворювання рівні КФK у 50-300 разів перевищують нормальні рівні, але рівні мають тенденцію до зниження зі зменшенням м’язової маси.
Може підвищуватися рівень сироваткового креатиніну та знижуватися ШКФ при залученні нирок.
- Виконайте визначення ревмопроб (СРБ, Ro/SS-A 52, La/SS-B, CENP-B, Sci-70, dsDNA, Jo-1, МPO, PR3, АMA M2, LC 1, LKM 1, PM/Sci 100, SRP 54, SP 100, gp210, Ku, SM, U1-snRNP, ANA)
- Коагулограма (протромбіновий індекс, фібриноген А, фібриноген В, МНВ, АЧТЧ) (за потреби, з метою диференційної діагностики)
- Оцінка електролітів (натрій, калій та магній, кальцій, фосфор)
- Оцінка функції щитовидної залози
- Виконайте загальний аналіз сечі
Аналіз сечі: Глюкоза в сечі зазвичай асоціюється з м’язовою дистрофією через високу захворюваність на цукровий діабет серед цієї популяції. Також може спостерігатися міоглобінурія.
- Виконайте аналізи на наявність хронічних інфекцій (гепатити В, С, ВІЛ ½)
- Генетичне дослідження для виявлення мутацій.
Аналізи ДНК крові (методом полімеразноланцюгової реації) на відомі мутації при підозрюваних дистальних м’язових дистрофій.
Серед можливих мутацій виділяють наступні:
- ANO5 (ген аноктаміну 5) – при підозрі на м’язову дистрофію Міоші 3 типу;
- DYSF (ген дисферліну) – при підозрі на м’язову дистрофію Міоші 1 типу;
- FLNC (філамін С, гамма-ген) – при підозрі на дистальну міопатію Вільямса;
- GNE (ген UDP-N-ацетилглюкозамін 2-епімерази/N-ацетилманнозамінкінази) – при підозрі на дистальну міопатію Нонака (спадкова міопатія тілець);
- LDB3 (ген зв’язування домену LIM 3) – при підозрі на дистальну міопатію Маркесбері-Гріггса з пізнім початком;
- MATR3 (ген матрін 3) – при підозрі на дистальну міопатію з ознаками ураження голосових зв’язок і глотки;
- MYOT (ген міотіліну) – при підозрі на дистальну міотілінопатію;
- SQSTM1 (ген секвестосоми 1) – при підозрі на дистальну міопатію з облямованими вакуолями;
- TIA1 (TIA1 цитотоксичний ген РНК-зв’язуючого білка, асоційованого з гранулами) – при підозрі на дистальну міопатію Веландера;
- TTN (ген тайтину) – при підозрі на дистальну міопатію Удда.
Призначення інструментальних методів обстеження
- УЗД м’язів.
Відносно неінвазивний метод, який використовується для скринінгу пацієнтів із МД; цей метод швидко замінює електроміографію (ЕМГ) у центрах, де є відповідно навчений персонал. Навіть на ранніх стадіях МД УЗД показує підвищену ехогенність в уражених м’язах із відповідним зменшенням базового кісткового ехосигналу. При УЗД дослідженні нормальний м’яз має низьку ехоінтенсивність, розділений ехогенним перимізієм і сполучною тканиною з цятками (м’язова смугастість) у поперечній площині. М’яз вважається ненормальним, якщо він демонструє підвищену ехогенність, втрачає смугастість або демонструє зміну об’єму м’язів (атрофія чи гіпертрофія).
УЗД має перевагу неінвазивності та є надійним для постійного моніторингу перебігу захворювання з часом.
- Електроміографія (ЕМГ).
При підозрі на дистальну м’язову дистрофію проведення електроміографії є обов’язковим. Електроміограма вимірює потенціали дії, створювані м’язами, і тому корисна для діагностики захворювань, які в основному впливають на функцію м’язів, включаючи м’язову дистрофію. Крім того, деякі дані електроміографії можуть виявити дефекти нервової функції. Спонтанні потенціали дії спостерігаються в пошкоджених м’язах. Під час довільного скорочення дистрофічні (виснажені) м’язи демонструють дуже малий потенціал дії. Змінені моделі потенціалів дії м’язів можуть вказувати на дефекти нервової функції. Слід мати на увазі, що цей висновок є загальним для всіх міопатичних процесів і не ідентифікує конкретно м’язову дистрофію. Також електронейроміографія дозволяє оцінити денервацію м’язів, міопатії та міотонічну дистрофію, захворювання моторних нейронів. ЕМГ демонструє характерні для міопатії ознаки. Клінічне обстеження, електроміографічні зміни виявляються майже в будь-якому м’язі: збільшення та ослаблення потенціалів називають ефектом пікіруючого бомбардувальника.
- МРТ / КТ м’язів.
МРТ-зрізи в аксіальній площині у T1- і T2-зважених послідовностях для оцінки інтенсивності та об’єму сигналу м’язів. М’яз вважається ненормальним, якщо він демонструє високу інтенсивність сигналу з втратою м’язової смугастості.
Комп’ютерна томографія (КТ): аксіальна КТ показує денерваційну гіпертрофію тензорної фасції. М’яз збільшується зі збільшенням внутрішньом’язового жиру..
- Біопсія м’язів з подальшим гістохімічних та імуноцитохімічним дослідженнями.
До появи методів молекулярної біології біопсія м’язів була остаточним тестом для діагностики та підтвердження м’язових захворювань. Гістологічні зміни залежать від стадії захворювання та обраного м’яза. Оптимальним місцем для біопсії є широкий бічний м’яз, доступ до якого здійснюється через невеликий бічний розріз стегна.
Біопсія м’язів – хірургічне взяття невеликого зразка м’язів для проведення гістолічного дослідження. Сучасні методи дозволяють за допомогою біопсії відрізнити м’язову дистрофію від інфекцій, запальних захворювань та інших проблем. Загальними змінами при біопсії м’язів у разі підозри на дистальні м’язові дистрофії виявляються міопатичні зміни та певні особливості, що характерні для кожного окремого виду дистрофії.
Гістологічні зразки зразків м’язової біопсії, отримані на ранніх стадіях розвитку МД, демонструють лише варіації розмірів м’язових волокон із фокусними ділянками дегенеруючих або регенеруючих волокон. На пізніх стадіях м’язової дистрофії зміни більш очевидні, з помітними змінами розмірів м’язових волокон, дегенерацією та регенерацією. Також присутні округлі непрозорі волокна, внутрішні ядра, розщеплення волокон, розростання сполучної та жирової тканин. У міру прогресування захворювання спостерігається все менше і менше регенеративних волокон. У кінцевій фазі м’яз в основному заміщується жировою тканиною із залишковими острівцями м’язових волокон у морі жиру.
Біопсія м’язів показує м’язові волокна різного розміру, а також невеликі групи некротичних і регенеруючих волокон. Сполучна тканина і жир замінюють втрачені м’язові волокна. Біопсія м’язів зазвичай демонструє неспецифічні дистрофічні ознаки. Біопсія м’язів показує атрофію м’язів із вибірковим залученням волокон типу 1 у 50% випадків. Як правило, різні агентні ядра можна спостерігати в м’язових клітинах, а також у диспластичних волокнах з внутрішньоцитоплазматичними ядерними кластерами. Гістологічні зміни в м’язах включають дегенерацію м’язових волокон із зміною розміру волокон і центральних ядер.
Гістохімічне фарбування за допомогою стандартної реакції аденозинтрифосфатази (АТФ-ази) показує переважання м’язових волокон типу I із втратою чіткого розрізнення між різними типами волокон. Електронна мікроскопія демонструє неспецифічну дегенерацію волокон, а імуноцитохімічні методи показують збереження фетального та повільного міозину в багатьох із цих волокон.
Імуноцитохімія: Остаточний діагноз м’язової дистрофії можна встановити на основі дефіциту дистрофіну в біопсії м’язової тканини. Крім того, фарбування м’язів антитілами до дистрофіну може продемонструвати відсутність або дефіцит дистрофіну, локалізованого на сарколеммальній мембрані.
- ЕКГ
ЕКГ може демонструвати напругу правого шлуночка, високі зубці R, глибокі зубці Q та інвертовані зубці T.
На ЕКГ можуть бути виявлені порушення передсердного та атріовентрикулярного ритму. Типова електрокардіограма показує збільшення чистого RS у відведенні V1; глибокі, вузькі зубці Q в прекордіальних відведеннях. Комплекс QRS занадто вузький, щоб бути блокадою правої ніжки пучка Гіса; і високий правий прекардіальний зубець R у V1. Домінуючий зубець R у відведенні V1 є найкращою підказкою до справжнього діагнозу. Нормальний інтервал PR, тривалість QRS. У прекордіальних відведеннях спостерігаються аномальні зубці Q. Помітні зубці Q у відведенні II. Вісь QRS показує відхилення. Значні порушення ЕКГ і діагноз передсердної тахіаритмії є ознаками раптової смерті. Зубець P із помітним раннім відхиленням у відведенні V1 відображає збільшення правого передсердя. ЕКГ може імітувати легеневу гіпертензію, що проявляється найбільш помітно у відведенні V1 з відхиленням осі QRS вправо. Інша менш вірогідна причина — застарілий справжній інфаркт міокарда задньої стінки. Тому шукайте асоційований інфаркт міокарда нижньої стінки, який буде відсутнім, якщо він пов’язаний з дистрофінопатіями. На підвищення тяжкості захворювання провідності вказує збільшення інтервалу PR і тривалості QRS. Для всіх пацієнтів слід розглянути імплантований кардіовертер-дефібрилятор.
- Полісомнографія
Полісомнограма: надмірна денна сонливість з або без апное уві сні не є рідкістю. Дослідження сну, неінвазивна підтримка дихання (двофазний позитивний тиск у дихальних шляхах [BiPAP]) і лікування модафінілом можуть бути корисними
- Щілинна лампа
Щілинна лампа: обстеження на катаракту, яка може бути у пацієнтів із м’язовою дистрофією.
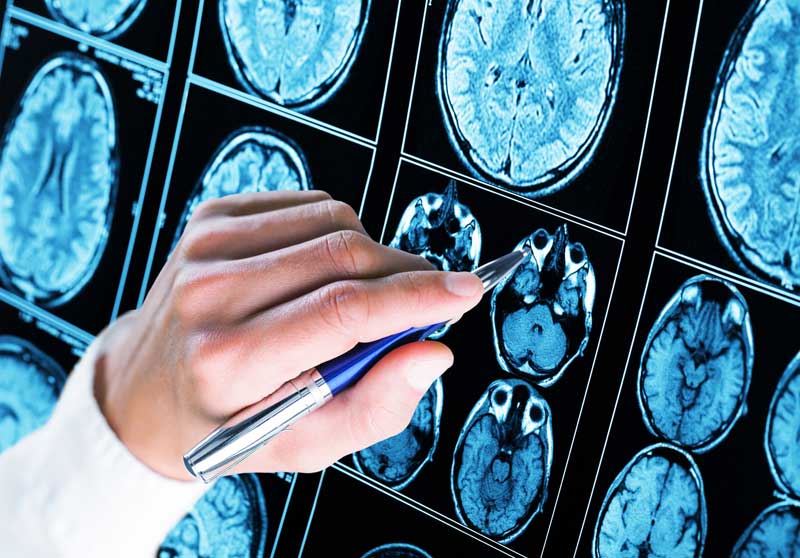
- КТ, МРТ голови (при показах)
Встановлення клінічного діагнозу
- Диференційна діагностика.
Клініцист повинен виключити наступні захворювання у пацієнта з м’язовим розладом, які можуть спричинити значну захворюваність і смертність:
- Надниркова недостатність
Надниркова недостатність (адреналовий криз) – це сукупність клінічних симптомів, що викликані раптовим, значним дефіцитом кортизолу, що становить загрозу для життя. Спільними симптомами для надниркової недостатності та дистальної м’язової дистрофії є м’язова слабкість та міалгії. Адреналовий криз являє собою безпосередню загрозу для життя. Продромальні симптоми: втрата апетиту, нудота, міалгія і погане самопочуття. Загрожуючий криз: посилення загальної слабкості, грипоподібний біль у м’язах, біль у животі, нудота, поступове зниження артеріального тиску; можливе підвищення температури тіла, що викликане цитокінами, які вивільняються при дефіциті кортизолу. Симптоми кризу: значна загальна слабкість, порушення свідомості, блювання, діарея; гіпотонія і тахікардія; шок. Адреналовий криз, що спричинений синдромом внутрішньосудинного зсідання крові при сепсисі, особливо, менінгококовому, якщо симптоми гострої недостатності кори надниркових залоз супроводжуються обширними крововиливами в шкіру — це синдром Уотерхауса-Фрідріхсена. У пацієнтів у критичній фазі важких хвороб основним симптомом є гіпотензія, що не піддається корекції шляхом парентерального введення рідин і вазопресорів. Супроводжується симптомами сепсису або гострої дихальної недостатності.
- Електролітний дисбаланс: натрію, калію та магнію
В організмі людини електричний дисбаланс може виникати з різних причин і мати різноманітні прояви. Ось можливі симптоми електролітного дисбалансу для кожного з основних електролітів: натрію (Na+), калію (K+), та магнію (Mg2+):
Натрій (Na+):
- Гіпонатріємія (низький рівень натрію):
- Головний біль.
- Запаморочення та слабкість.
- Пом’якшення м’язів.
- Запаморочення та неврологічні симптоми.
Спільними з гіпонатріємією є симптоми слабкості та пом’якшення мязів.
- Гіпернатріємія (високий рівень натрію):
- Сухість слизових оболонок.
- Сильна спрага та сухість шкіри.
- Запаморочення та розлади свідомості.
Спільних симптомів з дистальною м’язовою дистрофією немає.
Калій (K+):
- Гіпокаліємія (низький рівень калію):
- М’язова слабкість та втомлюваність.
- Серцеві аритмії та порушення серцевого ритму.
- Зневодненість та поліурія (полегшене сечовиділення).
Спільними симптомами є м’язова слабкість, а також можливе порушення серцевого ритму, як при гіпокаліємії, так і при дистальній м’язовій дистрофії.
- Гіперкаліємія (високий рівень калію):
- М’язевий дискомфорт, інколи доходячи до паралічу.
- Слабкість та втомлюваність.
- Серцеві аритмії та нерегулярний серцевий ритм.
Спільними симптомами є м’язова слабкість (до паралічів), а також можливе порушення серцевого ритму, як при гіперкаліємії, так і при дистальній м’язовій дистрофії.
Магній (Mg2+):
- Гіпомагнезія (низький рівень магнію):
- М’язева слабкість та тремори.
- Неврологічні симптоми, включаючи запаморочення та судоми.
- Аритмії та інші серцеві проблеми.
Спільними симптомами є м’язова слабкість, а також можливе порушення серцевого ритму, як при гіпомагнеземії, так і при дистальній м’язовій дистрофії.
- Гіпермагнезія (високий рівень магнію):
- Слабкість та непевність.
- Нудота та блювання.
- Аритмії та зниження артеріального тиску.
Спільними симптомами є слабкість, а також можливе порушення серцевого ритму, як при гіпермагнеземії, так і при дистальній м’язовій дистрофії.
Основним для диференційної діагностики є визначення рівнів перерахованих електролітів.
- Гіперкальціємія
Це підвищення концентрації кальцію у сироватці >2,75 ммоль/л (>11 мг/дл). Легка гіперкальціємія (<3,0 ммоль/л) може протікати безсимптомно або супроводжується симптомами основного захворювання. Спільними симптомами гіперкальціємії та прогресуючої м’язової дистрофії є м’язова слабкість, зниження сухожилкових рефелексів, а також можливі порушення серцевого ритму.
При помірній та тяжкій формі або при швидко прогресуючій гіперкальціємії виникають симптоми гіперкальціємічного синдрому:
1) порушення функції нирок – поліурія, гіперкальційурія, кальциноз та сечокам’яна хвороба;
2) симптоми з боку ШКТ – втрата апетиту, нудота, блювання, закрепи, виразкова хвороба шлунка або дванадцятипалої кишки, панкреатит, жовчнокам’яна хвороба
3) серцево-судинні симптоми – артеріальна гіпертензія, тахікардія, аритмія, гіперчутливість до глікозидів наперстянки
4) нервово-м’язові симптоми – м’язова слабкість, зниження сухожилкових рефлексів, транзиторний параліч м’язів обличчя;
5) мозкові симптоми – головний біль, депресія, порушення орієнтації, сонливість, кома
6) дегідратація – порушення свідомості, нудота, блювання, біль у животі, порушення серцевого ритму, поліурія та дегідратація, які супроводжують тяжку гіперкальціємію (зазвичай >3,75 ммоль/л) називається гіперкальціємічним кризом.
На ЕКГ гіперкальціємія може бути причиною подовження інтервалу PQ і скорочення інтервалу QT. Часто спостерігаються симптоми основного захворювання.
- Порфірії
Порфірії – захворювання, спричинені зменшенням або відсутністю активності ферментів шляху синтезу гему, що призводить до надмірного накопичення порфіринів або їх попередників в організмі. За винятком пізньої шкірної порфірії I типу, усі порфірії є вродженими, аутосомно-домінантними або рецесивними захворюваннями. Спільними симптомами для порфірій та м’язових дистрофій є слабкість та парези м’язів.
Основні симптоми порфірій включають:
- Біль у животі: Це може бути гострий або хронічний біль, пов’язаний з порушенням нормального функціонування нервової системи та змінами в кишечнику.
- Неврологічні порушення: Включають атаксію (непевність у координації рухів), парез (частковий параліч), поліневропатії (пошкодження нервів, що контролюють рух і відчуття), порушення чутливості та інші неврологічні симптоми.
- Фотосенсибілізація: Збільшена чутливість до світла, що може призводити до опіків та інших уражень шкіри при випадковому впливі сонячних променів.
- Зміни на шкірі: Забарвлення шкіри, вузли, вологі висипи та інші шкірні прояви можуть виникати внаслідок накопичення порфіринів.
- Інші симптоми: Можливі головні болі, судоми, психічні порушення, скарги на слабкість та втомлюваність.
- Сказ
Гостра контактна зоонозна інфекційна хвороба, яку спричинює нейротропний вірус сказу (англ. Rabies virus) із роду Lyssavirus. Характеризується розвитком своєрідного енцефаліту зі смертельним пошкодженням центральної нервової системи (ЦНС). Вважається, що сказом слід іменувати усі випадки енцефалітів, які спричинюють усі види вірусів, що входять до роду ліссавірусів. Основна відмінність – наявність чіткого зв’язку з укусом тварини. Спільні симптоми з дистальною м’язовою дистрофією є розвиток слабкості, наявність паралічів, та їх висхідний характер поширення.
Проходить 3 послідовні стадії:
- Стадія провісників – перші ознаки хвороби майже завжди проявляються на місці укусу. Білий рубець, який до того часу встиг утворитися на місці укусу твариною, нерідко припухає, червоніє, стає болючим, свербить. Біль часто поширюється вздовж відповідних нервів, які іннервують м’язи поблизу рубця. Хворі за кілька днів відчувають безпричинний страх, тугу, тривогу, з’являється підвищена чутливість до тактильних, звукових і світлових подразників, незначне підвищення температури тіла. Порушується сон, бувають жахливі сновидіння, пізніше — безсоння. Хворі неохоче вступають у контакт, скаржаться на загальну слабкість, зниження апетиту, сухість у роті, підвищену пітливість, серцебиття, помірний біль у горлі при ковтанні, іноді — нудоту, блювання, закреп. Навколишні звертають увагу на зміну характеру хворих, оскільки ті стають похмурими, причепливими, грубими у стосунках, із чергуванням періодів немотивованого збудження та депресії, в цій фазі вони починають уникати людей, без мети тривало блукають на самоті. При огляді відзначають помірне розширення зіниць, помірну гіперемію у слизовій оболонці глотки, частий лабільний пульс, посилення тонів серця.
- Стадія збудження – настає через 2—3 дні від початку хвороби. Наростає неспокій, з’являються симптоми надмірної рефлекторної збудливості центрів дихання і ковтання. Вдих утруднений, з участю всієї допоміжної мускулатури, видих поверхневий, різка тахікардія. Лице ціанотичне, очі спрямовані в одну точку, з’являється екзофтальм, зіниці сильно розширені. Хворого мучить спрага, але при спробі напитись раптово виникають украй болючі нескординовані судоми м’язів глотки і гортані, подібні явища в подальшому породжує навіть вигляд води, її дзюрчання, вербальне нагадування про неї (типова гідрофобія). У цей час спазматично скорочуються й дихальні м’язи, що спричиняє утруднення дихання. Сильно утруднений вдих супроводжується своєрідним свистом або храпом, видих поверхневий і непомітний. За кілька секунд спазми м’язів зникають і дихання відновлюється. Хворий скаржиться на те, що йому «не вистачає повітря», не може ковтати. Унаслідок утрудненого ковтання і збільшення секреції слини спостерігають значну слинотечу. З плином часу спазми розвиваються усе частіше і триваліше (іноді до 1—2 хвилин), виникають не тільки при вигляді води, але й від руху повітря, передусім холодного (аерофобія), яскравого світла (фотофобія), голосної розмови чи сильного звуку (акустикофобія або акузофобія), холодного дотику до шкіри (гіперестезія). Достатньо іноді злегка дунути хворому в обличчя або махнути поряд рушником, аби зумовити такий напад спазмів глотки. Зазвичай у хворого немає такої агресивності під час нападу, як це буває в хижаків. Хворі люди оточуючих не кусають. Від того, що їм не вистачає вдиху повітря, вони можуть хаотично кидатися, кудись бігти через інстинктивний посил «може десь там дихання відновиться». Саме це сприймають оточуючі як «агресію», але її немає, більш того, хворі, які відчувають наближення нападу, попереджають медичний персонал про це. Нерідко в цю стадію підвищується до 40—41 °C температура тіла. У деяких хворих виникає нестійке статеве збудження. Зрідка можуть зустрітися галюцинації і тихе марення еротичного характеру, пріапізм і навіть швидка еякуляція. Це відбувається тому, що вірус пошкоджує нервові центри, відповідальні за сексуальну поведінку. Найчастіше ж весь еротизм поведінки полягає в тому, що пацієнт просить дати йому лікаря протилежної статі, незважаючи на тяжку хворобу навіть трохи кокетує, намагається привернути увагу. Хворі іноді тяжко марять (як правило це ті пацієнти, в яких ЦНС раніше була скомпрометована — хронічний алкоголізм, атеросклеротична енцефалопатія, тощо) часто зриваються з ліжка, рвуть на собі одяг, намагаються кудись бігти через задуху, зрідка стають агресивними; приєднуються страхітливі зорові та слухові галюцинації. На обличчі — вираз жаху, голос хрипне, рясне потіння. У такій ситуації контакт із хворим не є продуктивним. Стадія збудження триває 2—3 доби, рідко до 6 днів, і може закінчитись смертю через тривале припинення дихання або зупинку серця.
- Стадія паралічів. Але частіше захворювання переходить у паралітичну стадію, яка триває до 3 діб. Напади збудження припиняються і настає «зловісне» заспокоєння: різко ослаблюються чутливість і рухова функція. Але при цьому хворі часто відчувають певне суб’єктивне полегшення, яке поліпшує їхній настрій. Однак подальший перебіг хвороби є злоякісним. Паралічі, як правило, в’ялі, починаються з ніг (характерні висхідні паралічі). У цій стадії хворий лежить нерухомо, лице синюшне, риси загострені, усе тіло вкривають краплі поту. Унаслідок паралічу окорухових нервів сильно розширені зіниці перестають реагувати на світло. Порушується функція тазових органів, що супроводжується затримкою або нетриманням сечі, випорожнень. У зв’язку зі зникненням збудження і судом дихати стає легше. Часто у цей період хворі можуть ковтати і пити, однак підвищується температура тіла до 42°С і невдовзі настає смерть від паралічу серця або дихального центру.
Атипові форми
- бульбарна,
- паралітична («тихий» сказ),
- менінгоенцефалітна,
- мозочкова.
Відповідно хвороба починається без провісників, зі збудження або одразу з паралічів, може перебігати з вираженими ознаками пошкодження довгастого мозку (розлади дихання, дисфагія) і мозочка (запаморочення, атактична хода), психіки (марення, біполярний афективний розлад). Хвороба завжди закінчується смертю.
- Ускладнена мігрень
До ускладненої мігрені відносять:
– Хронічну мігрень – мігрень, при якій кількість днів з нападами мігрені перевищує 15 днів на місяць протягом 3 місяців поспіль. Найчастіше хронічна мігрень ускладнює розвиток мігрені без аури.
– Мігренозний статус – це напад мігрені тривалістю понад 72 годин. Зазвичай головний біль при мігренозному статусі відрізняється більшою інтенсивністю в порівнянні зі звичайним нападом мігрені.
– Персистуюча аура без ознак інфаркту головного мозку. Цей вид ускладнень характеризується довготривалим (-и) симптомом (ами) мигренозної аури, тривалість яких перевищує 1 тиждень. При цьому КТ або МРТ головного мозку не виявляють ознак інфаркту (інсульту) головного мозку.
– Мігренозний інфаркт. Для цього ускладнення мігрені характерне поєднання симптомів мигренозної аури з ознаками ішемічного пошкодження мозку за даними КТ або МРТ.
Спільними симптомами ускладненої мігрені та прогресуючої м’язової дистрофії є наявність розвитку паралачів/парезів.
- Постиктальний (Тодда) параліч
Постиктальний параліч – транзиторний центральний парез або плегія в одній або двох кінцівках після епілептичного пароксизму. Спільні симптоми: розвиток паралічів та м’язової слабкості. Параліч Тодда є симптомом виснаження ЦНС і може вказувати на наявність пухлини головного мозку та дисметаболічних розладів. Діагностувати постиктальний параліч можна тільки за винятком гострого порушення мозкового кровообігу за допомогою МРТ або КТ головного мозку. Додатково проводиться електроенцефалографія, дослідження церебральних судин, оцінка стану соматичних органів, біохімічний аналіз крові. За відсутності органічної патології специфічна терапія не потрібна, здійснюється лікування епілепсії.
Патологічний стан, що характеризується зниженням концентрації глюкози в крові нижче 3,5 ммоль/л, периферичної крові нижче норми (3,3 ммоль/л). Внаслідок такого стану виникає гіпоглікемічний синдром. Низький рівень цукру в крові є порушенням вуглеводного обміну в організмі. Стан зазвичай супроводжується вираженими клінічними симптомами, викликаними дефіцитом глюкози. До загальних симптомів гіпоглікемії відносять: відчуття сильного голоду; тахікардію; слабкість; нудоту і блювоту; надлишкову пітливість; запаморочення; ускладнене дихання; двоїння в очах; сонливість; судоми; занепокоєння, нервозність, зниження концентрації уваги; порушення координації руху; коматозний стан. Спільними з м’язовоми дистрофіями симптомами є розвиток м’язової слабкості.
Спінальна м’язова атрофія (СМА) – важке нервово-м’язове захворювання, обумовлене ураженням рухових нейронів (мотонейронів), які розташовані в передніх рогах спинного мозку, а також нейронів рухових ядер в стовбурі мозку. Основними симптомами є мляві паралічі, м’язова гіпотонія, арефлексія (відсутність рефлексів), фібриляції м’язових волокон, що зазвичай виникають з народження або в ранньому дитячому віці. Спільними симптомами з дистальними м’язовими атрофіями є розвиток паралічів, зниження м’язового тонусу, зниження або відсутність рефлексів.
Спинномозкова атрофія – важке нервово-м’язове захворювання, обумовлене ураженням рухових нейронів (мотонейронів), які розташовані в передніх рогах спинного мозку, а також нейронів рухових ядер в стовбурі мозку. Тип успадкування – аутосомно-рецесивний, генетичний дефект обумовлений мутацією гена спінального мотонейрона на довгому плечі 5-ї пари хромосом. Симптоми можуть включати виражену м’язову слабкість чи атрофію різних м’язових груп; спочатку у процес залучаються кінцівки – симетрично, ноги, та руки, поступово втягуються і м’язи тулуба; відсутні розлади чутливості та тазові порушення. Найбільш виражені проблеми торкаються проксимальних або дистальних м’язових груп. Діагноз встановлюється на підставі клінічних ознак, генетичних тестів для виявлення мутацій, що спричиняють СМА, та образних досліджень. Спільними симптомами є розвиток м’язової слабкості та атрофії м’язів.
Сирінгомієлія – це захворювання спинного мозку, при якому у спинному мозку утворюються порожнини. Ці довгасті порожнини заповнені рідиною і називаються сіринкс (від грецького слова: труба, флейта). Усередині цього простору нервові клітини відсутні. Тому не можуть бути передані далі ніякі нервові імпульси. Пізніше канал закривається знизу. У разі блокади або надто раннього закриття цього каналу в деяких місцях, рідина там застоюється, і це може призвести до появи порожнини, заповненої ліквором (сирінкс) у спинному мозку. Найчастіше захворювання зустрічається в області шийного та грудного відділів хребта. Спільними симптомами при сирингомієлії та дистальних м’язових дистрофіях є можливий розвиток паралічів (рідко).
В ділянці мозкових шлуночків утворюється мозкова рідина, також звана ліквором. Вона омиває мозок та спинний мозок як зовні, так і зсередини. Дуже тонкий канал проходить у центрі всього спинного мозку (центральний канал), який у молоді роки заповнений ліквором. Сирингомієлія викликає неприємні і часто дуже болючі симптоми.
Типовими симптомами можуть бути:
- Хронічний полімієліт дорослих
Поліомієліт – це гостре заразне інфекційне захворювання, яке вражає нервову систему і може привести до паралічу. Поліовірус передається через повітря, немиті руки і продукти харчування, а також побутовим шляхом. Близько 70% заражених поліомієлітом хворіють безсимптомно, що ускладнює діагностику. Симптоми спільні одночасно для поліомієліту та дистальної м’язової дистрофії є розвиток паралічів та атрофії уражених м’язів. Симптоми поліомієліту у початковій стадії нагадують грип: висока температура; біль в горлі; утома; біль у животі; нудота і блювота; м’язові болі. Такі симптоми тривають від 3 до 7 днів і зникають. Починається ураження нервової системи. Надалі поліомієліт в залежності від форми захворювання може розвиватися по-різному. Абортивний менінгіт характеризується ентероколітом, токсикозом, ангіною. Менінгеальна форма за симптомами нагадує менінгіт. Паралітичний поліомієліт може призвести до судом і паралічу м’язів, що закінчується інвалідністю.
- Аміотрофічний спінальний сифіліс
Викликається бактерією Treponema pallidum, яка викликає сифіліс. Спінальний сифіліс може впливати на спинний мозок, спричиняючи втрату м’язової функції. Впливає на спинний мозок та може призводити до аміотрофії та втрати м’язової функції. Обидва захворювання можуть впливати на м’язову систему, призводячи до м’язевої слабкості, атрофії (зменшення розміру м’язів) та інших порушень. Однак аміотрофічний спінальний сифіліс лікується антибіотиками для ерадикації бактерії.
- Міопатії (міопатичні синдроми)
Міопатії – група захворювань, які характеризуються порушенням обміну речовин в тканинах м’язів (переважно в м’язах скелета). При цьому м’язи повністю або частково втрачають свою функцію. В результаті розвивається слабкість, обмежується рухливість, що разом з порушеними процесами метаболізму стає причиною сильного стоншування м’язів і неможливості вести активний спосіб життя. Як міопатія, так і прогресуюча дистальна м’язева дистрофія можуть супроводжуватися слабкістю м’язів. У обох випадках м’язи можуть стати менш активними та менш сильними з часом.
- Лікарські інтоксикації
Виникають внаслідок отримання надмірної кількості ліків чи взаємодії з різними препаратами. Симптоми можуть включати: нудоту та блювання; головний біль та запаморочення; біль у животі; порушення свідомості. Обидва стани можуть мати вплив на м’язи та призводити до м’язової слабкості.
- Органічні захворювання ЦНС з ураженням гіпоталамо-гіпофізарної області
Органічні захворювання ЦНС можуть включати пухлини, виразки, інфекції та інші патологічні зміни у гіпоталамусі та гіпофізі. У випадку органічних захворювань ЦНС, ураження гіпоталамо-гіпофізарної області може впливати на регуляцію гормонів, які відповідають за м’язову функцію, можуть виникати неврологічні симптоми, такі як слабкість, тривога, атаксія (непевність у координації рухів), тремор тощо. Спільними симптомами є розвиток м’язової слабкості. Органічні ураження ЦНС можуть включати регуляторні порушення, зміни в психічному стані та інші симптоми, залежно від характеру ураження гіпоталамуса та гіпофіза.
- Діабетична нейропатія
Діабетична нейропатія – це ураження нервів, яке розвивається у хворих на цукровий діабет. Обидва захворювання можуть супроводжуватися неврологічними симптомами, такими як оніміння, поколювання, біль, втрата відчуття, слабкість тощо. Як діабетична полінейропатія, так і прогресуюча дистальна м’язева дистрофія розвиваються поступово з часом, і симптоми можуть загострюватися. Проте, діабетична полінейропатія виникає, як ускладнення цукрового діабету. Вона впливає на нервову систему через пошкодження нервових волокон внаслідок високого рівня цукру в крові. Діабетична полінейропатія може впливати на нерви різних частин тіла, включаючи ноги, руки, органи та систему кровообігу. Діагноз діабетичної полінейропатії встановлюється на підставі клінічних симптомів, аналізу крові на рівень цукру та електронейроміографії.
- Нейропатії
Нейропатія – неврологічне захворювання, яке часто зустрічається та проявляється дегенеративно-дистрофічними ураженнями периферичних нервів. Симптоми можуть включати втому, падіння артеріального тиску та проблеми з травленням. Обидва захворювання можуть супроводжуватися неврологічними симптомами, такими як оніміння, поколювання, біль, втрата відчуття, слабкість та зниження сили; впливають на нервову систему, хоча їх механізми та наслідки можуть бути різними.
- Остеоартроз
Остеоартроз – це хронічне дистрофічне захворювання суглобів, яке розвивається через дегенерацію суглобового хряща. Проявляється болем у суглобах під час руху, навантаженнях та зміні погоди, скутістю після відпочинку. Іноді виявляється деформація уражених суглобів. Хоча це захворювання впливає на суглоби, важкість при рухах та втрата сили також можуть бути симптомами. Відмінною рисою є наявність болю в суглобах та ступінь зміни рухів. Як остеоартроз, так і дистально прогресуюча м’язева дистрофія впливають на функцію та стан м’язово-скелетної системи.
- Дерматоміозит (поліміозит)
Полінейропатія – одне з важких неврологічних порушень, яке характеризується множинним ураженням периферичних нервів. Захворювання може бути спричинено різними факторами, включаючи інфекції, токсини, метаболічні розлади тощо. Симптоми полінейропатії включають втому, слабкість, поколювання, оніміння та біль у ногах та руках. Зазвичай починається з нижніх кінцівок і поступово розповсюджується вгору, слабкість м’язів верхніх і нижніх кінцівок (зазвичай спочатку пацієнт скаржиться на слабкість стоп і кистей, потім вона поширюється на всю кінцівку); слабкість черепної мускулатури, включаючи жувальну голосову та ротоглоткову мускулатуру; слабкість дихальної мускулатури (тахікардія, утруднене дихання); порушення травлення, запори; порушення сечовипускання і ерекції; зниження чутливості (аж до повного її зникнення), а також відсутність рефлексів; поява непояснених сильних болей; мурашки та печіння в кінцівках тремтіння пальців, іноді — мимовільні посмикування м’язів; блідість і пітливість, яка не залежить від температури і фізичних зусиль; запаморочення, проблеми з рівновагою, порушення координації, особливо з закритими очима. Спільними є симптоми ураження м’язів (слабкість, поступове прогресування, атрофії м’язів).
Червоні прапорці інсульту:
- Раптовий перекіс обличчя
- Раптова слабкість м’язів
- Раптове порушення мови
Найбільша проблема у диференційній діагностиці належить у розрізненні різних типів дистальних м’язових дистрофій. Нижче наведено диференційно діагностичні характеристики різних типів дистальних м’язових дистрофій.
| Тип | Успадкування | Звичайний вік початку захворювання (роки) | Початкова слабкість | Сироваткова креатинфосфокіназа | Біопсія м’язів | Локус / ген |
| Дистальна міопатія Нонака (спадкова міопатія тілець) | Аутосомно-рецесивнеабо спорадичне | 15 до 20 | Ноги: передній відділ | Злегка або помірно підвищена, зазвичай <10 разів вище норми | Міопатичний тип ураження з облямованими вакуолями | 9п13.3 GNE |
| М’язова дистрофія Міоші 1 (LGMD R2) | Аутосомно-рецесивнеабо спорадичне | <20 | Ноги: задній відділ | Збільшена у 10-100 разів від норми | Міопатичний тип ураження, зазвичай без вакуолей; m. gastrocnemius часто «кінцева стадія» | 2п13.3 DYSF |
| М’язова дистрофія Міоші 3 (LGMD R12) | Аутосомно-рецесивне | >20 | Ноги: задній відділ | Збільшена у 20-50 разів від норми | міопатичний | 11п14.3 ANO5 |
| Дистальна міопатія Веландера | Аутосомно-домінанте | >40 | Руки: пальці і розгиначі зап’ястя | Нормальнаабо злегка підвищена | міопатичний; в деяких випадках вакуолі з обідком | 2p13 TIA1 |
| Дистальна міопатія Удда | Аутосомно-домінанте | >35 | Ноги: передній відділ | Нормальнаабо злегка підвищена | Вакуолярна міопатія | 2q31 ТТН |
| Дистальна міопатія Маркесбері-Гріггса з пізнім початком | Аутосомно-домінанте | >40 | Ноги: передній відділ | Нормальнаабо злегка підвищена | Вакуолярна та міофібрилярна міопатія | 10q22.3-q23.2 LDB3 |
| Дистальна міотілінопатія | Аутосомно-домінанте | >40 | Ноги: задні > передні відділи | Помірне підвищення | Вакуолярна та міофібрилярна міопатія | 5q31 MYOT |
| Дистальна міопатія Лейнга (MPD1) | Аутосомно-домінанте | <20 | Ноги: передній відділ; згиначі шиї | Дещо підвищенадо ≤3 разів від норми | Помірні міопатичні зміни; немає вакуолей | 14q12 MYH7 |
| Дистальна міопатія з ознаками ураження голосових зв’язок і глотки (ALS21 ) | Аутосомно-домінанте | 35 до 70 | Асиметричні гомілки і руки; дисфонія і дисфагія | Від 1 до 8 разів більше норми | Облямовані вакуолі | 5q31 MATR3 |
| Нова фінська дистальна міопатія (MPD3) | Аутосомно-домінанте | >30 | Руки або передня частина гомілки | Від 1 до 4 разів більше норми | Дистрофічний тип ураження; облямовані вакуолі, еозинофільні включення | 8p22-q11 |
| Дистальна міопатія Вільямса (MPD4) | Аутосомно-домінанте | 20 до 40 | Руки | Від норми до збільшення в 6 разів | Нормальні або міопатичні зміни | 7q32.1 FLNC |
| Дистальна міопатія з порожнистою стопою і арефлексією (вакуолярна нейроміопатія) | Аутосомно-домінанте | 15 до 50 | Ноги: нижні передні і задні відділи; дисфонія і дисфагія | У 2-6 разів більше норми | Дистрофічні зміни, облямовані вакуолі | 19п13.3 |
| Дистальна міопатія з облямованими вакуолями | Аутосомно-домінанте | 35 до 60 | Передні поверхні гомілки | У 1-2 рази більше норми | Дистрофічні зміни, облямовані вакуолі | 5q35.3 SQSTM1 |
Класифікація
- Класифікація ПМД за групами, запропонована проф. Л.О. Бадаляном (1974)
I – первинні (міопатії) з первинним ураженням м’язової тканини;
II – вторинні (невральні і спинальні аміотрофії), коли патологічний процес в першу чергу вражає
периферичні нерви або спінальні мотонейрони;
III – змішані форми;
IV – міопатичні синдроми.
В даний час група первинних міопатій стала різноманітнішою: в неї входять не тільки спадкові
форми, але і вроджені структурні міопатії; запальні міопатії; метаболічні міопатії.
- Класифікація по МКБ-10
– ПМД Дюшенна.
– ПМД Беккера.
– ПМД Ландузі-Дежерина.
– Кінцівково-поясні форми ПМД:
– аутосомно-домінантні форми: 1А (міотилінопатія), 1В, 1С (кавеолінопатія);
– аутосомно-рецесивні форми: 2А (кальпаїнопатія), 2В (дісферлінопатія), 2С, 2D, 2Е, 2Е
(саркогліканопатіі), 2С-2М.
– ПМД Емері-Дрейфуса.
– Офтальмофарінгеальна форма ПМД.
– Дистальні міопатії:
– дистальна міопатія типу 1 (МРD 1, Говерса);
– міопатія Міоші;
– міопатія Веландер;
– тибіальна («фінська») міопатія;
– міопатія Нонака (міопатія з включеннями).
- Класифікація ПМД
1.Прогрессуюча м’язової дистрофія:
1.1. Х-зчеплена м’язової дистрофія:
1.1.1 Міодистрофія Дюшенна і Беккера (дистрофінопатіі)
1.1.1.1 Дистрофінопатія у дівчаток з синдромом Тернера
1.1.2. Міодистрофія Емері – Дрейфуса (емерінопатіі)
1.1.3. Лопатково-плечовий синдром з деменцією
1.1.4. Міодистрофія Мебрі
1.1.5. Міодистрофія Роттауфа – Мортьє – Бейєра
1.1.6. Тазово-стегнова міодистрофія Лейдена – Мебіуса
1.2. Аутосомна м’язової дистрофія:
1.2.1. Лицьо-лопатково-плечова міодистрофія Ландузі – Дежеріна
1.2.1.1. Інфантильна форма лицьо-лопатково-плечової міодистрофії
1.2.2. Скапулоперонеальна міодистрофія Давиденкова
1.2.3. Кінцівково -поясна міодистрофія (КПМД) Ерба – Рота
1.2.3.1. КПМД 1А (міотилінопатіі)
1.2.3.2. КПМД 1Е (з парезом гортані, глотки і дистальних м’язів)
1.2.3.3. КПМД 2А (калпаїнопатіі)
1.2.3.4. КПМД 2В (дисферлінопатіі)
1.2.3.5. КПМД 2С (саркогліканопатіі – важка дитяча аутосомно-рецесивна міопатія)
1.2.3.6. КПМД 2D (саркогліканопатіі – важка дитяча аутосомно-рецесивна міопатія)
1.2.3.7. М’язова дистрофія плечового і тазового пояса з бульозним епідермолізом
1.2.4. Міодистрофія Бетлема
1.2.5. Дистальна міодистрофія
1.2.5.1. Дистальна міодистрофія з початком в грудному віці
1.2.5.2. Дистальна міодистрофія з початком в дитинстві
1.2.5.3. Дистальна міодистрофія з пізнім дебютом (тип Веландер)
1.2.5.4. Дистальна міодистрофія з раннім початком у дорослих (тип Міоші)
1.2.5.5. Дистальна міодистрофія з накопиченням десмінових включень
1.2.6. Окулофарінгеальна міодистрофія
1.2.7. Окулярна міодистрофія (прогресуюча зовнішня офтальмоплегія Грефе).
- Клініко-молекулярна генетична класифікація м’язових дистрофій.
• дістрофінопатіі;
• емерінопатіі;
• ламінопатіі;
• кінцівково-поясні м’язові дистрофії;
• дистальні типи;
• окулофарінгеальні типи;
• вроджена м’язова дистрофія.
- Визначення типу успадкування.
Самостійно чи після консультації генетика визначення типу успадкування після геніалогічного методу діагностки.
Можливе виявлення настпуних типів успадкування:
- аутосомно-домінантний тип (дистальна міопатія Веландера; дистальна міопатія Удда; дистальна міопатія Маркесбері-Гріггса з пізнім початком; дистальна міотілінопатія; дистальна міопатія Лейнга; дистальна міопатія з ознаками ураження голосових зв’язок і глотки; нова фінська дистальна міопатія; дистальна міопатія Вільямса; дистальна міопатія з порожнистою стопою і арефлексією (вакуолярна нейроміопатія); дистальна міопатія з облямованими вакуолями)
- аутосомно-рецесивний тип (дистальна міопатія Нонака (спадкова міопатія тілець); м’язова дистрофія Міоші 1; м’язова дистрофія Міоші 3)
- спорадичні випадки (дистальна міопатія Нонака (спадкова міопатія тілець); м’язова дистрофія Міоші 1)
- Визначення генетичного підтипу дистальної м’язової дистрофії.
- Дистальна міопатія Нонака (спадкова міопатія тілець) – 9p13.3 GNE
- М’язова дистрофія Міоші 1 (LGMD R2) – 2p13.3 DYSF
- М’язова дистрофія Міоші 3 (LGMD R12) – 11p14.3 ANO5
- Дистальна міопатія Веландера – 2p13 TIA1
- Дистальна міопатія Удда – 2q31 TTN
- Дистальна міопатія Маркесбері-Гріггса з пізнім початком – 10q22.3-q23.2 LDB3
- Дистальна міотілінопатія – 5q31 MYOT
- Дистальна міопатія Лейнга (MPD1) – 14q12 MYH7
- Дистальна міопатія з ознаками ураження голосових зв’язок і глотки (ALS21) – 5q31 MATR3
- Нова фінська дистальна міопатія (MPD3) – 8p22-q11
- Дистальна міопатія Вільямса (MPD4) – 7q32.1 FLNC
- Дистальна міопатія з порожнистою стопою і арефлексією (вакуолярна нейроміопатія) – 19p13.3
- Дистальна міопатія з облямованими вакуолями – 5q35.3 SQSTM1
Оцінки пацієнтів по шкалам, стратифікація ризику пацієнтів
- Проведення оцінки за шкалою Брука (Brooke Scale) ступеню збереження м’язової функції рук.
Шкала Brooke Scale – це 6-бальна шкала, яка дозволяє класифікувати функції верхніх кінцівок, а також допомагає документувати прогресування захворювань.
Функціональні ступені: оцінка функції рук та плечей:
- Стоячи з руками в сторони, пацієнт може звести руки в повне коло, поки вони не торкнуться над головою.
- Пацієнт може піднімати руки над головою лише за допомогою згинання ліктя або за допомогою допоміжних м’язів (тобто за рахунок скорочення окружності руху)
- Пацієнт не може підняти руки над головою, але може піднести 225 грамову склянку води до рота (за потреби обома руками).
- Пацієнт може піднести руки до рота, але не може піднести 225 грамову склянку води до рота
- Пацієнт не може піднести руки до рота, але може використовувати руки, щоб тримати ручку або брати копійки зі столу.
- Пацієнт не може піднести руки до рота і не може викоистовувати будь-які корисні функції рук.
Інтерпретація полягає у визначені ступеню функціонального обмеження функції рук, де перший ступінь – повна функціональна незалежність, а шостий ступінь – повна функціональна нездатність. Також є важливим для динамічного спостереження пацієнта.
- Проведення оцінки за шкалою Вігнос (Vignos Scale) ступеню збереження м’язової функції ніг.
Шкала Vignos Scale була розроблена для визначення функції нижніх кінцівок, а також для документування прогресії клінічної симптомитики.
Функціональні ступені: оцінка функції ніг
- Ходить і піднімається сходами без сторонньої допомоги
- Ходить і піднімається сходами за допомогою перил
- Ходить і піднімається сходами повільно (час більше 12 секунд для 4 стандартних сходів) за допомогою перил
- Ходить без сторонньої допомоги і встає зі стільця, але не може підніматися сходами
- Ходить без сторонньої допомоги, але не може піднятися зі стільця або піднятися сходами
- Ходить лише з сторонньою допомогою або ходить самостійно за допомогою ортез
- Ходить за допомогою ортез, але потребує допомоги для підтримання рівноваги
- Стоїть за допомогою ортез, але не може ходити навіть із сторонньою допомогою
- Пересувається в інвалідному візку
- Прикутий до ліжка
Інтерпретація полягає у визначені ступеню функціонального обмеження функції нижніх кінцівок, де перший ступінь – повна функціональна незалежність, а шостий ступінь – повна функціональна нездатність. Також є важливим для динамічного спостереження пацієнта.
- Оцінка за індексом Бартела (BI).
Індекс Бартеля— це шкала, яка вимірює здатність людини виконувати повсякденну діяльність, що включає оцінку десяти поширених сфер життєдіяльності, включаючи базову мобільність.
- Годування
0 = неможливо
5 = потрібна допомога в нарізанні, намазуванні масла тощо, або потрібна змінена дієта
10 = незалежний ______
- Купання
0 = залежний
5 = незалежний (або в душі) ______
- Гоління
0 = потребує допомоги в особистому догляді
5 = незалежно у догляді за обличчям/волоссям/зубами/гоління (інструменти надаються) ______
- Одягання
0 = залежний
5 = потребує допомоги, але приблизно половину може робити без сторонньої допомоги
10 = незалежний (включаючи ґудзики, блискавки, шнурки тощо) ______
- Кишечник
0 = нетримання (або потрібна клізма)
5 = періодичні проблеми
10 = без проблем ______
- Сечовий міхур
0 = нетримання сечі або катетеризація, з якою неможливо впоратися самостійно
5 = періодичні проблеми
10 = без проблем ______
- Користування туалетом
0 = залежний
5 = потребує допомоги, але може зробити щось сам
10 = незалежний (вмикання та вимкнення, одягання, витирання) ______
- Трансфер (ліжко до крісла і назад)
0 = неможливо, немає балансу сидячи
5 = основна допомога (одна або дві людини, фізична), може сидіти
10 = незначна допомога (усна чи фізична)
15 = незалежний ______
- Мобільність (на рівних поверхнях)
0 = нерухомий або < 46 метрів
5 = інвалідне крісло незалежно, включаючи кути, > 46 метрів
10 = проходить за допомогою однієї людини (вербально або фізично) > 46 метрів
15 = незалежний (але може використовувати будь-яку допомогу; наприклад, палицю) > 46 метрів ______
- Підіймання по сходам
0 = неможливе
5 = потрібна допомога (вербальна, фізична, допомога при перенесенні)
10 = незалежний ______
РАЗОМ (0–100): ______
Пропоновані вказівки щодо інтерпретації балів Бартеля є такими:
- оцінки 0-20 вказують на «повну» залежність
- оцінки 21-60 вказують на «важку» залежність
- оцінки 61-90 вказують на «помірну» залежність
- оцінки 91-99 вказують на «незначну» залежність
- оцінка 100 вказує на «повну» незалежність
- Оцінка тесту шестихвилинної ходьби (6 MWT).
Тест 6-хвилинної ходьби – це тест із субмаксимальним навантаженням, який використовується для оцінки аеробних можливостей і витривалості. Відстань, пройдена за 6 хвилин, використовується як результат для порівняння змін продуктивності. Збільшення пройденої відстані вказує на поліпшення базової рухливості. При нервово-м’язових захворюваннях, 6MWT було застосовано в оцінці таких пацієнтів, і його регулярне використання для фіксації будь-яких змін, що забезпечує цінну інформацію про динаміку перебігу цих розладів.
Оцінку можна провести за формулами для визначення нормативного значення для конкретного пацієнта:
ЧОЛОВІКИ:
Відстань = (7.57 × зріст в см) – (5.02 × вік) – (1.76 × вага в кг) – 309
ЖІНКИ:
Відстань = (2.11 × зріст в см) – (2.29 × вага в кг) – (5.78 × вік) + 667
Інтерпретація полягає у порівняні нормативного значення (визначається за формулами вище) та фактичних результатів тестування, з метою оцінки обмеження функціональної здатності ходи та для оцінки динаміки перебігу захворювання.
- Оцінка пег-тесту із 9 лунками.
Пег-тест із 9 лунками є кількісним показником для оцінки функції верхньої кінцівки. Пацієнтів просять поставити 9 кілочків в отвори по одному, а потім вийняти їх таким же чином. Це перевірка за часом і виконується для кожної руки окремо.
Інтерпретація полягає у порівняні нормативного значення (для донімінуючої руки нормативне значення коливається у межах 15-18 с, а для недомінуючої руки – 17-20 с) та фактичних результатів тестування, з метою оцінки обмеження функціональної здатності кисті та для оцінки динаміки перебігу захворювання.
- Лікар загальної практики (сімейний лікар)
- Фізіотерапевт
- Генетик
- Ортопед
- Невролог, нейрохірург.
- Кардіолог
- Пульмонолог
- Гастроентеролог, проктолог, хірург
- Дієтолог
- Психолог чи психіатр
- Соціальний працівник
Дистальна м’язова дистрофія є класом м’язових дистрофій, які переважно вражають дистальні м’язи, тобто м’язи нижньої частини рук, кистей, гомілок і стоп. М’язові дистрофії загалом являють собою групу генетичних дегенеративних захворювань, які переважно вражають скелетні м’язи. Захворювання невеліковне, тому лікування спрямоване на зменшення основних симптомів цього розладу, використовуючи різноманітні нефармакологічні методи лікування, які часто застосовуються в поєднанні в поетапному підході, але найкраще управляються міжпрофесійною командою для надання пацієнтам комплексної допомоги.
Для комплексного консультування хворого з м’язовою дистрофією зазвичай залучаються фахівці різних медичних спеціальностей. Основними фахівцями, які можуть бути включені до команди для консультування такого пацієнта, входять:
Команда фахівців має спільно працювати для оптимального ведення хворого з дистальною м’язовою дистрофією, забезпечення діагностики, лікування та реабілітації, що сприятиме покращенню якості життя пацієнта.
Призначення лікування
- Фізична терапія
Етіотропна терапія для лікування дистальних м’язових дистрофій, на даний момент, не розроблена. Але підтримуючий догляд може допомогти зберегти силу та тонус м’язів. Фізична терапія важлива для збереження діапазону рухів. Фізична терапія може бути ефективною через виконання вправ для підтримки гнучкості суглобів і покращення рухливості. Фізична терапія може допомогти запобігти деформаціям, збільшити рухливість і зберегти м’язи сильними та гнучкими у пацієнтів з м’язовою дистрофією. Індивідуалізована програма фізіотерапії часто розробляється відповідно до конкретних потреб пацієнта. Програма фізіотерапії може включати:
Фізіотерапевт також може працювати з пацієнтами за допомогою певних вправ і позицій, щоб виправити їхню поставу. Цей тип терапії використовується для протидії м’язовій слабкості, контрактурам і порушенням хребта, які можуть змушувати людей із м’язовами дистрофіями займати незручне положення. Допоміжні пристрої також можна використовувати для підтримки та рівномірного розподілу ваги, а також для випрямлення хребта та ніг. Фізіотерапевти також можуть допомогти пацієнтам у використанні інших допоміжних пристроїв, таких як інвалідні візки, шини та брекети, а також інших ортопедичних пристроїв для підтримки мобільності.
- Ерготерапія
Ерготерапія може допомогти знайти способи адаптації до таких видів діяльності, як прийом їжі, прогулянка або використання комп’ютера. Оскільки фізичні здібності змінюються, ерготерапія може допомогти пацієнтам із м’язовами дистрофіями відновити втрачені рухові навички та навчитися працювати над ослабленими м’язами. Ерготерапія також навчає людей із м’язовими дистрофіями користуватися допоміжними пристроями, такими як інвалідні візки, столовий посуд та особисті речі, зокрема щітки для волосся та зубні щітки.
- Використання допоміжних засобів:
- Фіксатори гомілок для лікування «падіння» стоп
- Інші легкі фіксатори для ніг для підтримки
- Рукописні засоби
- Альтернативи миші та клавіатури
- Манжети, підтяжки, відкривачі та інші адаптивні пристрої
На додаток до фармакологічного втручання може бути корисним загальний підтримуючий догляд, включаючи фізіотерапію, вправи з діапазоном рухів, підкладку, догляд за шкірою, ортопедичні засоби та знання безпеки.
Підтримуюча фізіотерапія: лікування включає підтримуючу фізіотерапію для запобігання контрактурам і подовження ходіння. Основною метою є збереження функції незачеплених груп м’язів якомога довше. Хоча фізична активність сприяє підтримці м’язової функції, напружені фізичні вправи можуть прискорити розпад м’язових волокон.
Підтримуючі бандажі: це допомагає підтримувати нормальне функціонування якомога довше. Правильне сидіння в інвалідному візку є важливим. Формовані гомілковостопні ортези допомагають стабілізувати ходу у пацієнтів із падінням стопи. Легкі пластикові гомілковостопні ортези (AFO) для опущення стопи надзвичайно корисні. Натоптиш легко піддається лікуванню за допомогою AFO.
Іноді ходьба може ускладнюватися контрактурою параспінальних м’язів. У такому випадку інвалідний візок може допомогти людині, коли необхідно подолати великі відстані. Фіксація може бути виконана для функції; наприклад, тильне згинання стоп за допомогою ортезів для гомілковостопного суглоба, щоб запобігти спотиканню або забезпечити підтримку та комфорт.
- Медакаментозна терапія (антиаритмічні засоби, антиміотичні препарати, нестероїдні протизапальні засоби, стероїдні гормони)
Антиаритмічні засоби. Фармакологічне лікування пацієнтів із переважним ураженням провідності серцевої тканини базується на застосуванні інгібіторів АПФ і відповідних антиаритмічних засобів. У разі передсердних аритмій перевага віддається таким препаратам, як антиаритмічні засоби (флекаїнід, пропафенон) і бета-блокатори. Аміодарон слід обмежити пацієнтам, які не реагують на попередні препарати, враховуючи, що це довготривала терапія та існує високий ризик негативного впливу на функцію щитовидної залози та легень.
Антиміотоніки: біль, пов’язаний із ригідністю м’язів, викликає серйозну тривогу у пацієнта. Коли міотонія викликає інвалідність, лікування блокатором натрієвих каналів, таким як фенітоїн (100 мг перорально тричі на день), прокаїнамід (0,5–1 г перорально чотири рази на день) або мексилетин (150–200 мг перорально три рази на день), може виявитися корисним, але пов’язані з цим побічні ефекти, часто обмежують їх застосування. Переважним препаратом для пацієнтів із симптомами, які потребують лікування проти міотонії, є фенітоїн і мексилетин; інші ліки, особливо хінін і прокаїнамід, можуть спричинити підвищення ризику серцево-судинних ускладнень.
Нестероїдні протизапальні препарати: лікування передбачає призначення нестероїдних протизапальних препаратів для зменшення болю та запалення.
Стероїдні гормони: глюкокортикоїди, що застосовуються як преднізон у дозі 0,75 мг/кг на добу, значно уповільнюють прогресування м’язової дистрофії на термін до 3 років. Деякі пацієнти не переносять терапію глюкокортикоїдами; збільшення ваги та підвищений ризик переломів, зокрема, є значним стримуючим фактором.
- Хірургічні втручання:
- Дефібрилятор або кардіостимулятор
- Звільнення контрактури
- Операція на плечі
- Корекція хребта
Усунення контрактури: Хірургічне усунення деформації контрактури використовується для підтримки нормальної функції якомога довше. Також можуть бути корисні масаж і теплові процедури.
Дефібрилятор або кардіостимулятор: серцева функція потребує моніторингу, і встановлення кардіостимулятора може розглядатися, якщо є ознаки блокади серця. Лікування кардіоміопатії та аритмії може врятувати життя. У пацієнтів із тяжким синкопе, встановленими порушеннями системи провідності з блокадою серця другого ступеня, підтвердженою раніше, або аномаліями трипучкової провідності зі значним подовженням інтервалу PR необхідно розглянути можливість встановлення кардіостимулятора. Поширена блокада серця також є показанням до встановлення кардіостимулятора.
- Інші втручання
• Підтримуюче консультування
• Генетичне консультування
Підтримуюче консультування: деякі форми м’язової дистрофії можуть зупинятися на тривалий час, і більшість пацієнтів залишаються активними з нормальною тривалістю життя. Таким чином, професійне навчання та підтримуюче консультування важливі для надання інформації, необхідної для планування свого майбутнього.
Рекомендується проведення генетичного консультування.
- Лікування супутніх захворювань
Консультація та підтримка
- Інформування пацієнта про захворювання
«Дистальна м’язова дистрофія є класом м’язових дистрофій, які переважно вражають дистальні м’язи, тобто м’язи нижньої частини рук, кистей, гомілок і стоп. М’язові дистрофії загалом являють собою групу генетичних дегенеративних захворювань, які переважно вражають скелетні м’язи. Пацієнти зазвичай виглядають добре, при фізикальному обстеженні немає явних відхилень, окрім атрофії певних груп м’язів, а лабораторні та інструментальні дослідження виявляють ураження м’язової системи. Таким чином, дистальні м’язові дистрофії виникають спонтанно або внаслідок генетичних мутацій, що передаються спадково».
- Обговоріть з пацієнтом результати досліджень
«Лабораторні дослідження у Вас можуть вказувати на ураження м’язів, особливо визначення креатинінфосфокінази в крові, що зазвичай значно перевищує нормальний рівень. Хоча результати аналізів можуть бути й в межах норми, хоча коливання підвищення можуть досяти більше у 100 разів від норми. Таким чином, високий рівень кретинфосфокінази часто свідчить про те, що ймовірною причиною слабкості є саме м’язи, але він не вказує на те, що стало причиною м’язового розладу. Також для Вас необхідним було призначення аналізу ДНК крові (методом полімеразноланцюгової реації) на відомі мутації при підозрюваних дистальних м’язових дистрофій. При підозрі на дистальну м’язову дистрофію проведення електроміографії є обов’язковим. Під час довільного скорочення дистрофічні (виснажені) м’язи демонструють дуже малий потенціал дії. Змінені моделі потенціалів дії м’язів можуть вказувати на дефекти нервової функції. Також додатково є потреба призанчення УЗД дослідження або МРТ, що виявляють атрофію м’язів. Біопсія м’язів з подальшим гістологічним та цитологічним дослідженням відідграє не малу роль у постановці діагнозу. Загальними змінами при біопсії м’язів у разі підозри на дистальні м’язові дистрофії виявляєються міопатичні зміни та певні особливості, що характерні для кожного окремого виду дистрофії.»
- Пояснення пацієнту можливої причини захворювання
«Звичайно розуміння можливої причини Вашого неврологічного захворювання є важливим кроком у зрозумінні та керуванні Вашим станом. Усі форми дистальних дистрофій викликані змінами (мутаціями) певних генів. Зміни в декількох різних генах можуть викликати різні типи дистальних дистрофій. М’язи складаються з пучків довгих м’язових волокон (м’язових клітин). Ці волокна скорочуються, коли нервові сигнали від мозку надходять до певної точки (з’єднання), де нерв активує м’яз. У деяких випадках мутації, які спричиняють дистальні дистрофії, є в генах, які утворюють певні молекули в м’язових клітинах. Гени у вашому тілі зазвичай зустрічаються парами. Ви успадковуєте копію від кожного з батьків. Зміни лише в 1 копії гена достатньо, щоб викликати більшість форм дистальних дистрофій. Це означає, що захворювання передається домінантним шляхом. У деяких інших типах дистальні дистрофії виникають, лише якщо у вас є зміни в обох копіях гена. Це має назву рецесивних форм дистальних м’язових дистрофій. Серед факторів ризику розвитку м’язових дистрофій: вік (дебют різних форм дистальних м’язових дистрофій виникає у певні вікові періоди); обтяжений сімейний анамнез (наявність у близьких родичів подібних симптомів або встановленої дистальної м’язової дистрофії); певні етнічні особливості (ймовірність розвитку дистальних м’язових дистрофій вище у певних народів чи етнічних груп населення)».
- Поясніть пацієнту можливі симптоми, що можуть виникати при захворюванні
«Основним симптомом дистальних м’язових дистрофій – м’язова слабкість. Дистальні дистрофії вражають переважно м’язи гомілок і рук. Ці м’язи втрачають масу і силу. Це може вплинути на те, наскільки добре Ви вмієте тримати речі, користуватися ручкою чи друкувати. Це також може спричинити проблеми з ходьбою. Деякі форми дистальних дистрофій викликають «падіння стопи». Це означає для Вас певні труднощі з підняттям стопи. З «падінням» стопи ви можете перетягувати ноги або піднімати коліна, щоб ходити високими кроками. У деяких випадках дистальні дистрофії можуть впливати на інші м’язи. Залежно від форми дистальних дистрофій, яка у вас є, слабкість також може впливати на м’язи шиї, рук, стегон, тулуба або навіть серця. Деякі типи дистальних дистрофій викликають проблеми з розмовою або ковтанням. Основним симптомом є слабкість, яка зазвичай починається в нижній частині рук або ніг. Але різні форми дистальних дистрофій мають тенденцію прогресувати по-різному».
- Пояснення пацієнту можливих наслідків захворювання
«Неврологічні захворювання можуть мати різноманітні наслідки та впливати на ваше здоров’я та якість життя. Важливо зрозуміти можливі наслідки, щоб своєчасно звернутися до лікаря та отримати належне лікування.
Залежно від форми дистальних дистрофій та уражених м’язів, ускладнення можуть включати труднощі з ходьбою, ковтанням або іншими видами діяльності, зазвичай починаючись у більш пізньому дорослому віці. Деякі форми дистальних дистрофій можуть бути пов’язані з проблемами серця. Якщо у вас є форма дистальних дистрофій, яка іноді вражає серце, вам може знадобитися спостерігати за нерегулярним серцевим ритмом. Деякі форми дистальних дистрофій також можуть викликати проблеми з диханням. У цих незвичайних випадках вам може знадобитися дихальний апарат.
Важливо розуміти, що вчасне та належне лікування може допомогти уникнути або зменшити наслідки неврологічного захворювання. Регулярний моніторинг та співпраця з лікарем допоможуть підтримувати здоров’я та запобігати прогресуванню захворювання».
- Проведіть роз’яснення доступних методів лікування
«Я хочу розповісти вам про доступні методи лікування дистальних м’язових дистрофій, які можуть допомогти зменшити симптоми та покращити ваше здоров’я. Враховуйте, що оптимальний підхід до лікування буде залежати від типу та ступеня захворювання, а також ваших індивідуальних потреб.
Дистальні дистрофії зазвичай розвивається у дорослих і повільно погіршується. Фізичні терапевти та ерготерапевти можуть допомогти вам навчитися адаптивним технікам. Це може включати використання бандажів для ніг і зап’ястя. Вам також може знадобитися використання спеціальних пристроїв під час роботи за комп’ютером або інших повсякденних справ. Співпрацюйте зі своєю медичною командою, щоб скласти план безпечних вправ. Деякі види фізичних вправ можуть бути шкідливими, якщо у вас є дитслальні м’язові дистрофії. Вправи на діапазон рухів зазвичай є частиною плану вправ. Зверніться до своєї команди, щоб дізнатися про найкращу програму вправ для вас».
- Допоможіть пацієнту зрозуміти ризики та переваги різних методів лікування
« Розумію, що прийняття рішення про лікування дистальних м’язових дистрофій може бути складним і Ви хочете зрозуміти ризики та переваги різних методів. Дозвольте мені розповісти про це детальніше.
- Програма вправ: фізичні вправи є ефективним для подолання м’язової слабкості при дистальних м’язових дистрофіях, однак навіть при поступовому збільшенні фізичних вправ Ви маєте розуміти, що досягнення цієї цілі потребуватиме Ваших зусиль».
- Надайте відповіді на запитання пацієнта
- Надайте пояснення щодо обсягу моніторингу під час та після лікування.
«Моніторинг є важливою частиною лікування дистальних м’язових дистрофій. Під час та після лікування Вам можуть запропонувати різні види моніторингу, щоб відстежити ваш стан та ефективність лікування:
- Клінічний моніторинг: я буду регулярно проводити ваш клінічний огляд, щоб оцінити ваші симптоми, функціональний стан м’язів. Це допоможе з’ясувати, чи спостерігається поліпшення та які зміни виникають під час лікування.
- Функціональний моніторинг: Це дозволяє виміряти ваші здатності та фізичні зусилля, такі як рухомість суглобів та сила м’язів. Функціональні тести допоможуть визначити, чи покращується ваша фізична активність під час лікування.
Обсяг моніторингу може варіюватися в залежності від клінічної картини та індивідуальних потреб пацієнта. Важливо дотримуватися рекомендацій лікаря щодо регулярних візитів та виконання необхідних обстежень для забезпечення успішного лікування та збереження вашого здоров’я».
- Призначте регулярні перевірки та контроль для оцінки ефективності лікування та змін у стані пацієнта
Моніторинг ефективності лікування
- Клінічна оцінка
- Лабораторна оцінка
- Функціональний моніторинг
- Дослідження для оцінки активності та прогресування захворювання
Клінічний моніторинг: регулярне проведення клінічного огляду, щоб оцінити ваші симптоми, функціональний стан суглобів та м’язів. Це допоможе з’ясувати, чи спостерігається поліпшення та які зміни виникають під час лікування.
Лабораторний моніторинг: Лабораторні дослідження можуть бути проведені для вимірювання рівня запальних маркерів, таких як С-реактивний білок та ШОЕ. Вони допомагають оцінити активність захворювання та ефективність лікування.
Функціональний моніторинг: Це дозволяє виміряти ваші здатності та фізичні зусилля, такі як рухомість суглобів та сила м’язів. Функціональні тести допоможуть визначити, чи покращується ваша фізична активність під час лікування.
Наступні інструменти мають на меті забезпечити комплексну оцінку для моніторингу стану пацієта при дистальних м’язових дистрофіях та для вимірювання змін під час лікування.
Шкала Брука (Brooke Scale) оцінки ступеню збереження м’язової функції рук
Шкала Brooke Scale – це 6-бальна шкала, яка дозволяє класифікувати функції верхніх кінцівок, а також допомагає документувати прогресування захворювань.
Функціональні ступені: оцінка функції рук та плечей:
- Стоячи з руками в сторони, пацієнт може звести руки в повне коло, поки вони не торкнуться над головою.
- Пацієнт може піднімати руки над головою лише за допомогою згинання ліктя або за допомогою допоміжних м’язів (тобто за рахунок скорочення окружності руху)
- Пацієнт не може підняти руки над головою, але може піднести 225 грамову склянку води до рота (за потреби обома руками).
- Пацієнт може піднести руки до рота, але не може піднести 225 грамову склянку води до рота
- Пацієнт не може піднести руки до рота, але може використовувати руки, щоб тримати ручку або брати копійки зі столу.
- Пацієнт не може піднести руки до рота і не може викоистовувати будь-які корисні функції рук.
Інтерпретація полягає у визначені ступеню функціонального обмеження функції рук, де перший ступінь – повна функціональна незалежність, а шостий ступінь – повна функціональна нездатність. Також є важливим для динамічного спостереження пацієнта.
Шкала Вігнос (Vignos Scale) оцінки ступеню збереження м’язової функції ніг
Шкала Vignos Scale була розроблена для визначення функції нижніх кінцівок, а також для документування прогресії клінічної симптомитики.
Функціональні ступені: оцінка функції ніг
- Ходить і піднімається сходами без сторонньої допомоги
- Ходить і піднімається сходами за допомогою перил
- Ходить і піднімається сходами повільно (час більше 12 секунд для 4 стандартних сходів) за допомогою перил
- Ходить без сторонньої допомоги і встає зі стільця, але не може підніматися сходами
- Ходить без сторонньої допомоги, але не може піднятися зі стільця або піднятися сходами
- Ходить лише з сторонньою допомогою або ходить самостійно за допомогою ортез
- Ходить за допомогою ортез, але потребує допомоги для підтримання рівноваги
- Стоїть за допомогою ортез, але не може ходити навіть із сторонньою допомогою
- Пересувається в інвалідному візку
- Прикутий до ліжка
Інтерпретація полягає у визначені ступеню функціонального обмеження функції нижніх кінцівок, де перший ступінь – повна функціональна незалежність, а шостий ступінь – повна функціональна нездатність. Також є важливим для динамічного спостереження пацієнта.
Оцінка за індексом Бартела (BI)
Індекс Бартеля— це шкала, яка вимірює здатність людини виконувати повсякденну діяльність, що включає оцінку десяти поширених сфер життєдіяльності, включаючи базову мобільність.
- Годування
0 = неможливо
5 = потрібна допомога в нарізанні, намазуванні масла тощо, або потрібна змінена дієта
10 = незалежний ______
- Купання
0 = залежний
5 = незалежний (або в душі) ______
- Гоління
0 = потребує допомоги в особистому догляді
5 = незалежно у догляді за обличчям/волоссям/зубами/гоління (інструменти надаються) ______
- Одягання
0 = залежний
5 = потребує допомоги, але приблизно половину може робити без сторонньої допомоги
10 = незалежний (включаючи ґудзики, блискавки, шнурки тощо) ______
- Кишечник
0 = нетримання (або потрібна клізма)
5 = періодичні проблеми
10 = без проблем ______
- Сечовий міхур
0 = нетримання сечі або катетеризація, з якою неможливо впоратися самостійно
5 = періодичні проблеми
10 = без проблем ______
- Користування туалетом
0 = залежний
5 = потребує допомоги, але може зробити щось сам
10 = незалежний (вмикання та вимкнення, одягання, витирання) ______
- Трансфер (ліжко до крісла і назад)
0 = неможливо, немає балансу сидячи
5 = основна допомога (одна або дві людини, фізична), може сидіти
10 = незначна допомога (усна чи фізична)
15 = незалежний ______
- Мобільність (на рівних поверхнях)
0 = нерухомий або < 46 метрів
5 = інвалідне крісло незалежно, включаючи кути, > 46 метрів
10 = проходить за допомогою однієї людини (вербально або фізично) > 46 метрів
15 = незалежний (але може використовувати будь-яку допомогу; наприклад, палицю) > 46 метрів ______
- Підіймання по сходам
0 = неможливе
5 = потрібна допомога (вербальна, фізична, допомога при перенесенні)
10 = незалежний ______
РАЗОМ (0–100): ______
Пропоновані вказівки щодо інтерпретації балів Бартеля є такими:
- оцінки 0-20 вказують на «повну» залежність
- оцінки 21-60 вказують на «важку» залежність
- оцінки 61-90 вказують на «помірну» залежність
- оцінки 91-99 вказують на «незначну» залежність
- оцінка 100 вказує на «повну» незалежність
Тест шестихвилинної ходьби (6 MWT)
Тест 6-хвилинної ходьби — це тест із субмаксимальним навантаженням, який використовується для оцінки аеробних можливостей і витривалості. Відстань, пройдена за 6 хвилин, використовується як результат для порівняння змін продуктивності. Збільшення пройденої відстані вказує на поліпшення базової рухливості. При нервово-м’язових захворюваннях, 6MWT було застосовано в оцінці таких пацієнтів, і його регулярне використання для фіксації будь-яких змін, що забезпечує цінну інформацію про динаміку перебігу цих розладів.
Оцінку можна провести за формулами для визначення нормативного значення для конкретного пацієнта:
ЧОЛОВІКИ:
Відстань = (7.57 × зріст в см) – (5.02 × вік) – (1.76 × вага в кг) – 309
ЖІНКИ:
Відстань = (2.11 × зріст в см) – (2.29 × вага в кг) – (5.78 × вік) + 667
Інтерпретація полягає у порівняні нормативного значення (визначається за формулами вище) та фактичних результатів тестування, з метою оцінки обмеження функціональної здатності ходи та для оцінки динаміки перебігу захворювання.
Пег-тест із 9 лунками
Пег-тест із 9 лунками є кількісним показником для оцінки функції верхньої кінцівки. Пацієнтів просять поставити 9 кілочків в отвори по одному, а потім вийняти їх таким же чином. Це перевірка за часом і виконується для кожної руки окремо.
Інтерпретація полягає у порівняні нормативного значення (для донімінуючої руки нормативне значення коливається у межах 15-18 с, а для недомінуючої руки – 17-20 с) та фактичних результатів тестування, з метою оцінки обмеження функціональної здатності кисті та для оцінки динаміки перебігу захворювання.
Завершення консультації
- Проведіть узагальнення отриманих даних та запитайте пацієнта, чи нічого важливого не пропущено
- Поінформуйте пацієнта щодо подальшої тактики
- Подякуйте пацієнту
- Утилізуйте ЗІЗ належним чином і помийте руки
Зареєструйтеся на нашому сайті прямо зараз, щоб мати доступ до більшої кількості навчальних матеріалів!
Підписатися на наші сторінки:
Консультування пацієнта при підозрі на гостре головокружіння / ОСКІ рекомендації
Початок консультації Вимийте руки та при необхідності надіньте ЗІЗ (засоби індивідуального захисту) Представтеся пацієнту, вказуючи…
Консультування пацієнта при підозрі на Епілепсію / ОСКІ рекомендації
Початок консультації Вимийте руки та при необхідності надіньте ЗІЗ (засоби індивідуального захисту) Представтеся пацієнту, вказуючи…
Консультування пацієнта при підозрі на синдром Гійєна-Барре / ОСКІ рекомендації
Початок консультації Вимийте руки та при необхідності надіньте ЗІЗ (засоби індивідуального захисту) Представтеся пацієнту, вказуючи…
Дистальна прогресуюча м’язова дистрофія зі значним порушенням функції
Автори матеріалу: Сідоров А.А., Ружанська В.О., Войстрик В.І. Визначення Дистальна м’язова дистрофія – клас м’язових…
Консультування хворого із підозрою на боковий аміотрофічний склероз – рекомендації ОСКІ
Початок консультації Вимийте руки та при необхідності надіньте ЗІЗ (засоби індивідуального захисту) Представтеся пацієнту, вказуючи…
Консультування пацієнта з підозрою на розсіяний склероз – рекомендації ОСКІ
Початок консультації Вимийте руки та при необхідності надіньте ЗІЗ (засоби індивідуального захисту) Представтеся пацієнту, вказуючи…