Консультування хворого з підозрою на гострий коронарний синдром NSTEMI/ ОСКІ рекомендації

Автори:
Т.Д. Данілевич, А.В. Зінченко, А.А. Сідоров
Початок консультації
- Вимийте руки та одягніть ЗІЗ, якщо це необхідно.
- Представтесь пацієнту, вказавши своє ім’я та роль.
- Підтвердіть прізвище, ім’я та дату народження пацієнта.
- Поясніть, що включатиме обстеження, використовуючи зрозумілу для пацієнта мову.
- Отримайте згоду на проведення консультації.
- Адекватно оголіть пацієнта для проведення обстеження.
- Запитайте пацієнта, чи є у нього больові відчуття, перш ніж продовжити клінічне обстеження.
З’ясування основної скарги
- Використовуйте відкриті запитання, щоб вивчити скарги пацієнта
- Деталізація основної скарги
- Локалізація: з’ясуйте де болить
- Початок: з’ясуйте, коли вперше з’явився біль і чи виник він раптово чи поступово
- Характер: попросіть у пацієнта описати, як відчувається біль
- Іррадіація: з’ясуйте, чи поширюється біль кудись ще
- Супутні симптоми: уточніть, чи є інші супутні симптоми
- Динаміка у часі: уточніть, як змінився біль з часом
- Фактори, що погіршують або полегшують біль: з’ясуйте, чи є щось, що посилює або полегшує біль
- Тяжкість: з’ясуйте, наскільки сильним є біль за шкалою від 0 до 10
- Проаналізуйте роздуми, побоювання та очікування пацієнта
- Проаналізуйте роздуми, побоювання та очікування пацієнта
- Резюмуйте скарги пацієнта
Комплексна оцінка
- Проведіть оцінку інших симптомів для отримання комплексної картини
Збір анамнезу захворювання
- З’ясуйте, коли та як вперше з’явились скарги та чи звертався пацієнт за медичною допомогою, якщо так, то до кого та чим завершилось його звернення, якщо ні, то уточніть чому не звертався; чи приймав пацієнт самостійно або за призначенням лікаря медичні препарати, якщо так, то, чи змінювався характер скарг.
- У випадку госпіталізації з приводу проявів серцево-судинних захворювань (ССЗ), ознайомтесь з випискою з історії хвороби пацієнта, зверніть увагу на встановлений клінічний діагноз, результати проведених лабораторних чи інструментальних обстежень, проведене лікування та рекомендації після виписки
- У випадку проведення пацієнту раніше лабораторних чи інструментальних обстежень з приводу поточних скарг, проаналізуйте їх результати та вкажіть на важливі знахідки
- З’ясуйте, що спонукало пацієнта звернутися до Вас
- Виключіть інші причини наявних скарг, ставлячи пацієнту уточнюючі запитання
Збір анамнезу життя
- Уточніть наявність у пацієнта чи були раніше діагностовані ССЗ
- З’ясуйте наявність у хворого хронічних захворювань
- Уточніть, чи були проведене раніше будь-яке оперативне втручання, особливо зверніть увагу на хірургічні втручаня з-приводу ССЗ, з’ясуйте як протікав післяопераційний період
- Уточніть, чи були у пацієнта травми, з’ясуйте, як протікав відновлювальний період
- З’ясуйте, як протікала вагітність
- З’ясуйте час настання менопаузи та прийом замісної гормональної терапії
- З’ясуйте, чи приймає пацієнт постійно лікарські препарати та які саме, вкажіть дози препаратів
- З’ясуйте чи є у пацієнта непереносимість лікарських препаратів або продуктів харчування та уточніть, як саме вона проявляється
- Уточніть, чи є у пацієнта шкідливі звички – вживання алгоколю, наркотичних речовин, паління
- З’ясуйте харчові звички та вподобання пацієнта, а саме вживання солі, висококалорійних продуктів, червоного м’яса, овочів та фруктів
- З’ясуйте рівень фізичної активності пацієнта
- З’ясуйте, чи є у пацієнта порушення еректильної функції
- З’ясуйте сімейний стан пацієнта, побутові умови проживання; уточніть, чи не було серед кровних родичів серцево-судинних захворювань
- З’ясуйте, чи працює пацієнт, його професію, умови роботи, наявність шкідливих факторів
Об’єктивний огляд
- Проведіть загальний огляд пацієнта:
- Оцінка загального стану (задовільний, середньої важкості, важкий, дуже важкий) та життєво важливих функцій за алгоритмом ABCDE (A – прохідність дихальних шляхів, B – дихання, C – кровообіг, D – порушення стану свідомості, E – додаткова інформація)
- Оцінка стану свідомості
- Оцінка положення хворого
- Оцінка відповідності біологічного та паспортного віку
- Оцінка конституційних параметрів хворого (зріст, вага, індекс маси тіла (ІМТ))
- Оцінка стану шкірних покривів та видимих слизових оболонок
- Оцінка наявності пастозності або набряків
- Оцінка стану лімфатичних вузлів
- Оцінка опорно-рухового апарату
- Візуальна оцінка голови, обличчя, шиї
- Проведіть огляд пацієнта за органами та системами:
- Оцінка стану дихальної системи
- Оцінка стану серцево-судинної системи
- Оцінка стану травної системи
- Оцінка стану сечовидільної системи
Призначення лабораторного обстеження
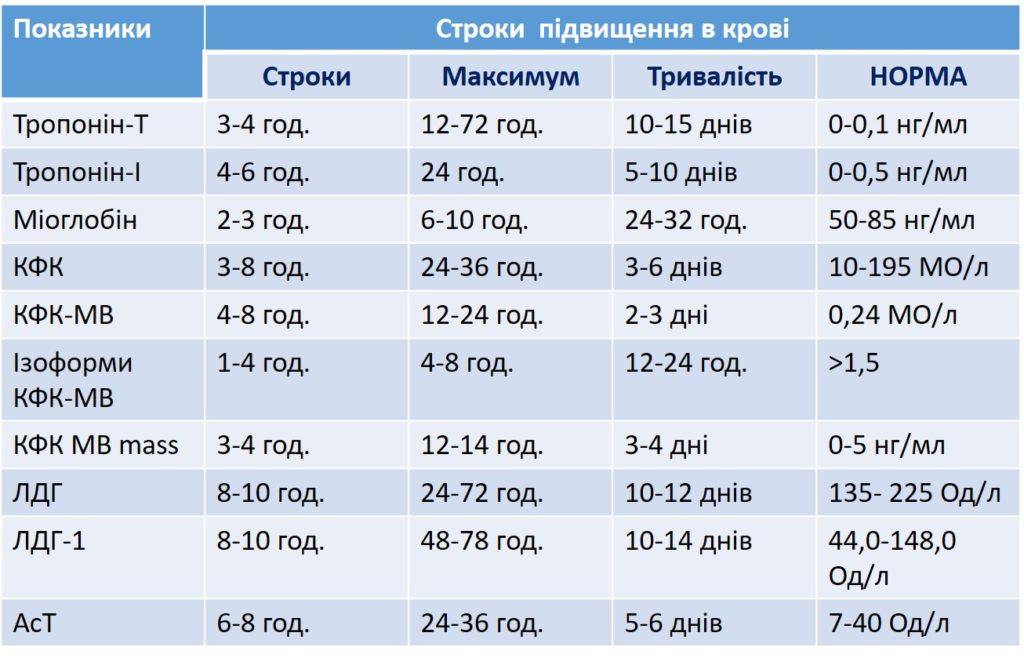
- Експрес-тест для визначення серцевого тропоніну
- Визначте рівень кількісного тропонін І/високо-чутливий серцевий тропонін І (обов’язково)
- Мозковий натрійуретичний пептид NT-pro BNP (не обов’язково)
- Креатинін фосфокіназа (обов’язково)
- Виконайте загальний аналіз крові (обов’язково)
- Виконайте загальний аналіз сечі (не обов’язково, призначається згідно показів)
- Визначте рівень глюкози (обов’язково)
- Визначте рівень загальний холестерину, ліпопротеїдів, тригліцеридів (обов’язково)
- Визначте рівень креатиніну з подальшою оцінкою швидкості клубочкової фільтрації ШКФ (обов’язково)
- Визначте показники електролітів крові (K+ таNa+) (не обов’язково, призначається згідно показів)
- Визначте показники функції печінки (не обов’язково, призначається згідно показів)
- Визначте та оцініть показники згортальної функції крові відповідно до діагностичних можливостей (обов’язково)
Оцінки пацієнтів по шкалам, стратифікація ризику пацієнтів
- Оцінка гострої серцевої недостатності (ГСН) за Killip
- Оцінка по шкалі GRACE
- Оцінка по шкалі TIMI
- Оцінка наявності критеріїв високого геморагічного ризику
Призначення інструментальних методів обстеження
- Електрокардіограма (ЕКГ)
- Трансторакальна ехокардіографія та Specle-traking ехокардіографія
- Холтерівське моніторування ЕКГ
- Коронароангіографія або КТ коронарографія
- Рентгенографія грудної клітки
- Пульсоксиметрія для визначення сатурації крові киснем
Встановлення клінічного діагнозу
- Визначення критеріїв гострого коронарного синдрому (ГКС) без елевації сегмента ST
- Визначення локалізації
- Визначення варіанту перебігу по класифікації МКХ
- Визначення типу інфаркту міокарду
Оцінки пацієнтів по шкалам, стратифікація ризику пацієнтів
- Оцінка ризику внутрішньо-лікарняної великої кровотечі за шкалою CRUSADE
- Оцінка по шкалі PRECIDE-DAPT для визначення тривалості ПАТТ
- Оцінка по шкалі DAPT для визначення тривалості ПАТТ
Призначення лікування
- Медикаментозне лікування ГКС
- Антитромбоцитарна терапія
- Антикоагулянтна терапія
- Антиангінальна терапія
- Знеболююча терапія
- Реваскуляризація
- Лікування коморбідних станів
- Моніторинг лікування
Завершення консультації
- Проведіть узагальнення отриманих даних та запитайте пацієнта, чи нічого важливого не пропущено
- Поінформуйте пацієнта щодо подальшої тактики
- Подякуйте пацієнту
- Утилізуйте ЗІЗ належним чином і помийте руки
Ключові комунікативні навички
- Активне слухання
- Підбиття підсумків
- Виділення вказівних знаків
Ключові мануальні навички
- Проведення об’єктивного обстеження
- Реєстрація ЕКГ
- Катетеризація периферичної вени
Ключові аналітичні навички
- Аналіз скарг, анамнестичних даних, даних, виявлених при об’єктивному дослідженні
- Призначення лабораторних досліджень, інтерпретація отриманих даних
- Призначення інструментальних методів досліджень, інтерпретація отриманих даних
- Призначення терапії
Початок консультації
- Вимийте руки та одягніть ЗІЗ, якщо це необхідно.
- Представтесь пацієнту, вказавши своє ім’я та роль.
- Підтвердіть прізвище, ім’я та дату народження пацієнта.
- Поясніть, що включатиме обстеження, використовуючи зрозумілу для пацієнта мову.
- Отримайте згоду на проведення консультації.
- Адекватно оголіть пацієнта для проведення обстеження.
- Запитайте пацієнта, чи є у нього больові відчуття, перш ніж продовжити клінічне обстеження.
Обстеження пацієнта при підозрі на гострий коронарний синдром проводиться за наявності скарг, які можуть свідчити про ураження коронарних артерій, а також за результатами лабораторних та інструментальних методів обстеження.
Підтвердіть прізвище, ім’я та дату народження пацієнта запитавши його наступне:
«Чи не могли б Ви назвати Ваше прізвище, ім’я та по батькові?»
«Чи не могли б Ви назвати Вашу дату народження?»
Дуже важливо описати пацієнту детальний план обстеження, а також наголосити на важливості виконання того чи іншого обстеження. Перед проведенням консультації, обов’язково отримайте письмову згоду від пацієнта.
Основним проявом гострого коронарного синдрому (ГКС) є:
- Біль у ділянці серця (затяжний (понад 20 хвилин) ангінозний біль у спокої)
Часто на ряду з болем в ділянці серця може спостерігатись супутня симптоматика, а саме:
- Головний біль
- Головокружіння
- Втрата свідомості
- Мерехтіння мушок перед очима
- Підвищення/зниження артеріального тиску (АТ)
- Задишка, відчуття нестачі повітря
- Кашель
- Кровохаркання
- Серцебиття
- Відчуття перебоїв в роботі серця
- Набряки
- Холодний та лепкий піт
- Відчуття страху смерті
З’ясування основної скарги
- Використовуйте відкриті запитання, щоб вивчити скарги пацієнта
- Деталізація основної скарги
- Локалізація: з’ясуйте де болить
- Початок: з’ясуйте, коли вперше з’явився біль і чи виник він раптово чи поступово
- Характер: попросіть у пацієнта описати, як відчувається біль
- Іррадіація: з’ясуйте, чи поширюється біль кудись ще
- Супутні симптоми: уточніть, чи є інші супутні симптоми
- Динаміка у часі: уточніть, як змінився біль з часом
- Фактори, що погіршують або полегшують біль: з’ясуйте, чи є щось, що посилює або полегшує біль
- Тяжкість: з’ясуйте, наскільки сильним є біль за шкалою від 0 до 10
- Проаналізуйте роздуми, побоювання та очікування пацієнта
- Проаналізуйте роздуми, побоювання та очікування пацієнта
- Резюмуйте скарги пацієнта
Використовуйте відкриті запитання, щоб вивчити скарги пацієнта
- Використовуйте відкриті запитання, щоб вивчити скарги пацієнта
- Деталізація основної скарги
- Проаналізуйте роздуми, побоювання та очікування пацієнта
- Резюмуйте скарги пацієнта
Деталізація основної скарги
- Локалізація: з’ясуйте де болить
- Початок: з’ясуйте, коли вперше з’явився біль і чи виник він раптово чи поступово
- Характер: попросіть у пацієнта описати, як відчувається біль
- Іррадіація: з’ясуйте, чи поширюється біль кудись ще
- Супутні симптоми: уточніть, чи є інші супутні симптоми
- Динаміка у часі: уточніть, як змінився біль з часом
- Фактори, що погіршують або полегшують біль: з’ясуйте, чи є щось, що посилює або полегшує біль
- Тяжкість: з’ясуйте, наскільки сильним є біль за шкалою від 0 до 10
Біль в ділянці серця – це основний і типовий симптом, який супроводжує ГКС. Ця скарга має бути деталізована. Задайте пацієнту уточнюючі запитання стосовно болю використовуючи опитувальник SOCRATES. Приклад опитування наведений нижче.
| S | Site (Локалізація) | Запитайте про локалізацію болю | • “Де болить?” • “Чи можете Ви вказати, де Ви відчуваєте біль?” • “Ви можете показати мені, де болить?” • “Які частини тіла задіяні?” • “Яка частина тіла уражена?” • “Де зосереджується біль?” |
| O | Onset (Початок) | Уточніть, як і коли виник біль | • “Біль виник раптово чи поступово?” • “Коли вперше виник біль?” • “Коли з’явилися симптоми?” • “Чи з’явився біль у стані спокою чи під час фізичного навантаження?” • “Як довго тривав біль?” • “Як і коли це почалося?” • “Коли почався біль, раптовий чи поступовий?” • “Що Ви тоді робили?” • “Чи є щось особливе, що викликає біль?” • “Коли з’являється біль?” • “Чи знаєте Ви, які провокуючі причини є причиною нападів?” • “При яких умовах напади стають гіршими?” |
| C | Character (Характер) | Запитайте про конкретні характеристики болю | • “Як би Ви описали цей біль?” • “Чи Ваш біль постійний чи він приходить і зникає?” • “Який у Вас біль?” • “Ви можете описати мені біль?” • “Біль безперервна чи приходить і зникає?” • “Який характер болю?” • “Чи зараз біль сильніше?” • “Чи Вас турбує безперервний біль?” |
| R | Radiation (Іррадіація) | Запитайте, чи не іррадіює біль кудись ще | • “Чи поширюється біль деінде?” • “Біль кудись розповсюджується/ іррадіює/ рухається далі?” • “Біль тільки в одному місці чи він перемістився кудись ще?” • “Якщо біль переміщається в іншу частину тіла, де це і чи постійно?” • “Чи є біль постійним?” • “У яку частину тіла раніше іррадіував біль?“ |
| A | Associated symptoms (Супутні симптоми) | Запитайте, чи є інші симптоми, пов’язані з болем | • “Чи є якісь інші симптоми, які, здається, пов’язані з болем?” • “Чи є у Вас якісь інші симптоми, крім болю?” • “Чи відбувається ще щось, поки у Вас біль?” • “Які ще симптоми присутні та пов’язані з болем?” • “Чи є інші симптоми?” |
| T | Time course (динаміка у часі) | Уточніть, як біль змінився з часом | • “Як біль змінився з часом?” Це питання може бути корисним, щоб визначити, чи посилюється біль у грудях з часом. Прикладом може бути пацієнт, який описує біль у грудях, який спочатку виникав лише під час фізичного навантаження, а тепер також присутній у стані спокою (наприклад, нестабільна стенокардія). • “Як довго у Вас цей біль?” • “Це відбувається в певний час доби, чи це постійно?” • “Коли виникає/починається біль?” |
| E | Exacerbating or relieving factors (Фактори, що погіршують або полегшують біль) | Запитайте, чи є щось, що посилює чи полегшує біль | • “Чи посилює щось біль?” • “Чи щось полегшує біль?” • “Чи змінює щось біль?” |
| S | Severity (Тяжкість) | Оцініть інтенсивність болю, попросивши пацієнта оцінити його за шкалою від 0 до 10 | • “Наскільки сильний біль за шкалою від 0 до 10, якщо 0 – відсутність болю, а 10 – найсильніший біль, який Ви коли-небудь відчували?” • “Наскільки сильний біль за шкалою від 1 до 10?” • “Чи можете Ви описати свій біль за шкалою від 1 до 10?” • “Чи достатньо це неприємно, щоб (розбудити Вас)?” Це дозволяє оцінити реакцію пацієнта на лікування (наприклад, біль спочатку був 8/10 і покращився до 3/10 за допомогою спрею гліцерилу тринітрату). |
Будьте ввічливі, використовуйте для запитань «Чи можете Ви сказати мені…?» або «Чи можете Ви описати…?»
Опис болю
- Ниючий
- Пекучий
- Інтенсивний
- Тупий
- Нестерпний
- Давлячий
- Сильний
- Стійкий
- Стріляючий
- Спастичний
- Раптовий
- Поступовий
Задишка може супроводжувати серцевий біль. Для оцінки задишки запитайте пацієнта: “Чи була у Вас задишка?”, “Чи турбує Вас задишка?”
Проаналізуйте роздуми, побоювання та очікування пацієнта
Ключовим компонентом збору анамнезу є вивчення роздумів, занепокоєнь і очікувань пацієнта, щоб отримати уявлення про те, як пацієнт зараз сприймає свій стан, що його хвилює та чого він очікує від консультації.
Вивчення роздумів, занепокоєнь та очікувань має бути плавним протягом консультації у відповідь на сигнали пацієнта. Це допоможе зробити Вашу консультацію орієнтованою на пацієнта, а не шаблонною.
Використовувати структуру аналізів роздумів, побоювань та очікувань необхідно так, щоб це звучало природно у Вашій консультації.
| Роздуми | Вивчіть уявлення пацієнта щодо поточної проблеми | “Що, на Вашу думку, могло викликати ці симптоми?” “Чи є у Вас здогадки щодо причини появи цих симптомів?” |
| Занепокоєння | Вивчіть поточні занепокоєння пацієнта | • “Чи є щось, що Вас турбує?” • “Як Ви справляєтесь з повсякденною діяльністю?” “Чи є щось, чого ми з Вами ще не обговорили?” |
| Очікування | Запитайте, що пацієнт сподівається отримати від консультації | • “Чим я можу допомогти Вам сьогодні?” • “Чого Ви очікуєте від сьогоднішньої консультації?” • “Який, на вашу думку, може бути найкращий план дій?” |
Резюмуйте скарги пацієнта
Підсумуйте те, що пацієнт розповів Вам про свою скаргу. Це дозволяє Вам перевірити, наскільки правильно Ви зрозуміли скарги пацієнта, і дає можливість пацієнту виправити будь-яку неточну інформацію.
Коли ви підведете підсумки, запитайте пацієнта, чи є ще щось, що Ви не згадали. Періодично по мірі проходження консультації підводьте проміжні підсумки.
Комплексна оцінка
- Проведіть оцінку інших симптомів для отримання комплексної картини
За схожим алгоритмом ви можете деталізувати решту скарг, які можуть вказувати на враження ССС.
| Скарга | Критерії деталізації |
| Головний біль | Локалізація Початок Характер Іррадіація Супутні симптоми Динаміка у часі Фактори, що погіршують або полегшують біль |
| Головокружіння | Початок Характер Супутні симптоми Динаміка у часі Фактори, що погіршують або полегшують головокружіння Важкість |
| Втрата свідомості | Час виникнення Одноразово чи періодично Умови виникнення (при фізичному навантаженні, у спокої, психо-емоційне напруження) Тривалість Чинники, що провокують виникнення та/або загострення |
| Мерехтіння мушок перед очима | Початок Супутні симптоми Динаміка у часі |
| Підвищення/зниження артеріального тиску (АТ) | Час виникнення Постійне чи періодичне Умови виникнення (при фізичному навантаженні, у спокої, психо-емоційне напруження, погодні умови) Тривалість Чинники, що провокують виникнення та/або загострення Чинники, що сприяють полегшеннюЧим і як швидко усувається |
| Задишка, відчуття нестачі повітря | Час виникнення Постійна чи періодична Умови виникнення (при фізичному навантаженні, у спокої, психо-емоційне напруження, погодні умови) Вираженість Характер (інспіраторна, експіраторна, змішана) Тривалість Чинники, що провокують виникнення та/або загострення Чинники, що сприяють полегшенню Чим і як швидко усувається |
| Кашель | ПочатокХарактер Супутні симптоми Чинники, що провокують виникнення та/або загострення Чинники, що сприяють полегшенню Чим і як швидко усувається |
| Кровохаркання | Початок Супутні симптоми Динаміка у часі |
| Серцебиття | Час виникнення Постійне чи періодичне Тривалість Чинники, що провокують виникнення та/або загострення Чинники, що сприяють полегшенню Чим і як швидко усувається |
| Відчуття перебоїв в роботі серця | Час виникнення Постійне чи періодичне Тривалість Чинники, що провокують виникнення та/або загострення Чинники, що сприяють полегшенню Чим і як швидко усувається |
| Набряки | Локалізація Поширеність набряків Постійні чи періодичні Динамічні зміни протягом доби Супутні симптоми |
| Холодний та лепкий піт | Час виникнення Тривалість Супутні симптоми |
| Відчуття страху смерті | Час виникнення Тривалість Супутні симптоми |
Рішення про те, про які симптоми запитати, залежить від поданої скарги та рівня Вашого досвіду.
Деякі приклади симптомів, які Ви можете відстежувати по кожній системі, представлені нижче
| Система | Симптоми |
| Загальні прояви | лихоманка, зміна ваги, втома, пітливість, загальна слабкість |
| Респіраторна | задишка, кашель, виділення мокротиння, хрипи, кровохаркання, плевральний біль у грудях |
| Серцево-судинна | біль в грудній клітці, задишка, набряки нижніх кінцівок |
| Гастроінтестинальна | диспепсія, нудота, блювота, дисфагія, біль у животі, порушення випорожнень |
| Сечостатева | олігурія, поліурія, ніктурія, болі при сечовипусканні |
| Неврологічна | зміни зору, рухові або сенсорні порушення, головний біль |
| Опорно-рухова | біль у грудній стінці, біль в кістках, травма |
| Шкіра | висипання, виразки, крововиливи, петехії, синці, геморагії, новоутворення |
Збір анамнезу захворювання
- З’ясуйте, коли та як вперше з’явились скарги та чи звертався пацієнт за медичною допомогою, якщо так, то до кого та чим завершилось його звернення, якщо ні, то уточніть чому не звертався; чи приймав пацієнт самостійно або за призначенням лікаря медичні препарати, якщо так, то, чи змінювався характер скарг.
- У випадку госпіталізації з приводу проявів серцево-судинних захворювань (ССЗ), ознайомтесь з випискою з історії хвороби пацієнта, зверніть увагу на встановлений клінічний діагноз, результати проведених лабораторних чи інструментальних обстежень, проведене лікування та рекомендації після виписки
- У випадку проведення пацієнту раніше лабораторних чи інструментальних обстежень з приводу поточних скарг, проаналізуйте їх результати та вкажіть на важливі знахідки
- З’ясуйте, що спонукало пацієнта звернутися до Вас
- Виключіть інші причини наявних скарг, ставлячи пацієнту уточнюючі запитання
- З’ясуйте, коли та як вперше з’явились скарги та чи звертався пацієнт за медичною допомогою, якщо так, то до кого та чим завершилось його звернення, якщо ні, то уточніть чому не звертався; чи приймав пацієнт самостійно або за призначенням лікаря медичні препарати, якщо так, то, чи змінювався характер скарг.
«Скажіть будь-ласка, коли з’явилися у Вас вказані скарги?»
«Чи могли б Ви вказати, що на Вашу думку, могло спричинити виникнення цих скарг?»
«Чи звертались Ви за медичною допомогою до цього часу?»
«Чи приймали Ви, самостійно або за призначенням лікаря, лікарські засоби для усунення скарг?»
«Чи змінився характер скарг на фоні прийому ліків?»
- У випадку госпіталізації з приводу проявів серцево-судинних захворювань (ССЗ), ознайомтесь з випискою з історії хвороби пацієнта, зверніть увагу на встановлений клінічний діагноз, результати проведених лабораторних чи інструментальних обстежень, проведене лікування та рекомендації після виписки
- У випадку проведення пацієнту раніше лабораторних чи інструментальних обстежень з приводу поточних скарг, проаналізуйте їх результати та вкажіть на важливі знахідки
Ознайомтесь з вище вказаною документацією. Ці дані допоможуть Вам надати оцінку стану пацієнта, а також допоможуть обрати правильну тактику лікування.
- З’ясуйте, що спонукало пацієнта звернутися до Вас
«Чому Ви вирішили звернутися до мене? Що саме Вас змусило звернутися за допомогою?»
- Виключіть інші причини болю у грудях, ставлячи пацієнту уточнюючі запитання
«Чи буває у Вас підвищення температури тіла?»
«Чи буває відрижка гірким та/або кислим?»
«Чи посилюється біль під час дихання або при зміні положення тіла?»
«Чи посилюється біль при рухах?»
«Чи відмічали Ви напади страху?»
«Чи помічали Ви напади ядухи? Якщо Так, чи супроводжувалась вона зміною кольору носо-губного трикутника?»
Найпоширеніші стани, що супроводжуються гострим та тривалим болем в грудях:
Гострий міокардит – це захворювання різної етіології, при якому запальний процес вражає кардіоміоцити, інтерстиціальну тканину, судини, іноді також перикард, і може призвести до запальної кардіоміопатії та серцевої недостатності.
Спільними симптомами з ГКС без елевації сегмента ST є біль в грудній клітці, зміни сегменту ST на ЕКГ, іноді порушення скоротливості за даними ЕХОКГ, підвищений рівень серцевих тропонінів.
Відмінним є те, що більшість хворих з міокардитом мають в анамнезі нещодавно перенесену вірусну інфекцію. Окрім болю, типовим є наявність симптомів серцевої недостатності. «Золотим» стандартом підтвердження міокардиту – є зміни при ендоміокардіальній біопсії.
Гострий перикардит – первинне або вторинне запалення листків перикарду, що, зазвичай супроводжується накопиченням рідини у порожнині перикарда.
Спільними симптомами з ГКС без елевації сегменту ST є біль у грудній клітці. Зазвичай, локалізується за грудиною або з лівого боку грудної клітки, у деяких пацієнтів характер болю може бути тиснучим, може іррадіювати у ліве плече та шию.
Але, зазвичай, біль при перикардиті гострий або колючий. Посилюється під час кашлю, лежання або глибокого вдиху. Полегшується у положенні сидячи або нахиляючись вперед. Часто у пацієнтів можуть бути інші ознаки та симптоми перикардиту: кашель, втома, загальна слабкість, набряки ніг, субфебрильна температура або лихоманка, серцебиття, задишка в положенні лежачи, здуття живота, загальна слабкість, біль в м’язах і суглобах При аускультації серця – наявний «шум тертя перикарду». Також характерні зміни на ЕКГ у вигляді елевації сегмента ST та депресії сегмента PQ. Відсутня динаміка кардіальних маркерів. За даними ЕХОКГ – візуалізується потовщення перикарду і/або наявна рідина в порожнині перикарда.
Важкий аортальний стеноз – значне зменшення площі устя аорти (<1 см2), яке утруднює відтік крові з лівого шлуночка до аорти. Найчастіше – це набута вада (спричинена дегенеративним процесом, на даний момент рідко ревматичною хворобою серця); також може бути вродженою (найчастіше двостулковий аортальний клапан). Процес дегенерації з вторинною кальцифікацією первинно уражає основу стулок, а в подальшому і самі стулки включно з їх вільними краями; комісури можуть не заростати.
Спільними клінічними ознаками при аортальному стенозі та ГКС без елевації сегменту ST є наявність типового ангінозного болю за грудиною. А також характерними є зміни на ЕКГ – депресія сегменту ST та інверсія зубця Т.
Відмінним є те, що окрім болю, при аортальному стенозі можуть бути епізоди втрати свідомості, пресинкопе, ознаки серцевої недостатності. При об’єктивному огляді наявне зміщення верхівкового поштовху вліво і вниз, систолічне «котяче муркотіння» у 2 міжребер’ї справа від грудини, зміщення лівої межі відносної серцевої тупості вліво. При аускультації серця – ослаблення І тону над верхівкою, грубий систолічний шум у 2 міжребер’ї праворуч від грудини з іррадіацією на верхівку та судини шиї. Найбільш інформативним для підтвердження вади серця є ЕХОКГ- зменшення просвіту відкриття стулок клапана, кальцифікація стулок клапана, максимальний і середній градієнти тиску, площу устя аорти, ознаки гіпертрофії лівого шлуночка, тощо.
Кардіоміопатія Такоцубо
В основі кардіоміопатії Такоцубо, яку також називають стресорною кардіоміопатією, «синдромом розбитого серця», лежить гостре, індуковане катехоламінами запалення міокарда, що виникає після тяжкого емоційного стресу, головним чином у жінок.
При цьому захворюванні майже обов’язково формується гостра сегментарна (зазвичай періапікальна) систолічна дисфункція ЛШ, що провокується гострим вираженим стресом.
Спільними симптомами є біль в грудній клітці в стані спокою, часто наявна задишка як ознака серцевої недостатності. У більшості пацієнтів при синдромі Такоцубо, як і у пацієнтів з ГКС без елевації сегмента ST, спостерігається підвищення кардіоспецифічних біомаркерів, на ЕКГ – ознаки ішемії міокарда (елевація сегмента ST, інверсія зубця Т, патологічний зубець Q). На ЕХОКГ – гіпо-акінез міокарда (як правило, верхівкових і серединних сегментів шлуночків).
Відмінним симптомом, є те, що при синдромі Такоцубо з анамнезу відомо про раптовий потужний психо-емоційний або фізичний стрес. Також в крові визначається підвищений рівень катехоламінів. За даними коронарографії, у більшості пацієнтів, відсутні стенози в коронарних артеріях. За даними магнітно-резонансної томографії – наявний набряк міокарда.
Розшарування аорти – розрив внутрішньої оболонки і потрапляння крові всередину медіальної оболонки, що спричиняє відшарування внутрішньої оболонки від середньої і зовнішньої оболонок і утворення псевдопросвіту аорти.
Спільним симптомом при розшаровуючій аневризмі аорти та ГКС – є наявність інтенсивного загрудинного болю, який триває більше 30 хвилин, не знімається дією нітратів.
Відмінними симптомами є те, що при розшаруванні аорти біль частіше локалізується в міжлопатковому просторі, в анамнезі наявна неконтрольована АГ, виражені зміни на ЕКГ відсутні, кардіальні маркери у межах норми. Крім того, можуть бути ознаки дефіциту пульсу, різниця значень систолічного тиску на обох верхніх кінцівках, вогнищевий неврологічний дефіцит, новий діастолічний аортальний шум. Уточнення діагнозу можливе при проведенні ЕХОКГ, контрастної аортографії, комп’ютерної томографії/МРТ.
Остеохондроз хребта (загострення з корінцевим синдромом) – це захворювання, в основі якого лежить руйнування міжхребцевого диска, його килоподібне випинання в сторону хребетного каналу із залученням до процесу тіл хребців, а також зміни в міжхребцевих суглобах і зв’язковому апараті.
Спільним для ГКС без елевації сегмента ST та остеохондрозу шийного та верхньогрудного відділів хребта є наявність болю в грудній клітці, який може локалізуватися в лівій половині грудної клітки, між лопатками, тривалістю більше 30 хвилин.
Відмінним є те, що при остеохондрозі біль іррадіює по ходу міжребрових нервів, характер гострий, колючий, біль вникає/посилюється при зміні положення тулуба чи голови, часто вночі, після тривалого лежання на одній стороні, залежить від фаз дихання, не проходить після прийому нітрогліцерину, а полегшується після прийому протизапальних препаратів. Можуть бути об’єктивні симптоми – наявність болю при пальпації по ходу міжребер’я. точки найбільшої болючості в місці виходу відповідних нервових корінців. На ЕКГ відсутні ознаки порушення коронарного кровообігу. Діагноз підтверджують за допомогою рентгенологічного дослідження, МРТ (остеофіти, грижа міжхребцевого диска, сколіоз, тощо).
Тромбоемболія легеневої артерії (ТЕЛА) – закупорка артеріального русла легень тромбом, що утворився у венозній системі, правому шлуночку або правому передсерді серця, або іншим матеріалом, який потрапив у ці зони системи кровообігу (краплини жиру, кісткового мозку, пухлинні клітини, повітря, паразити, фрагменти катетерів та інше).
Спільними симптомами між ТЕЛА та ГКС без елевації сегмента ST є наявність гострого болю в грудній клітці. Також можуть бути ішемічні зміни на ЕКГ у вигляді депресії сегменту ST, інверсії зубця Т.
Відмінними симптомами є те, що при ТЕЛА біль відчувається, як правило, трохи глибше, ніж при гострому ІМ, часто супроводжується пароксизмальною задишкою чи ядухою, відзначають гіперемію верхньої половини тіла. Зміни ЕКГ у ряді випадків нагадують картину гострого ІМ нижньої локалізації, відрізняючись від неї ознаками гострого перевантаження правих відділів серця, симптом QIIISI. В подальшому можливі клінічні прояви сегментарної чи дольової пневмонії, збільшення печінки та інші ознаки правошлуночкової серцевої недостатності, кровохаркання. В анамнезі можуть відмічатися дані про фактори ризику, так як наявність тромбофлебіту, геморою, операцій на органах малого тазу, кісткових переломів і поширених травм м’яких тканин. При ТЕЛА не типовим є підвищення тропоніну, а характерно підвищення Д-димеру. За даними ЕХОКГ- виражена легенева гіпертензія та дисфункція правого шлуночка. Для підтвердження ТЕЛА – наявність тромботичних мас в легеневих артеріях за даними ангіопульмонографії.
Сухий плеврит – це хвороба або ускладнення, що проявляється запальними змінами плеври з відкладанням у ній частинок фібрину. Частими причинами є травми грудної клітки, інфаркт легені, уремія, системний червоний вовчак, склеродермія, туберкульоз, пневмонія, тощо.
Спільним між ГКС без елевації сегмента ST та лівобічним сухим плевритом є наявність тривалого болю в лівій половині грудної клітки.
Відмінним є те, що біль при плевриті має обмежену локалізацію (не завжди ділянка серця), гострий характер, посилюється при диханні, кашлі, нахилі тулуба у здоровий бік, сміху, чханні. Як правило, наявні специфічні анамнестичні дані, які вказують на причину, супроводжується підвищенням температури, загальною слабкістю. При об’єктивному обстежені – типовим є наявність шуму тертя плеври при аускультації легень. На ЕКГ – не буде специфічних ішемічних змін. Кардіоспецифічні маркери – в межах норми.
Спонтанний пневмоторакс – це наявність у плевральній порожнині повітря, яке проникає туди внаслідок пошкодження легень або стінки грудної клітки. Повітря у плевральній порожнині стискає легеню, що є причиною погіршення газообміну.
Спільними симптомами є виникнення раптового болю за грудиною, тривалістю більше 30 хвилин. Також характерним є наростаюча задишка.
Відмінним є те, що при пневмотораксі, часто в анамнезі є бронхіальна астма та емфізема легень. При спонтанному пневмотораксі відмічається зв’язок болю з диханням і кашлем. Об’єктивно може відмічатися виражений ціаноз, відставання половини грудної клітки в акті дихання на боці ураження, її вибухання, згладження міжреберних проміжків; підшкірна емфізема; аускультативно – дихання ослаблене або зовсім не прослуховується; при рентгенологічному дослідженні – відсутність легеневого малюнка, тінь серця і судин відхилена у протилежний ураженню бік. На ЕКГ – немає типових ішемічних змін, кардіоспецифічні маркери – в межах норми.
Гастроезофагеальна рефлюксна хвороба (ГЕРХ) – хронічне рецидивуюче захворювання, обумовлене ретроградним надходженням шлункового вмісту в стравохід.
Спільними симптомами ГЕРХ та ГКС без елевації сегмента ST – є наявність пекучого болю за грудиною. Пекучий загрудинний біль, який виникає при спазмі стравоходу, пептичному езофагіті. Цей біль схожий на ангінозний, виникає за грудиною та в епігастрії, іррадіює в нижню щелепу, може зменшуватися при застосуванні нітрогліцерину.
Відмінними симптомами є те, що при ГЕРХ пекучі відчуття за грудиною не мають типової іррадіації, виникають після їжі (особливо кислої, перченої, солодкої, газованих напоїв, тощо), можуть тривати довго, не проходять в спокої/після прийому нітрогліцерину, зникають після прийому антацидів. Наявні симптоми дисфагії. На ЕКГ немає ішемічних змін.
Пептична виразка – доброякісний дефект слизової оболонки шлунка та дванадцятипалої кишки, що виходить за її межі та виникає внаслідок невідповідності чинників «агресії» і «захисту» у слизовій оболонці гастродуоденальної зони.
Спільними симптомами пептичної виразки та ГКС без елевації сегмента ST є наявність пекучого болю за грудиною та в епігастральній ділянці.
Відмінними є те, що біль при патології верхніх відділів шлунково-кишкового тракту з’являється приблизно через 1 годину після прийому їжі та зменшується внаслідок вживання молока або антацидів. При об’єктивному обстежені можливо виявити болючість та резистентність в епігастральній ділянці при пальпації, позитивний симптом Менделя. Крім того, немає типових ішемічних змін на ЕКГ, кардіальні маркери в межах норми. Для діагностики патології шлунка й дванадцятипалої кишки важливим є проведення фіброгастроскопії.
Оперізуючий герпес (herpes zoster) – захворювання, викликане реактивацією в нервових гангліях вірусу вітряної віспи в осіб, які вже перехворіли на неї.
Спільною скаргою у пацієнтів з оперізуючим герпесом та ГКС без елевації сегмента ST є пекучий біль в грудній клітці.
Відмінним є те, що оперізуючий герпес, як правило, має продромальний період, що характеризується гіперестезією, парестезією або пекучими дизестезіями чи свербіжем вздовж ураженого дерматому (ділянка шкіри, іннервована нервовими волокнами від певної пари спинномозкових нервів). В подальшому виникає типовий везикулярний висип, який іде по ходу дерматому. Крім того при оперізуючому герпесі, немає типових ішемічних змін на ЕКГ, кардіальні маркери в межах норми.
Гострий панкреатит – це гострий запальний стан, що пов’язаний з передчасною активацією проензимів підшлункової залози (в основному, трипсину) і різного ступеня пошкодженням суміжних тканин, а інколи також віддалених органів.
Спільним симптомом при гастралгічній формі гострого інфаркту міокарда та панкреатитом є наявність болю в епігастральній ділянці живота.
Відмінним при панкреатиті є іррадіація болю в ліве підребер’я та в спину, резистентність та болючість в епігастральній ділянці при пальпації живота, зміни з боку шкіри — екхімози на шкірі навколо пупка (симптом Кулена) або у поперековій ділянці (симптом Грея-Тернера). Установити правильний діагноз дозволяє підвищення амілази крові, діастази сечі, ліпази крові, УЗД та комп’ютерна томографія органів черевної порожнини.
Панічна атака – це раптове виникнення дискретного, короткого періоду сильного дискомфорту, тривоги або страху, що супроводжується соматичними та/або когнітивними симптомами.
При панічних атаках, одним з соматичних симптомів є виникнення болю чи дискомфорту в грудній клітці, що є спільним симптомом з ГКС без елевації сегмента ST.
Відмінним є те, що біль в грудях може мати різний характер, немає типової локалізації, провокується психо-емоційним перенапруженням, не проходить після прийому нітрогліцерину, може супроводжуватися відчуттям нестачі повітря, приливами жару/ознобу, нудотою, відчуття оніміння чи поколювання, пітливістю, відчуттям відстороненості від себе, страхом втратити контроль. А також, при панічній атаці немає типових ішемічних змін на ЕКГ, кардіальні маркери в межах норми.
Збір анамнезу життя
- Уточніть наявність у пацієнта чи були раніше діагностовані ССЗ
- З’ясуйте наявність у хворого хронічних захворювань
- Уточніть, чи були проведене раніше будь-яке оперативне втручання, особливо зверніть увагу на хірургічні втручаня з-приводу ССЗ, з’ясуйте як протікав післяопераційний період
- Уточніть, чи були у пацієнта травми, з’ясуйте, як протікав відновлювальний період
- З’ясуйте, як протікала вагітність
- З’ясуйте час настання менопаузи та прийом замісної гормональної терапії
- З’ясуйте, чи приймає пацієнт постійно лікарські препарати та які саме, вкажіть дози препаратів
- З’ясуйте чи є у пацієнта непереносимість лікарських препаратів або продуктів харчування та уточніть, як саме вона проявляється
- Уточніть, чи є у пацієнта шкідливі звички – вживання алгоколю, наркотичних речовин, паління
- З’ясуйте харчові звички та вподобання пацієнта, а саме вживання солі, висококалорійних продуктів, червоного м’яса, овочів та фруктів
- З’ясуйте рівень фізичної активності пацієнта
- З’ясуйте, чи є у пацієнта порушення еректильної функції
- З’ясуйте сімейний стан пацієнта, побутові умови проживання; уточніть, чи не було серед кровних родичів серцево-судинних захворювань
- З’ясуйте, чи працює пацієнт, його професію, умови роботи, наявність шкідливих факторів
Об’єктивний огляд
- Проведіть загальний огляд пацієнта:
- Оцінка загального стану (задовільний, середньої важкості, важкий, дуже важкий) та життєво важливих функцій за алгоритмом ABCDE (A – прохідність дихальних шляхів, B – дихання, C – кровообіг, D – порушення стану свідомості, E – додаткова інформація)
- Оцінка стану свідомості
- Оцінка положення хворого
- Оцінка відповідності біологічного та паспортного віку
- Оцінка конституційних параметрів хворого (зріст, вага, індекс маси тіла (ІМТ))
- Оцінка стану шкірних покривів та видимих слизових оболонок
- Оцінка наявності пастозності або набряків
- Оцінка стану лімфатичних вузлів
- Оцінка опорно-рухового апарату
- Візуальна оцінка голови, обличчя, шиї
- Проведіть огляд пацієнта за органами та системами:
- Оцінка стану дихальної системи
- Оцінка стану серцево-судинної системи
- Оцінка стану травної системи
- Оцінка стану сечовидільної системи
Проводиться оцінка загального стану хворого (задовільний, середньої важкості, важкий, дуже важкий) та життєво важливих функцій за алгоритмом ABCDE (A – прохідність дихальних шляхів, B – дихання, C – кровообіг, D – порушення стану свідомості, E – додаткова інформація).
Дослідження органів дихання:
- Огляд грудної клітки
- Пальпація грудної клітки
- Перкусія легень
- Аускультація легень
Органи кровообігу:
- Огляд передсерцевої ділянки:
- наявність серцевого горба
- видимий верхівковий поштовх
- Пальпація:
- характеристика верхівкового поштовху
- передсерцеве дрижання «котяче муркотіння»
- Перкусія:
- межі відносної тупості серця (права, верхня, ліва)
- межі абсолютної тупості серця
- ширина судинного пучка
- конфігурація серця
- Аускультація:
- ритм серцевої діяльності,
- тони серця (звучність, тембр, роздвоєння)
- шуми серця (відношення до фази серцевої діяльності, місце максимального вислуховування, проведення).
- Пульс:
- симетричність на обох променевих артеріях,
- ритм
- частота
- наповнення,
- напруга
- Артеріальний тиск:
- систолічний
- діастолічний
- пульсовий
Дослідження органів травлення:
- Огляд ротової порожнини,
- Огляд живота:
- Поверхнева пальпація живота:
- Методична глибока ковзаюча пальпація живота за методом Образцова-Стражеско
- Пальпація нижнього краю печінки
Дослідження сечовивідної системи:
- Симптом Пастернацького
При фізикальному дослідженні будуть виявлені при ГКС без елевації сегменту ST наступні клінічні ознаки:
- Блідість шкіри, пітливість – як правило, при сильному болю
- Периферичний ціаноз – при розвитку кардіогенного шоку
- Тахікардія (ЧСС більше 100 уд/хв)
- Можлива брадикардія, але цей прояв зустрічається не часто
- Аритмія – найчастіше спостерігаються шлуночкові екстрасистолії
- Аускультативні зміни у серці – ритм галопу; часто тимчасовий систолічний шум (при інфаркті задньої стінки)
- Вологі хрипи над легенями – при лівошлуночковій недостатності
- Симптоми правошлуночкової недостатності – гіпотензія, розширені яремні вени – при інфаркті міокарда правого шлуночка (може співіснувати з інфарктом нижньої стінки)
Призначення лабораторного обстеження
- Експрес-тест для визначення серцевого тропоніну
- Визначте рівень кількісного тропонін І/високо-чутливий серцевий тропонін І (обов’язково)
- Мозковий натрійуретичний пептид NT-pro BNP (не обов’язково)
- Креатинін фосфокіназа (обов’язково)
- Виконайте загальний аналіз крові (обов’язково)
- Виконайте загальний аналіз сечі (не обов’язково, призначається згідно показів)
- Визначте рівень глюкози (обов’язково)
- Визначте рівень загальний холестерину, ліпопротеїдів, тригліцеридів (обов’язково)
- Визначте рівень креатиніну з подальшою оцінкою швидкості клубочкової фільтрації ШКФ (обов’язково)
- Визначте показники електролітів крові (K+ таNa+) (не обов’язково, призначається згідно показів)
- Визначте показники функції печінки (не обов’язково, призначається згідно показів)
- Визначте та оцініть показники згортальної функції крові відповідно до діагностичних можливостей (обов’язково)
У пацієнтів з ГКС може буде позитивний експрес-тест для визначення серцевого тропоніну. Позитивний тест має такий вигляд:
Методика проведення:
Матеріалом для дослідження може бути цільна кров (з вени або пальця), сироватка або плазма.
Для забору капілярної крові з пальця:
- Помити руки пацієнта водою з милом або протерти змоченою в спирті ваткою, висушити;
- рухами від зап’ястя до кінчиків пальців розім’яти середній або безіменний пальці, не торкаючись місця протоколу;
- проколоти шкіру стерильним одноразовим ланцетом, витерти першу краплю крові;
- м’яко масажуючи палець, досягти утворення достатньої краплі крові;
- відібрати одноразовою піпеткою 75 мкл крові, уникаючи утворення бульбашок повітря, і внести весь об’єм крові в лунку S тест-касети.
Дослідження капілярної крові необхідно проводити негайно після забору. Така кров не підлягає зберіганню для подальшого використання.
Швидкий тест на визначення тропоніну I (цільна кров / сироватка / плазма) працює за принципом імунохроматографічного аналізу з візуальним обліком результатів тестування. У місці внесення на мембрану тесту зразок крові реагує з пофарбованими кон’югатом Тропоніну I, що присутній в зразку, зв’язується з кон’югатом, утворюючи імунний комплекс. Останній під дією капілярних сил просувається уздовж мембрани і вступає в реакцію з іммобілізованими антитілами до тропоніну I, які були заздалегідь нанесені на тестову ділянку мембрани, в результаті чого утворюється кольорова лінія. Наявність кольорової лінії на тестовій ділянці вказує на позитивний результат, в той час, як відсутність її вказує на негативний результат тестування. Кольорова лінія, яка буде завжди з’являтися на контрольній ділянці, є процедурним індикатором роботи тесту, тим самим вказуючи, що достатня кількість зразку була використана і заповнення капілярів мембрани відбулося.
Швидкі тести бувають комбіновані, які включають визначення декількох важливих діагностичних показників (наприклад міоглобін, міокардіальна фракція креатинфосфокінази і серцевий тропонін I), а токож монотести, які включають виключно серцевий тропонін I.
Результат визначеннярівеня кількісного тропоніну І/високо-чутливого серцевого тропоніну І при ГКС може мати наступний вигляд:
| Назва дослідження | Результат | Одиниці вимірювання | Референтні значення | Коментарі |
| Тропонін I високочутливий первинна проба: венозна кров | 81.6 | пг/мл | < 19.8 |
Рівень кількісного тропонін І/високо-чутливий серцевий тропонін І
| Рекомендації | Клас | Рівень доказовості |
| Рекомендується вимірювати серцеві тропоніни високочутливими тестами відразу після госпіталізації та отримувати результати протягом 60 хвилин після забору крові. | І | В |
| Алгоритм ESC 0 год/1 год із забором крові через 0 год і 1 год рекомендовано, якщо доступний тест hs-cTn із перевіреним алгоритмом 0 год/1 год. | І | B |
| Як альтернативу алгоритму ESC 0 год/1 год слід розглянути протокол швидкого виключення та включення із забором крові через 0 год та 3 год, якщо високочутливий (або чутливий) серцевий тропоніновий тест доступний. | ІIa | А |
Мозковий натрійуретичний пептид NT-pro BNP (не обов’язково)
У людини міокард шлуночків секретує NT-proBNP з високомолекулярного 108-амінокислотного попередника proBNP (1-108) у відповідь на збільшення напруги стінки шлуночків, підвищення вентрикулярного об’єму і тиску. Pro-BNP розщеплюється на 32-амінокислотний активний натрійуретичний гормон (BNP-32) і неактивний NT-proBNP. У плазмі циркулюють всі три форми. Підвищений рівень NT-proBNP в крові позитивно корелює зі ступенем серцевої недостатності і може виявлятися при мінімальних клінічних симптомах і асимптоматичною лівошлуночковою дисфункцією.
Креатинінфосфокіназа (КФК)
Каталізує зворотнє перенесення фосфорильного залишку з АТФ на креатин і з креатинфосфата на АДФ. Міститься переважно в скелетній мускулатурі, міокарді, а також у гладких м’язах і головному мозку. Креатинкіназа забезпечує потребу у великій кількості енергії в короткі інтервали часу, наприклад, забезпечуючи енергією м’язові скорочення. Активність КФК інгібується тироксином. У дитячому віці активність креатинкінази вище, ніж у дорослих, що пов’язано з інтенсивним ростом і участю в цьому процесі тканин, багатих цим ферментом – м’язової і нервової. У жінок активність КФК трохи нижча, ніж у чоловіків. Визначення КФK проводиться з метою діагностування та контролю якості лікування інфаркту міокарда та міопатій (прогресивна м’язова дистрофія Дюшена).
Загальний аналіз крові – найбільш поширений клінічний тест оцінки стану організму здорової та хворої людини. До складу аналізу входять оцінка рівня лейкоцитів та ручний підрахунок лейкоцитарної формули, рівень незрілих гранулоцитів, нейтрофільно-лімфоцитарне співвідношення, оцінка якості еритроцитарної ланки (еритроцити, гемоглобін, еритроцитарні індекси – MCV, MCH, MCHC, нормобласти), рівень тромбоцитів.
Оцінка загального аналізу крові та ручний підрахунок формули складають основу будь якого клінічного обстеження усіх напрямків клінічної діяльності, що дозволяє загалом оцінити основні функції крові, наявність та активність будь-якого патологічного процесу в організмі. При інфаркті міокарду спостерігається лейкоцитоз із зсувом лейкоцитарної формули вліво.
Рівень глюкози
Обстеження на цукровий діабет (ЦД) 2 типу, а також діагностування захворювання проводиться шляхом визначення рівня глюкози в плазмі венозної крові натще, після попереднього 8 годинного голодування. Необхідний для оцінки ризику фатальних СС ускладнень.
Рівень загальний холестерину, ліпопротеїдів, тригліцеридів
Ліпіди – це жири, які синтезуються в печінці або надходять в організм з їжею. Співвідношення ліпідів, а саме холестерину, тригліцеридів та ліпопротеїдів в крові людини відображає схильність до розвитку серцево-судинних захворювань (ССЗ). Якщо рівень ліпідів крові піднімається вище норми, то на стінках судин утворюються холестеринові бляшки, що звужують їх просвіт аж до повного перекриття судини. Контроль ліпідів дозволяє покращити прогноз пацієнта.
Креатинін
Є кінцевим продуктом розпаду креатину, який грає важливу роль в енергетичному обміні м’язової та інших тканин. Концентрація креатиніну в крові залежить від його утворення і виведення. Його утворення безпосередньо залежить від стану м’язової маси. Креатинін видаляється нирками за допомогою клубочкової фільтрації, але, на відміну від сечовини, не реабсорбується. Оскільки на рівень креатиніну впливають стать, раса, маса тіла, характер харчування, наявність запальних захворювань і вік пацієнта, а також з урахуванням того, що його рівень в плазмі крові може залишатися в межах норми навіть при зниженні швидкості клубочкової фільтрації на 50%, рекомендується визначати швидкість клубочкової фільтрації за рівнем цистатіну С (метод має значно більшу чутливість у порівнянні з контролем рівня креатиніну).
ШКФ – дає змогу оцінити функціональний стан нирок та відіграє значну роль при обранні тактики інструментального обстеження (ЧКВ з контрастуванням).
Електроліти крові
Калій
Основний внутрішньоклітинний катіон: створює і підтримує електричний мембранний потенціал клітин, регулює внутрішньоклітинний осмотичний тиск, стимулює активність ферментів гліколізу, бере участь у метаболізмі білків і глікогену, відіграє важливу роль у проведенні нервових імпульсів, має імуномодулюючу дію.
Натрій
Основний катіон позаклітинного простору. Натрій підтримує осмотичний тиск і рН всередині клітини і в позаклітинному просторі, впливає на процеси нервової діяльності, на стан м’язової і серцево-судинної систем. Концентрація натрію в плазмі (сироватці) залежить від рівноваги наступних процесів: надходження натрію, розподіл його в організмі і виведення нирками, потовими залозами. Основними регуляторами обміну натрію в організмі є ренін-ангіотензин-альдостеронова система, АДГ (вазопресин), передсердний натрійуретичний гормон.
Показники згортальної функції крові
Основні функції гемостазу полягають у підтримці рідкого стану крові та у швидкій зупинці кровотечі при пошкодженні судинної стінки. Дослідження коагулограми дозволяє виявляти порушення в плазменно-коагуляційній ланці гемостазу.
Процес згортання крові (коагуляція) представлений у вигляді трьох груп взаємозалежних реакцій: внутрішня система згортання крові, зовнішня система згортання крові та процес перетворення фібриногену в фібрин.
Для моделювання в пробірці внутрішнього шляху згортання служить тест визначення активованого часткового тромбопластинового часу – АЧТЧ.
Зовнішній шлях згортання прийнято in vitro в пробірці моделювати тестом протромбінового часу.
Визначення концентрації фібриногену дає уявлення про процес перетворення фібриногену в фібрин.
Аналіз сечі є важливим і інформативним дослідженням в клінічній практиці. Сеча є водним розчином електролітів і органічних речовин. Основним компонентом сечі є вода (92-99%), в якій розчинено близько тисячі різних компонентів, багато з яких до цих пір повністю не охарактеризовані. Щодня з сечею з організму видаляється приблизно 50 – 70 сухих речовин, більшу частину яких становить сечовина і хлористий натрій. Склад сечі значно коливається навіть у здорових людей. Дослідження сечі проводиться з діагностичною метою і для контролю ефективності проведеного лікування. Загальний аналіз сечі включає визначення фізико-хімічних властивостей (прозорість, рН, відносна щільність), мікроскопію осаду, вивчення патологічних компонентів (білок, глюкоза, кетонові тіла, жовчні пігменти, кров). В діагностиці ГКС даний аналіз не відіграє ролі, проте важливий для діагностики коморбідних патологій.
Оцінки пацієнтів по шкалам, стратифікація ризику пацієнтів
- Оцінка гострої серцевої недостатності (ГСН) за Killip
- Оцінка по шкалі GRACE
- Оцінка по шкалі TIMI
- Оцінка наявності критеріїв високого геморагічного ризику
Оцінка гострої серцевої недостатності (ГСН) за Killip
Класифікація ГСН Killip:
Клас I Немає ознак застою
Клас II S3 та базальні хрипи при аускультації
Клас III Гострий набряк легень
Клас IV Кардіогенний шок
| Клас | 30-денна смертність | Внутрішньолікарняна смертність (лише історичний інтерес) |
| I | 2-3% | Менше 6% |
| II | 5-12% | Менше 17% |
| III | 10-20% | 38% |
| IV | 10-20% | 81% |
Більш детально за посиланням: https://clincasequest.academy/killip-classification/
Оцінка по шкалі GRACE
Модель оцінки ризику GRACE дозволяє визначити ризик внутрішньо-лікарняної смертності, розраховується при зверненні до лікарні. Потрібно врахувати 8 змінних (4 безперервні змінні: вік, систолічний артеріальний тиск, частота пульсу, креатинін сироватки; 3 бінарні змінні: зупинка серця при надходженні, підвищення серцевих біомаркерів та відхилення сегмента ST; і 1 категоріальну змінну: клас серцевої недостатності за Killip).
Стратифікація ризику у пацієнта з ГКС без елевації сегмента ST.
Згідно з оновленими Рекомендаціями Європейського товариства кардіологів щодо ведення пацієнтів з ГКС без елевації сегмента ST (2020), виділяють 3 групи ризику несприятливого прогнозу у пацієнтів з ГКС без елевації сегмента ST: дуже високий, високий та низький.
Дуже високий ризик (необхідне негайне ПКВ ˂2 годин) встановлюється за наявності:
- гемодинамічна нестабільність;
- кардіогенний шок;
- рефрактерний/повторний ангінозний біль;
- загрозливі для життя порушення ритму;
- механічні ускладнення інфаркту міокарда;
- гостра серцева недостатність, пов’язана з ГКС;
- депресія сегмента ST ˃1 мм у 6 відведеннях плюс елевація сегмента ST у відведеннях AVR та/або V1.
Високий ризик (необхідне раннє ПКВ ˂24 годин) встановлюється при:
- діагностований ГІМ без елевації сегменту ST;
- динамічні нові зміни ST-T (симптомні чи безсимптомні);
- успішна реанімація, зумовлена зупинкою серця без елевації сегмента ST або кардіогенного шоку;
- сума балів за шкалою GRACE ˃140.
Низький ризик (вибіркове ПКВ) встановлюється за відсутності жодного з критеріїв дуже високого чи високого ризику.
Детальніше за посиланням https://clincasequest.academy/grace/
Оцінка по шкалі TIMI UA/NSTEMI для нестабільної стенокардії та інфаркту міокарда без елевації сегмента ST
За шкалою TIMI UA/NSTEMI можливе проведення оцінки ризику смертності у пацієнтів з нестабільною стенокардією та інфарктом міокарда без елевації сегмента ST (NSTEMI).
Дана шкала може використовуватися для стратифікації ризику пацієнтів з можливим ішемічним болем у грудях. Однак спочатку вона була розроблена для пацієнтів з підтвердженою нестабільною стенокардією або інфарктом міокарда без елевації сегмента ST.
Нестабільна стенокардія/ІМ без елевації ST можуть бути вчасно не діагностовані. Дані, отримані при оцінці за шкалою ризику TIMI для UA/NSTEMI, можуть корелювати з ризиком несприятливого результату у пацієнтів з болем у грудях.
Для оцінки за шкалою TIMI UA / NSTEMI необхідно розрахувати суму балів:
| Критерій | Значення |
| Вік ≥65 | +1 |
| ≥3 факторів ризику ІХС * | +1 |
| Підтверджена ІХС (стеноз ≥50%) | +1 |
| Використання ацетилсаліцилової кислоти протягом останніх 7 днів | +1 |
| Важка стенокардія (≥2 епізодів за 24 години) | +1 |
| Зміни ST на ЕКГ ≥0,5 мм | +1 |
| Позитивний серцевий маркер | +1 |
* Фактори ризику ІХС: сімейний анамнез ІХС, гіпертонія, гіперхолестеринемія, діабет або куріння.
Інтерпретація результатів:
ЗВЕРНІТЬ УВАГУ!!! Оцінка ризику TIMI, що дорівнює 0, не означає нульовий ризик несприятливого результату.
| Бали | Ризик смерті в результаті всіх причин, нового або рецидивуючого ІМ або важкої рецидивуючої ішемії, що вимагає термінової реваскуляризації протягом 14 днів |
| 0 балів | 4,7% |
| 1 бал | 5% |
| 2 бали | 8% |
| 3 бали | 13% |
| 4 бали | 20% |
| 5 балів | 26% |
| 6 балів | 41% |
| 7 балів | 41% |
Оцінка ризику TIMI, що дорівнює 0 або 1, не означає нульовий ризик несприятливого результату. Початкове дослідження показало, що 4,7% пацієнтів з оцінкою 0 або 1 мали несприятливі результати протягом 14 днів. Валідаційні дослідження показали, що від 1,7 до 2,1% пацієнтів з нульовим балом все ще мали несприятливі результати протягом 30 днів.
У той же час пацієнти з оцінкою 0 або 1 мають більш низький ризик несприятливого результату (смерть, ІМ, термінова реваскуляризация) в порівнянні з пацієнтами з більш високою оцінкою ризику. Однак ризик не нульовий.
Пацієнтам з більш високим рівнем ризику може знадобитися більш агресивне медичне або процедурне втручання.
Шкала TIMI UA/NSTEMI була отримана у пацієнтів з підтвердженою нестабільною стенокардією або ІМ без елевації ST, і була однією з перших шкал оцінки ризику при болю в серці. В подальшому нові шкали ризику при болю в грудях, такі як шкала HEART, показали кращу стратифікацію ризику, ніж шкала TIMI, особливо у пацієнтів з недиференційованим болем у грудях.
Відсутні дані чи можна використовувати цю шкалу оцінки ризику у пацієнтів з болем у грудях при вживанні кокаїну.
Однак, як показала практика, більш нові шкали ризику при болю в грудях, такі як шкала HEART, краще стратифицируют ризик, ніж шкала TIMI, особливо у пацієнтів з недиференційованим болем у грудях.
Якщо пацієнти відносяться до групи 0 або 1 балів, ризик повинен бути додатково стратифікований з використанням іншої оцінки ризику або власної практики, оскільки ризик недостатньо низький для безпечної виписки з лікарні. У багатьох посібниках рекомендується більш агресивне медичне втручання і/або раннє інвазивне лікування для пацієнтів з більш високим рівнем ризику.
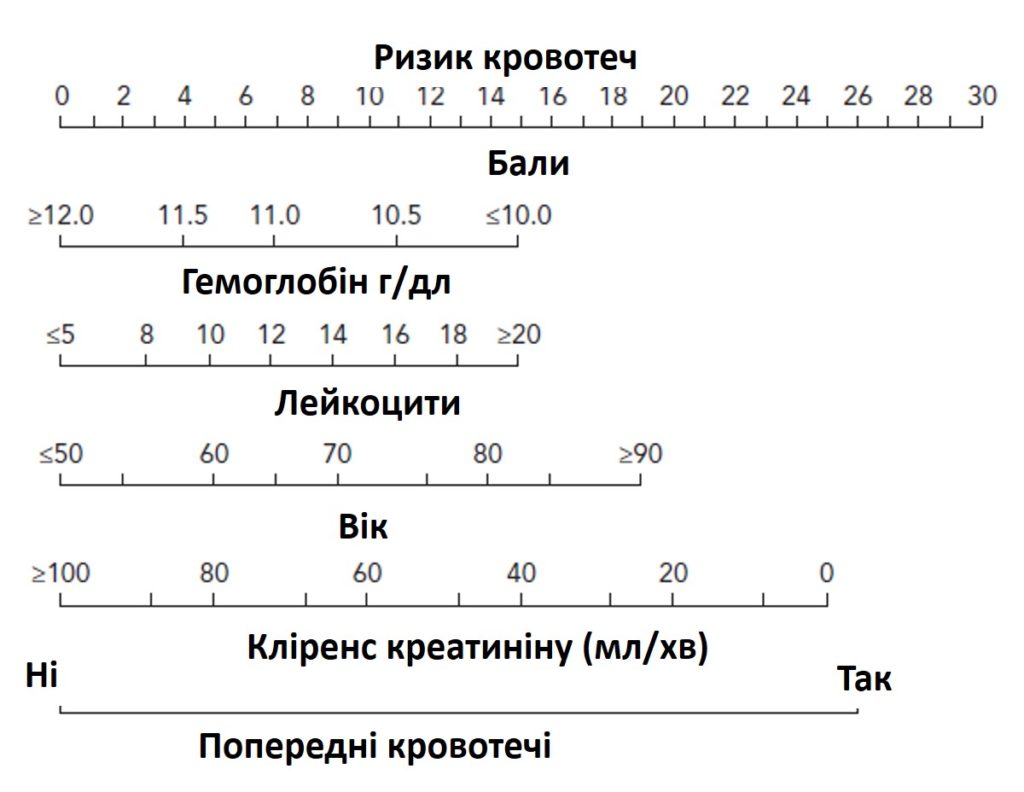
Критерії високого геморагічного ризику (Академічний дослідницький консорціум з питань кровотеч)
Ризик кровотечі вважається високим за наявності щонайменше одного основного або двох додаткових критеріїв ризику з нижче перерахованих
| Основні | Додаткові |
| Тривале застосування оральних антикоагулянтів ХХН з ШКФ<30 мл/хв Рівень гемоглобіну<110 г/л Спонтанна кровотеча, що вимагала госпіталізації та/або переливання крові протягом останніх 6 місяців або в будь-який час (якщо був рецидив) Тромбоцитопенія середнього або тяжкого ступеня на вихідному рівні (кількість тромбоцитів<100*109/л) Хронічний геморагічний діатез Цироз печінки з портальною гіпертензією Злоякісне захворювання в активній фазі (за винятком немеланомного раку шкіри) протягом останніх 12 місяців Спонтанний внутрішньочерепний крововилив протягом останніх 12 місяців Наявність артеріовенозної мальформації в головному мозку Ішемічний інсульт середнього або тяжкого ступеня протягом останніх 6 місяців Обширне хірургічне втручання або серйозна травма в 30-денний період до ПКВ Невідкладне обширне хірургічне втручання на фоні подвійної антитромбоцитарної терапії | Вік ≥ 75 років ХХН середнього ступеня (ШКФ 30–59 мл/хв) Рівень гемоглобіну 110–129 г/л для чоловіків або 110–119 г/л для жінок Спонтанна кровотеча, що вимагала госпіталізації та/або переливання крові, але не відповідала основному критерію, давністю протягом останніх 12-ти місяців Тривалий прийом оральних нестероїдних протизапальних препаратів або стероїдів Будь-яка форма ішемічного інсульту, що не відповідає основним критеріям, будь-якої давності |
Призначення інструментальних методів обстеження
- Електрокардіограма (ЕКГ)
- Трансторакальна ехокардіографія та Specle-traking ехокардіографія
- Холтерівське моніторування ЕКГ
- Коронароангіографія або КТ коронарографія
- Рентгенографія грудної клітки
- Пульсоксиметрія для визначення сатурації крові киснем
Електрокардіографія
ЕКГ у спокої (12 відведень) є обов’язковим діагностичним тестом. Слід наголосити, що нормальна ЕКГ у період між нападами стенокардії не виключає наявності обструктивного атеросклерозу вінцевих артерій, але вказує на нормальну функцію лівого шлуночка у стані спокою. ЕКГ є важливим методом діагностики супутніх станів, наприклад попередніх інфарктів міокарда (патологічні зубці Q), гіпертрофії лівого шлуночка (вольтажні критерії), фібриляції передсердь та інших порушень ритму та провідності.
Зміни на ЕКГ характеризуються стійкою або скороминущою депресією сегмента ST, інверсією, згладженістю або псевдонормалізацією зубця Т. ЕКГ у перші години може бути нормальною.
Нижче в таблиці наведені можливі зміни на ЕКГ у пацієнтів з NSTEMI-ГКС:
| ЕКГ патерн | Критерії | Значення | Малюнок | |
| а | Нормальна ЕКГ | Немає підказки | ЕКГ 1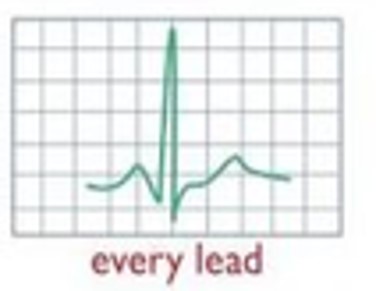 | |
| б | Ізольована інверсія зубця Т | Інверсія зубця Т>1 мм в ≥5 відведеннях враховуючи І, ІІ, aVL та V2-V6 | Лише легке погіршення прогнозу | ЕКГ 2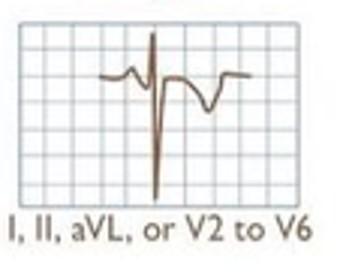 |
| в | Депресія сегменту ST | Депресія точки J ≥0,5 мм у відведеннях V2 та V3 або ≥1 мм у всіх інших відведеннях За нею горизонтальний або низхідний сегмент ST протягом 0,08 с у ≥1 відведенні (окрім aVR) | Більш важка ішемія | ЕКГ 3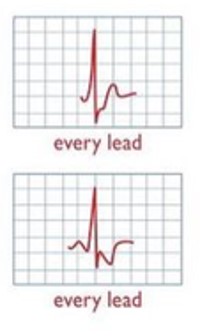 |
| г | Транзиторна елевація сегменту ST | Підйом сегмента ST у ≥2 послідовних відведеннях на ≥0,25 мВ у чоловіків <40 років, ≥2 мм у чоловіків ≥40 років, або ≥0,15 мВ у жінок у відведеннях від V2 до V3 та/або ≥0.1 мВ в інших відведеннях тривалістю <20 хвилин | Лише легке погіршення прогнозу | ЕКГ 4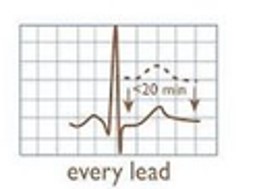 |
| д | De Winter ST-T | 1-3 мм висхідна депресія сегмента ST у точці J у відведеннях V1-V6, яка продовжується у високі, позитивні та симетричні зубці Т | Проксимальна оклюзія лівої передньої низхідної вінцевої артерії /тяжкий стеноз | ЕКГ 5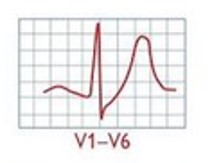 |
| е є | Cиндром Веленса | ізоелектрична або мінімально підвищена точка J (<1 мм) + двофазний зубець Т у відведеннях V2 і V3 (тип А) або симетричний і глибоко інвертований зубець Т у відведеннях V2 і V3, іноді у відведеннях V1, V4, V5 і V6 (тип В) | Проксимальна оклюзія лівої передньої низхідної вінцевої артерії /тяжкий стеноз | ЕКГ 6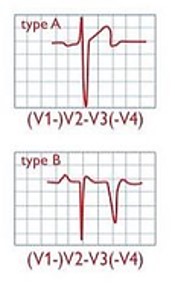 |
| ж | Інверсія U хвилі спокою | Дискретне негативне відхилення в сегменті T-P (негативне в порівнянні з наступним сегментом P-R) немає початкового позитивного відхилення зубця U, яке не приховане злиттям із кінцевим зубцем T або наступним зубцем P в I, aVL та V4-V6 | Оклюзія або тяжкий стеноз лівої головної артерії або лівої передньої низхідної вінцевої артерії | ЕКГ 7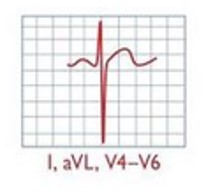 |
Трансторакальна ехокардіографія та Specle-traking ехокардіографія
ЕхоКГ у спокої виконують у всіх пацієнтів зі стенокардією. Вона дозволяє оцінити анатомію та функцію усіх камер та клапанів серця, виявити регіонарну дисфункцію міокарда у стані спокою.
| Рекомендації | Клас | Рівень доказовості |
| Пацієнтам із зупинкою серця або гемодинамічною нестабільністю, ймовірно серцево-судинного генезу, рекомендується ЕХОКГ, яку мають виконувати кваліфіковані лікарі одразу після запису ЕКГ у 12 відведеннях. | І | С |
| ЕХОКГ рекомендовано для оцінки регіональної та глобальної функції ЛШ та для проведення диференційної діагностики. | І | С |
При гострому болю в грудях ішемічного генезу первинна роль ЕхоКГ полягає в оцінці наявності та ступеня сегментарних порушень скоротливості, що присутні при різних типах ураження міокарда (гостра ішемія, «оглушення», гібернація або некроз). ЕхоКГ сама по собі не може диференціювати просто ішемію та інфаркт. Втім, відсутність сегментарних порушень скоротливості, особливо у пацієнтів з болем в грудях, що триває (>45 хвилин), як правило, виключає великі міокардіальні ішемічні події. Слід відмітити, що нормальні результати ЕхоКГ спокою не можуть чітко виключити транзиторні епізоди ішемії в анамнезі, особливо у пацієнтів з короткостроковими нападами болю. У пацієнтів з підозрою на ГКС потенційно корисною методикою є нові методи візуалізації деформації міокарду ЛШ (strain and strain rate), що дозволяють визначити малопомітні аномалії рухів стінок (включаючи постсистолічне вкорочення). Важливо пам’ятати, що порушення сегментарної скоротливості не є обов’язково синонімом ішемії, та можуть бути присутніми при інших станах, таких як міокардит, стани з перенавантаженням правого шлуночка (ПШ) тиском / об’ємом, синдроми преекзитації ЛШ, кардіоміопатії Такоцубо, блокаді лівої ніжки пучка Гіса (БЛНПГ) або при наявності штучного водія ритму (ШВР). Підчас госпіталізації ЕхоКГ також необхідна для оцінки функції ЛШ.
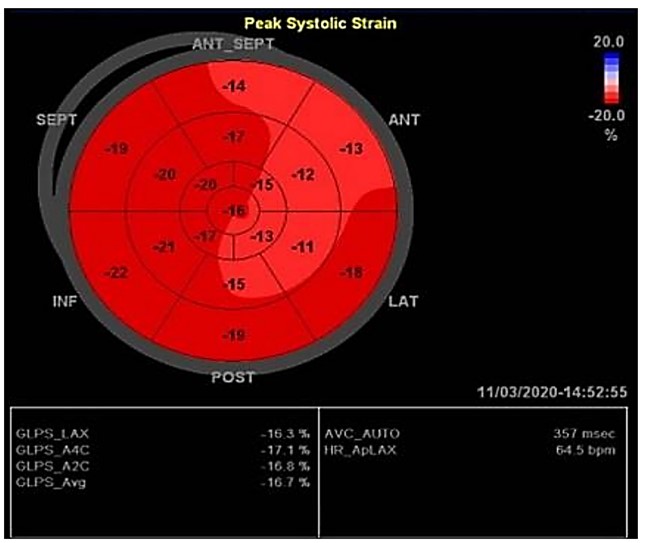
Speckle-tracking ехокардіографія – неінвазивний ультразвуковий метод візуалізації, який дозволяє об’єктивно і кількісно оцінити глобальну і регіонарну функцію міокарда незалежно від кута атаки і від поступальних рухів серця. Speckle-tracking ехокардіографія заснована на аналізі просторового зміщення (іменований відстеженням або трекінгом) спеклів (які визначаються у вигляді плям, точок в сірошкальному зображенні, що генеруються взаємодією між ультразвуковим променем і волокнами міокарда) при звичайній 2-мірній сонографії. До введення цієї складної ехокардіографічної техніки, тільки магнітно-резонансна томографія (МРТ) з міченими молекулами дозволяла виконати точний аналіз декількох компонентів деформації, які характеризують динаміку міокарда. Хоча магнітно-резонансна томографія з міченими молекулами вважається золотим стандартом у цій галузі дослідження, ії рутинне використання обмежене високою вартістю, малою доступністю, відносною складністю отримання зображень і тривалим аналізом даних. Відстежуючи пересування спектрів під час серцевого циклу, speckle-tracking ехокардіографія дозволяє напівавтоматично обробляти дані деформації міокарда в 3 просторових напрямках: поздовжньому, радіальному і циркулярному.
Нижче на малюнку зображений патерн помірної ішемії в басейні проксимального сегмента передньої міжшлуночкової гілки – легку зниження повздовжньої деформації передньо-перегородково-верхівково-бокових сегментів з легким падінням глобального поздовжнього стрейна (GLS= – 16.7%):
Холтерівське моніторування ЕКГ
Добове (холтерівське) моніторування ЕКГ – це метод постійної реєстрації ЕКГ за допомогою портативного приладу в умовах повсякденної активності пацієнта. Важливим моментом для інформативності дослідження є правильне ведення щоденника пацієнта, куди протягом запису занотовується інформація про фізичну активність, сон та симптоми (біль у грудях, задишка, серцебиття, запаморочення) із обов’язковим зазначенням часу виникнення, що дозволяє надалі співставити дані ЕКГ із симптомами.
Під час добового моніторування (холтерівського) ЕКГ можуть бути зміни такі як і при звичайному ЕКГ. Дане дослідження допомагає простежити електрофізіологічні показники серця протягом 24 годин.
| Рекомендації | Клас | Рівень доказовості |
| Рекомендується безперервний моніторинг ритму, доки не буде встановлено або виключено діагноз ГКС без елевації сегмента ST. | І | С |
| Моніторинг ритму до 24 годин або до черезшкірного коронарного втручання (ЧКВ), (залежно від того, що станеться раніше), рекомендується пацієнтам з ГКС без елевації сегмента ST з низьким ризиком серцевих аритмій. | І | С |
| Моніторинг ритму протягом > 24 год рекомендується у пацієнтів з ГКС без елевації сегмента ST з підвищеним ризиком серцевих аритмій. | I | C |
Коронароангіографія або КТ коронарографія
Коронарографія – це рентгеноконстрасний метод дослідження, за допомогою якого визначається стан артерій серця. Коронарографія – це найбільш точний та достовірний метод діагностики ішемічної хвороби серця.
Коронароангіографія – інвазивна коронарографія рекомендована як альтернативний тест для діагностики ІХС у пацієнтів із високою клінічною вірогідністю, важкими симптомами, які не піддаються медикаментозній терапії, або типовою стенокардією при низькому рівні фізичного навантаження та клінічною оцінкою, яка вказує на високий ризик події. Інвазивна функціональна оцінка має бути доступною та використовуватися для оцінки стенозу перед реваскуляризацією, за винятком дуже високого ступеня (діаметр стенозу >90%) (клас 1В).
Покази до коронарграфії при ГКС без елевації сегменту ST:
- Група дуже високого ризику (інвазивна коронарна ангіографія з подальшим стентуванням у випадку анатомічної можливості проведення перкутанної реваскуляризації, повинні бути виконані протягом <2 годин після госпіталізації) за наявності:
- гемодинамічної нестабільності,
- кардіогенного шоку;
- рекурентної/рефрактерної стенокардії;
- життєво небезпечної аритмії;
- механічних ускладнень;
- гострої серцевої недостатності
- ST депресія >1 мм в 6 відведеннях плюс елевація aVR/
У цьому випадку тактика ведення пацієнтів високого ризику не відрізняється від тактики лікування пацієнтів з ГКС з елевацією сегмента ST.
У пацієнтів з ГКС NSTEMI найчастіше зустрічається субоклюзія (90-99%) коронарної артерії або значне дифузне ураження коронарних артерій.
| Рекомендації | Клас | Рівень доказовості |
| Рання інвазивна стратегія протягом 24 годин рекомендована пацієнтам з будь-яким із наступних критеріїв високого ризику: • Діагноз NSTEMI встановлено відповідно до запропонованого діагностичного алгоритму. • Динамічні або ймовірно нові суміжні зміни сегмента ST/T, що вказують на триваючу ішемію. • Транзиторна елевація сегмента ST. • Оцінка ризику GRACE >140. | І | С |
Рентгенографія грудної клітки
Рентгенографія грудної клітки рекомендовано всім пацієнтам, у яких низька клінічна ймовірність ГКС без елевації сегмента ST, щоб виявити пневмонію, пневмоторакс, переломи ребер або інші захворювання грудної клітки.
Пульсоксиметрія
Пульсоксиметрія – це метод дослідження, яке фіксує рівень насичення крові киснем (сатурацію). При ураженні органів дихальної системи та серцево-судинної системи (за рахунок зниження перфузії легень) рівень насичення крові киснем падає, знижуючись до критичних значень. В нормі SpO2 становить 95–98 %.
Вимірювання проводиться через шкіру, а апарат може кріпитися до різних частин тіла: чоло, вухо, палець. Найзручніший спосіб – це надягання пульсоксиметра на палець. Пацієнт просто просовує палець руки в отвір та чекає декілька хвилин або носить його протягом рекомендованого лікарем часу
Встановлення клінічного діагнозу
- Визначення критеріїв гострого коронарного синдрому (ГКС) без елевації сегмента ST
- Визначення локалізації
- Визначення варіанту перебігу по класифікації МКХ
- Визначення типу інфаркту міокарду
Клінічні критерії гострого коронарного синдрому:
- затяжний (понад 20 хвилин) ангінозний біль у спокої;
- стенокардія не менша за ІІІ функціональний клас (за класифікацією Канадської асоціації кардіологів, 1976), що виникла вперше (протягом попередніх 28 днів);
- прогресуюча стенокардія не менша за ІІІ функціональний клас;
- при стенокардії, що виникла після інфаркту міокарда.
ЕКГ-критерії для встановлення діагнозу ГКС без елевації сегмента ST:
- Депресія сегмента ST: Зниження сегмента ST на ЕКГ може бути ознакою ішемії серця. Типово, депресія ST виявляється в одному або кількох відведеннях і може змінюватися залежно від динаміки ішемічного процесу.
- Т-хвиля: Зміни форми Т-хвилі (зміна амплітуди або напрямку) можуть спостерігатися при нестабільній стенокардії або ішемії серця.
- У пацієнтів з нижнім ураженням міокарда (згідно з ЕКГ у 12 відведеннях) має проводитися додаткова реєстрація ЕКГ у правих грудних відведеннях (VIIIR i VVIR): за наявності патологічних змін встановлюють діагноз одночасного інфаркту правого шлуночка.
- За наявності депресії сегмента ST у відведеннях VI–VIII має проводитися додаткова реєстрація ЕКГ у грудних відведеннях VVII–VIX і за Слопаком — Партилло зі встановленням діагнозу ГКС з елевацією сегмента ST за наявності елевації сегмента ST на ≥0,1 мВ у цих відведеннях.
- Слід приділяти особливу увагу в таких випадках: хронічна блокада ніжок пучка Гіса (наявність елевації сегмента ST у відведеннях з позитивним відхиленням комплексу QRS частіше свідчить про розвиток гострого ІМ з оклюзією коронарної артерії), наявність штучного водія ритму, елевація сегмента ST у відведенні aVR і нижньобічна депресія сегмента ST (як можлива ознака обструкції стовбура лівої коронарної артерії).
- Динаміка змін: Важливо звертати увагу на динаміку змін ЕКГ в часі, оскільки ішемічні зміни можуть з’являтися, зникати або змінюватись залежно від стану пацієнта. У разі, коли на тлі клінічних проявів ГКС (ангінозний синдром, синкопальний стан, зупинка кровообігу) відсутні ЕКГ-ознаки, реєстрацію ЕКГ необхідно повторювати з інтервалом 20–30 хвилин. При цьому слід оцінювати наявність гострих зубців Т, які можуть передувати елевації сегмента ST, або депресію сегмента ST. У сумнівних випадках треба реєструвати та інтерпретувати ЕКГ у відведеннях VVII, VVIII і VIX та за Слопаком – Портилло.
Ці критерії слід завжди оцінювати у контексті клінічних симптомів, інших діагностичних досліджень та ризикових факторів пацієнта. Для точного встановлення діагнозу ГКС без елевації сегмента ST, пацієнтам слід проводити додаткові дослідження: визначення біомаркерів пошкодження серця (тропоніни, міоглобін, КК-МВ), ехокардіографічне дослідження, коронарографію тощо.
Для гострого коронарного синдрому (ГКС) без елевації сегмента ST характерні:
- Зміни на ЕКГ, що відповідають NSTE-ГКС висвітлені в цьому матеріалі
- Позитивні серцеві ферменти (міоглобін, міокардіальна фракція креатинфосфокінази і серцевий тропонін I), але не перевищує порогового значення для діагностики свіжого інфаркту міокарда
- Ехокардіографія у спокої: може виявити сегментарні ішемічні порушення рухливості стінок серця.
Ступінь вираженості стенокардії за шкалою Канадського серцево-судинного товариства (Canadian Cardiovascular Society)
- І клас – стенокардія тільки при сильному навантаженні. Наявність стенокардії під час напруженої, швидкої або тривалішої звичайної діяльності (ходьба або підйом по сходах).
- II клас – стенокардія при помірному навантаженні. Незначне обмеження звичайних дій, коли вони виконуються швидко, після їжі, на холоді, на вітрі, під час емоційного стресу або протягом перших кількох годин після пробудження, а також ходьба в гору, підйом більш ніж одним прольотом звичайних сходів у нормальному темпі, і в нормальних умовах. Після проходження >200 м по рівній місцевості.
- III клас – стенокардія виникає при легкому навантаженні. Важко пройти один або два квартали або піднятися сходами в нормальному темпі та в нормальних умовах. Стенокардія виникає після проходження 100-200 м по рівній місцевості.
- IV клас – стенокардія спокою. Щоб викликати стенокардію, не потрібно докладати зусиль.
Локалізація та відповідна назва інфаркту
| Назва інфаркту | Основні зміни | Реципроктні зміни при STEMI | Задіяна артерія | Вражені сегменти |
| Перегородковий | V1-V2 +/-V4R | I, aVL V5-V6 | LAD (ветви S1-S2) | зображення уражених сегментів 1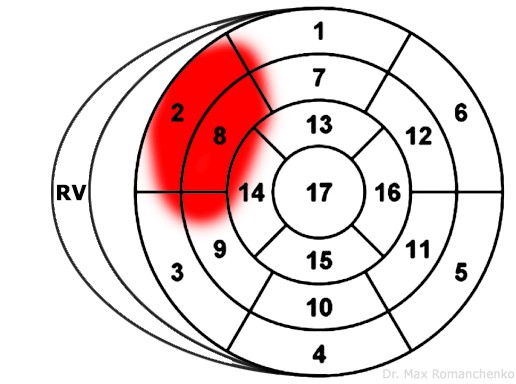 |
| Передній (передньо-верхівковий) | I, aVL, V2-V4 | III, aVF | D1 LAD | зображення уражених сегментів 2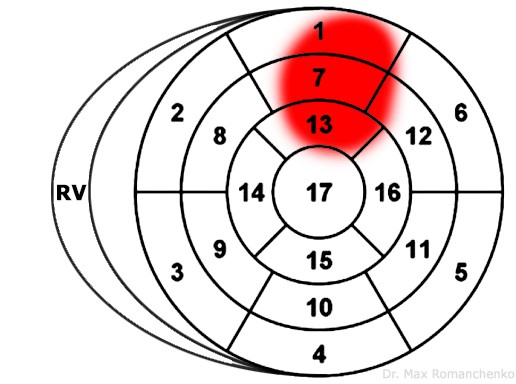 |
| Передньо-поширений | I, aVL, V1-V6 | III, aVF | LAD | зображення уражених сегментів 3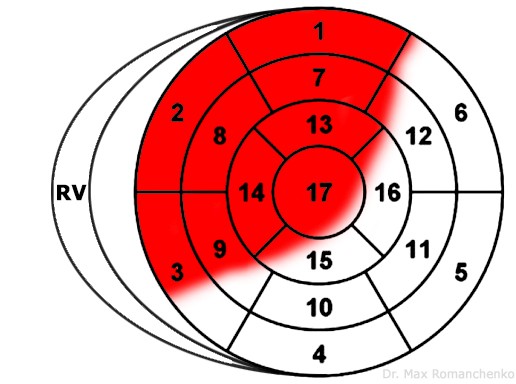 |
| Бічної стінки | I, aVL, V5-V6 | III, aVF | D1 LAD или LCx | зображення уражених сегментів 4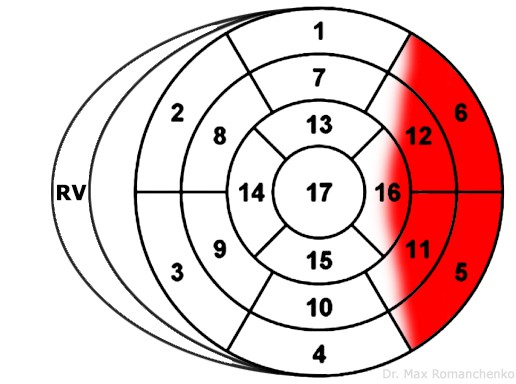 |
| Високий бічний | aVL, V6 V5+2-V6+2 | III, aVF | LCx или D1 LAD | зображення уражених сегментів 5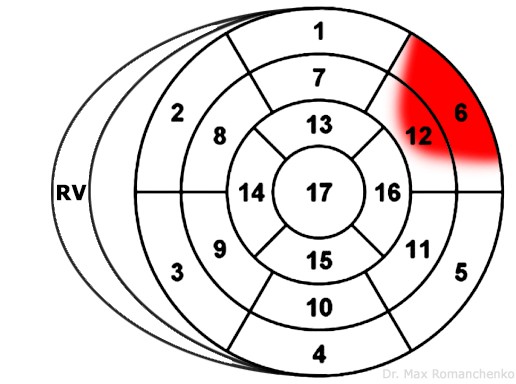 |
| Нижньої стінки | II, III, aVF | I, aVL, V4-V6 | RCA (80%)или LCx (20%) | зображення уражених сегментів 6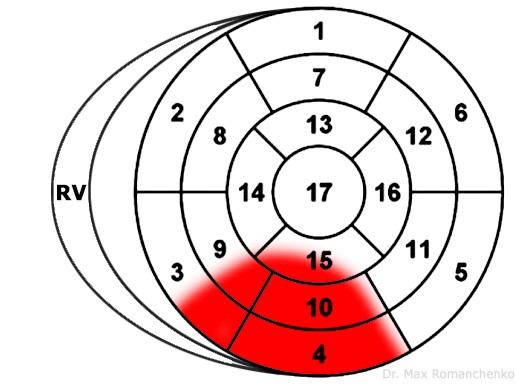 |
| Нижньо-боковий | aVL, V6-V9 | II, III, aVF, V1-V4 | LCx | зображення уражених сегментів 7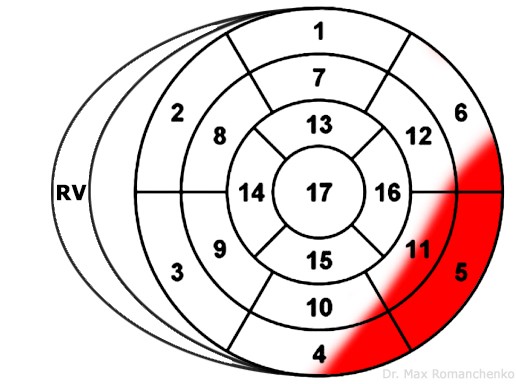 |
| “Задньої” стінки | V7, V8, V9 | V7-V9Депресія ST I, II, aVL Депресія ST в V2-V5 Високий R в V2-V5 Високий Т в V2-V5 | RCA или LCx | зображення уражених сегментів 8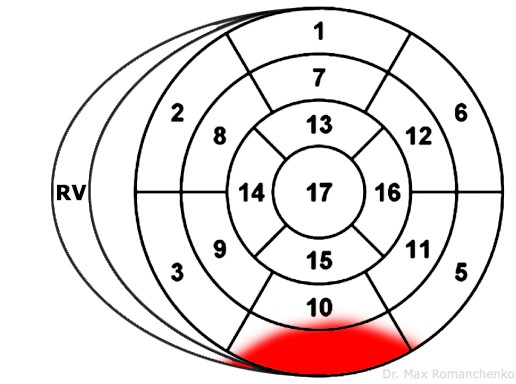 |
| Правого шлуночка | III, aVF V1, V3R, V4R | I, aVL, V5-V6 | RCA | зображення уражених сегментів 9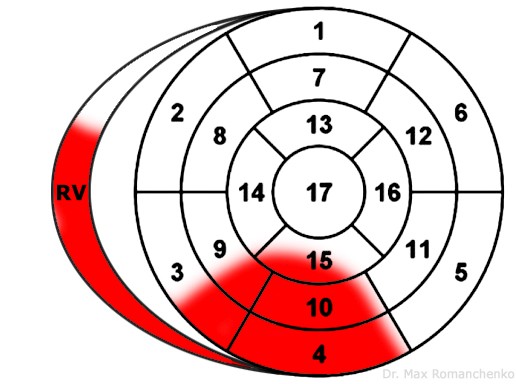 |
Визначення варіанту перебігу по класифікації МКХ
Класифікація ішемічної хвороби серця (МКХ-10):
1. Раптова коронарна смерть.
1.1. Раптова клінічна коронарна смерть з успішною реанімацією (рубрика 146.0).
1.2. Раптова коронарна смерть. У разі розвитку на фоні гострої коронарної недостатності або гострого інфаркту міокарда (рубрика 124.8 або 122 за МКХ-10).
2. Стенокардія (рубрика 120 за МКХ-10).
2.1.1. Стабільна стенокардія напруги (із зазначенням І-ІV функціональний клас за класифікацією Канадської асоціації кардіологів), у пацієнтів з IV функціональним класом стенокардія мінімальної напруги може клінічно проявлятися як стенокардія спокою (рубрика 120.8 за МХК-10).
2.1.2. Стабільна стенокардія напруги при ангіографічно інтактних судинах (кардіальний синдром X, рубрика 120.8 за МХК-10).
2.2. Вазоспастична стенокардія (ангіоспастична, спонтанна, варіантна, Принцметала, рубрика 120.1 за МКХ-10).
3. Нестабільна стенокардія (рубрика 120.0 за МКХ-10).
3.1. Стенокардія, що вперше виникла. Діагноз виставляється протягом 28 діб від появи першого ангінозного нападу з прогресуванням класу стенокардії до III функціонального класу.
3.2. Прогресуюча стенокардія (поява стенокардії спокою, нічних ангінозних нападів у хворого зі стенокардією напруги, підвищення функціонального класу стенокардії, щонайменше до III функціонального класу, прогресуюче зниження толерантності до фізичного навантаження, транзиторні зміни на електрокардіограмі у стані спокою).
3.3. Рання постінфарктна стенокардія (від 72 годин до 28 діб, рубрика 123.8).
4. Гострий інфаркт міокарда (рубрика 121 за МКХ-10).
4.1. Гострий інфаркт міокарда із наявністю патологічного зубця Q (рубрика 121.0-121.3 за МКХ-10).
4.2. Гострий інфаркт міокарда без патологічного зубця Q (рубрика 121.4 за МКХ-10).
4.3. Гострий інфаркт міокарда (невизначений, рубрика 121.9 за МКХ-10).
4.4. Рецидивуючий інфаркт міокарда (до 28 діб, діагностується за умови повторного підвищення з наступним закономірним зниженням рівня кардіо-специфічних ферментів, рубрика 122 за МКХ-10).
4.5. Повторний інфаркт міокарда (після 28 діб, рубрика 122 за МКХ-10).
4.6. Гострий коронарний синдром. Попередній діагноз – елевація або депресія сегмента SТ, відображає ішемію до розвитку некрозу міокарда або раптової коронарної смерті (строк до 3 діб, рубрика 124.8 за МКХ-10).
4.7. Ускладнення гострого інфаркту міокарда вказують за часом їхнього виникнення (рубрика 123 за МКХ-10):
– гостра серцева недостатність (І-ІV класи за Кіllір, рубрика 150.1 за МКХ-10);
– порушення серцевого ритму та провідності (рубрика 144, 145, 146, 147, 148, 149 за МКХ-10);
– розрив серця зовнішній (із гемоперикардом – рубрика 123.0 за МКХ-10; без гемоперикарда – рубрика 123.3 за МКХ-10) і внутрішній (дефект міжпередсердної перетинки – рубрика 123.1 за МКХ-10); дефектміжшлуночкової перетинки (рубрика 123.2 за МКХ-10); розрив сухожильної хорди (рубрика 123.4 за МКХ-10); розрив папілярного м’яза (рубрика 123.5 за МКХ-10);
– тромбоемболії різної локалізації (рубрика 123.8 за МКХ-10);
– тромбоутворення в порожнинах серця (рубрика 123.6 за МКХ-10);
– гостра аневризма серця (рубрика 123.8 за МКХ-10);
– синдром Дресслера (рубрика 124.1 за МКХ-10);
– епістенокардитичний перикардит;
– постінфарктна стенокардія (від 72 годин до 28 діб, рубрика 120.0 за МКХ-10).
5. Кардіосклероз.
5.1. Вогнищевий кардіосклероз.
5.1.1. Постінфарктний кардіосклероз із зазначенням форми та стадії серцевої недосттності, характеру порушення ритму і провідності, кількості перенесених інфарктів, їхньої локалізації та часу виникнення (рубрика 125.2 за МКХ-10).
5.1.2. Аневризма серця хронічна (рубрика 125.3 за МКХ-10).
5.2. Дифузний кардіосклероз із зазначенням форми і стадії хронічної серцевої недостатності, порушення ритму та провідності (рубрика 125.1 за МКХ-10).
6. Безбольова форма ішемічної хвороби серця (рубрика 125.6 за МКХ-10).
Класифікація інфаркту міокарда за типом:
Інфаркт міокарда 1 типу характеризується розривом атеросклеротичної бляшки, виразкою, тріщиною або ерозією з утворенням внутрішньопросвітного тромбу в одній або кількох КА, що призводить до зниження міокардіального кровотоку та/або дистальної емболізації та подальшого некрозу міокарда.
Інфаркт міокарда 2 типу – це некроз міокарда, при якому стан, відмінний від нестабільності коронарної бляшки, спричиняє дисбаланс між постачанням і потребою міокарда в кисні. Механізми включають гіпотензію, гіпертензію, тахіаритмії, брадіаритмії, анемію, гіпоксемію, але також, за визначенням, спазм коронарної артерії, спонтанну дисекцію коронарної артерії, коронарну емболію та коронарну мікросудинну дисфункцію.
Інфаркт міокарда 3-го типу призводить до смерті, коли біомаркери недоступні, і інфаркт міокарда 4-го та 5-го типу – пов’язаний із черезшкірним коронарним втручанням та аортокоронарним шунтуванням, відповідно.
Оцінки пацієнтів по шкалам, стратифікація ризику пацієнтів
- Оцінка ризику внутрішньо-лікарняної великої кровотечі за шкалою CRUSADE
- Оцінка по шкалі PRECIDE-DAPT для визначення тривалості ПАТТ
- Оцінка по шкалі DAPT для визначення тривалості ПАТТ
Шкала CRUSADE
За допомогою шкали ризику кровотеч CRUSADE можна проводити стратифікацію ризику сильної кровотечі у пацієнтів з інфарктом міокарда без елевації сегмента ST (NSTEMI) або інфарктом міокарда з елевацією сегмента ST (STEMI) до початку лікування. Система оцінки складається з 8 критеріїв з різними значеннями балів.
Для проведення оцінки за шкалою CRUSADE необхідно провести підсумовування обраних балів:
| Критерій | Значення | Бали |
| Початковий гематокрит | <31 | +9 |
| 31-33.9 | +7 | |
| 34-36.9 | +3 | |
| 37-39.9 | +2 | |
| ≥40 | 0 | |
| Кліренс креатиніну, мл/хв | ≤15 | +39 |
| >15-30 | +35 | |
| >30-60 | +28 | |
| >60-90 | +17 | |
| >90-120 | +7 | |
| >120 | 0 | |
| Частота серцебиття | ≤70 | 0 |
| 71-80 | +1 | |
| 81-90 | +3 | |
| 91-100 | +6 | |
| 101-110 | +8 | |
| 111-120 | +10 | |
| ≥121 | +11 | |
| Стать | Чоловіча | 0 |
| Жіноча | +8 | |
| Ознаки ХСН при надходженні | Ні | 0 |
| Так | +7 | |
| Цукровий діабет | Ні | 0 |
| Так | +6 | |
| Попереднє судинне захворювання | Ні | 0 |
| Так | +6 | |
| Систолічний артеріальний тиск, мм рт ст | ≤90 | +10 |
| 91-100 | +8 | |
| 101-120 | +5 | |
| 121-180 | +1 | |
| 181-200 | +3 | |
| ≥201 | +5 |
З урахуванням показників в межах нормальних значень:
| Частота серцебиття | Норма: 60-100 | ударів/хв |
| Систолічний АТ | Норма: 100-120 | мм рт ст |
| Гематокрит | Норма: 36-51 | % |
| Кліренс креатиніну | Норма: 88-137 | мл/хв |
| Стать | Ж +8 | Ч 0 |
| Ознаки ХСН при надходженні, наприклад: ортопное, хрипи, рентгенологічне дослідження ХСН, розширення (набухання) яремної вени, задишка, задишка при фізичному навантаженні | Ні 0 | Так +7 |
| Наявність в анамнезі судинних захворювань | Ні 0 | Так +6 |
| Цукровий діабет в анамнезі | Ні 0 | Так +6 |
Інтерпретація:
| Категорія ризику розвитку тяжкої кровотечі | Діапазон суми балів | Ризик розвитку тяжкої кровотечі у % |
| Дуже низький ризик | ≤20 баллов | 3,1% |
| Низький ризик | 21-30 баллов | 5,5% |
| Середній ризик | 31-40 баллов | 8,5% |
| Високий ризик | 41-50 баллов | 11,9% |
| Дуже високий ризик | >50 баллов | 19,5% |
Тяжка кровотеча визначається як:
- внутрішньочерепний крововилив;
- абрюшинна кровотеча;
- падіння гематокриту ≥12%;
- будь-яке переливання еритроцитів при вихідному гематокриті ≥28% або будь-яке переливання еритроцитів при вихідному гематокриті <28% з очевидною кровотечею.
Детальніше за посиланням:
Шкала PRECIDE–DAPT, шкала DAPT
Шкала ризику для прийняття рішення про тривалість подвійної антитромбоцитарної терапії (ПАТТ)
Для оцінки за шкалою PRECISE-DAPT використовуйте номограмму: вкажіть значення кожного з п’яти клінічних показників і проведіть вертикальну лінію до осі “Кількість балів за шкалою” щоб визначити кількість балів, що відповідає кожному клінічному показнику. Потім підсумуйте бали, що відповідають кожному клінічному показнику, для визначення загальної кількості балів.
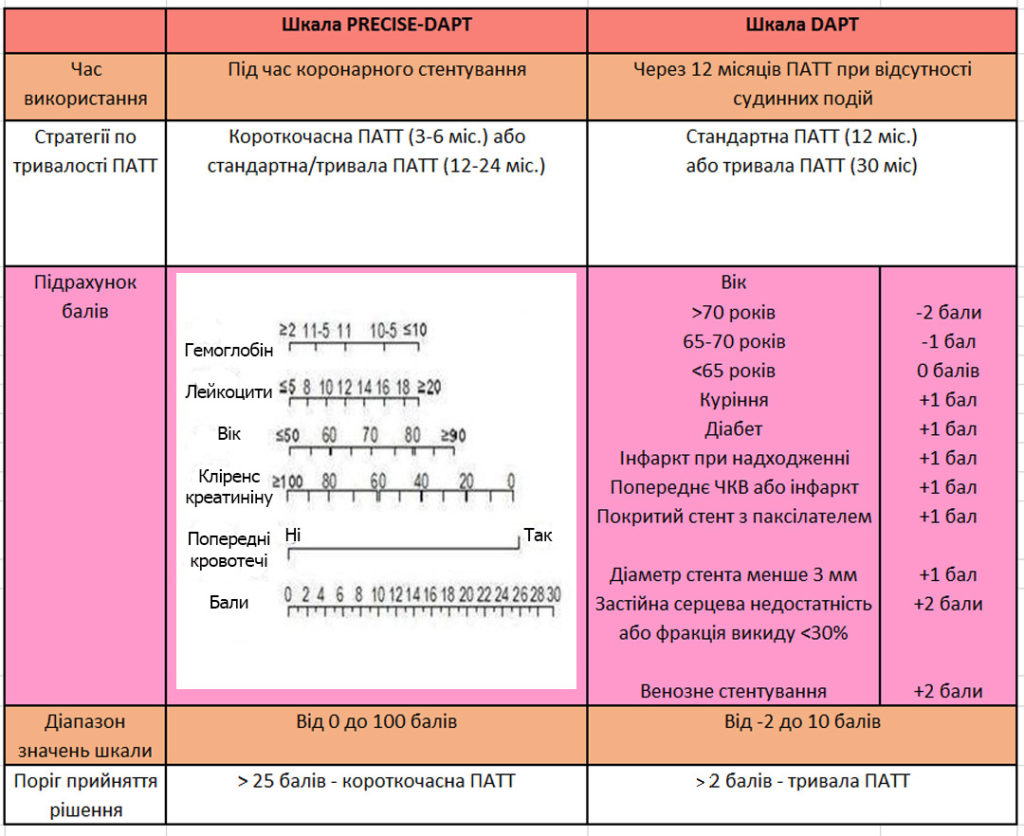
Більш детально за посиланням:
Призначення лікування
- Медикаментозне лікування ГКС
- Антитромбоцитарна терапія
- Антикоагулянтна терапія
- Антиангінальна терапія
- Знеболююча терапія
- Реваскуляризація
- Лікування коморбідних станів
- Моніторинг лікування
Алгоритми надання медичної допомоги відрізняються в залежності від етапу надання медичної допомоги та можливостей центру для проведення ПКВ.
Догоспітальний етап надання медичної допомоги
- Правильне положення пацієнта лежачи з піднятою злегка головою, для зменшення навантаження на міокард обмежити фізичне навантаження та забезпечити психологічний спокій.
- Оксигенотерапія пацієнтам зі зниженням сатурації˂95%.
- Забезпечення венозного доступу шляхом катетеризації периферійної вени.
- Медикаментозне лікування ГКС
- Нітрогліцерин
- Ацетилсаліцилова кислота
- Клопідогрель
- Блокатори АДФ рецепторів тромбоцитів: тикагрелор, прасугрель або клопідогрель
- Блокатори бета-адренорецепторів
- Наркотичні анальгетики
- Негайне транспортування пацієнта до спеціалізованого відділення кардіологічного профілю.
Госпітальний етап надання медичної допомоги в центр без можливості проведення ПКВ
- Забезпечити правильне положення пацієнта лежачи з піднятою злегка головою.
- Оксигенотерапія
- Забезпечення венозного доступу шляхом катетеризації периферійної вени або встановлення центрального венозного катетеру.
- Інтенсивна медикаментозна терапія (проводиться із урахуванням терапії на догоспітальному етапі!):
- нітропрепарати
- наркотичні анальгетики
- транквілізатори
- ацетилсаліцилова кислота
- тикагрелор або клопідогрель
- фондапаринукс або еноксапарин
- блокатори бета-адренорецепторів
- статини інгібітори АПФ
- антагоністи альдостерону
- блокатори протонної помпи
- При зупинці кровообігу проводяться реанімаційні заходи згідно зі стандартним протоколом
- Визначення ризику ускладненого перебігу захворювання з метою вибору подальшої лікувальної тактики (необхідність інвазивного лікування)
Лікувальний алгоритм у випадку госпіталізації пацієнта до відділення інтенсивної терапії з можливістю проведення ПКВ
- Забезпечити правильне положення пацієнта лежачи з піднятою злегка головою, обмежити фізичне навантаження та забезпечити психологічний спокій для зменшення навантаження на міокард.
- Оксигенотерапія
- Забезпечення венозного доступу шляхом катетеризації периферійної вени або встановлення центрального венозного катетеру.
- Інтенсивна медикаментозна терапія (проводиться із урахуванням терапії на догоспітальному етапі!):
- нітропрепарати
- наркотичні анальгетики
- транквілізатори
- ацетилсаліцилова кислота
- тікагрелор, прасугрел, клопідогрель
- фондапаринукс або еноксапарин
- бета-блокатористатини
- інгібітори АПФ
- антагоністи альдостерону
- блокатори протонної помпи
- При зупинці кровообігу проводяться реанімаційні заходи згідно зі стандартним протоколом.
- Визначення ризику ускладненого перебігу захворювання з метою вибору подальшої лікувальної тактики (необхідність інвазивного лікування)
- інгібітори ГПР IIb/IIІa за показами
- антикоагулянти
- Реваскуляризація
- Медикаментозна терапія після проведення ПКВ:
- ацетилсаліцилова кислота у підтримуючій дозі
- тикагрелор, клопідогрель, прасугрель у підтримуючій дозі
- антикоагулянтна терапія після проведення ПКВ за показами для профілактики тромботичних та емболічних ускладнень
- бета-блокатористатини
- інгібітори АПФ
- антагоністи альдостерону
- блокатори протонної помпи
- Лікування ускладнень.
- Лікування коморбідних станів
- Моніторинг лікування
Вибір стратегії ведення пацієнтів зі встановленим діагнозом гострий коронарний синдром визначається за ризиком прогресування захворювання до гострого інфаркту міокарда і смерті. Оцінка ризику є важливою складовою процесу прийняття рішення. Ключовими елементами оцінки ризику є вік, ІХС в анамнезі, клінічне обстеження, оцінка ЕКГ, біохімічних параметрів та функціонального стану лівого шлуночка.
Після встановлення діагнозу ГКС без елевації сегмента ST термінової інвазивної стратегії потребують пацієнти з дуже високим ризиком, а саме:
- рефрактерна стенокардія;
- повторна стенокардія, незважаючи на інтенсивне антиангінальне лікування, пов’язане із депресією ST (2 мм) або глибокими негативними зубцями Т;
- клінічні симптоми серцевої недостатності або гемодинамічної нестабільності (“шок”);
- аритмії із загрозою для життя (фібриляція шлуночків або шлуночкова тахікардія).
- пацієнти з дуже високим ризиком мають бути направлені на термінову коронарографію (2 годин). У пацієнтів з високим ризиком (>140 балів за шкалою GRACE або принаймні один з первинних критеріїв ризику рання інвазивна стратегія протягом перших 24 год є оптимальною.
Вибір стратегії лікування ГКС без підйому сегмента ST і часу відповідно до початкової стратифікації ризику
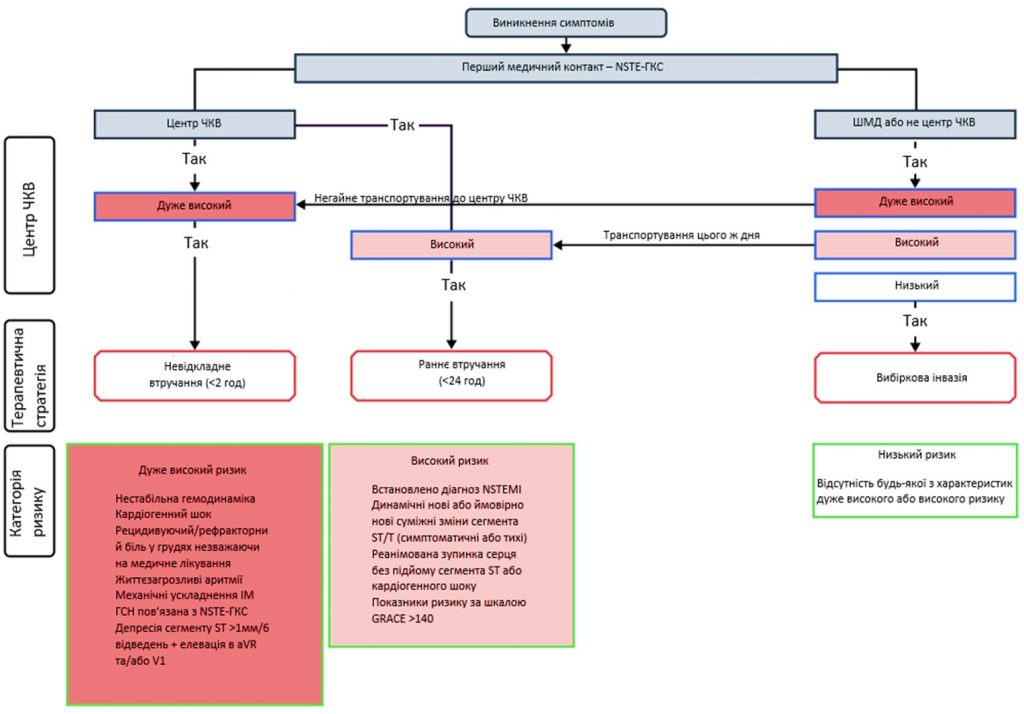
Екстрена медична допомога на догоспітальному етапі
- Забезпечити правильне положення пацієнта лежачи з піднятою злегка головою, для зменшення навантаження на міокард обмежити фізичне навантаження та забезпечити психологічний спокій.
- Оксигенотерапія пацієнтам зі зниженням сатурації˂95%.
- Забезпечення венозного доступу шляхом катетеризації периферійної вени.
- Нітрогліцерин під язик у таблетках (0,5-1,0 мг) або у аерозолі (1-2 дози або 0,4-0,8 мг), за необхідності та при нормальному АТ можна повторювати прийом кожні 5-10 хвилин. За наявності тяжкого больового синдрому можлива в/в інфузія 2,0 мл 1% нітрогліцерину*.
- Ацетилсаліцилова кислота (АСК) в дозі 150-300 мг розжувати (якщо пацієнт її самостійно не прийняв до приїзду бригади швидкої медичної допомоги).
- Клопідогрель 300 мг за наявності протипоказань до застосування АСК.
- Блокатори АДФ рецепторів тромбоцитів: тикагрелор, прасугрель або клопідогрель у комбінації з ацетилсаліциловою кислотою.
- Блокатори бета-адренорецепторів (пропранолол, есмолол, метопролол) призначаються якомога раніше усім пацієнтам з ГКС без протипоказань до їх застосування (брадикардія, клінічні ознаки гіпотензії або застійної серцевої недостатності).
- Наркотичні анальгетики-морфін по 2-5 мг кожні 5-15 хвилин до усунення больового синдрому та задишки або виникнення побічних дій (гіпотензія, пригнічення дихання, нудота, блювання). Можливе застосування тримеперидину.
- Негайне транспортування пацієнта до спеціалізованого відділення кардіологічного профілю. Місце госпіталізації (структурний підрозділ з можливостями проведення ангіографії чи структурний підрозділ без такої можливості) визначається наявністю у пацієнта загрозливих ознак, які вимагають якнайшвидшого відновлення коронарного кровотоку.
Госпітальний етап
Дії лікаря на госпітальному етапі при підозрі на ГКС без елевації сегмента ST мають відповідати нижчезазначеному алгоритму.
Діагностичний алгоритм
- Деталізація скарг та збір анамнезу хвороби (встановлення точного часу початку больового синдрому, його характеру, локалізації, ірадіації, причини появи, ефективності прийому нітратів; детальне розпитування стосовно препаратів, які були прийняти на догоспітальному етапі для усунення больового синдрому; оцінити, чи був подібний ангінозний біль раніше, чи змінився його характер в динаміці; чи проводилося хворому раніше коронарна ангіопластика чи аортокоронарне шунтування).
- Збір анамнезу життя (надзвичайно важливо встановити, які лікарські препарати пацієнт приймає кожного дня, які приймав перед появою скарг; враховуючи необхідність подальшого призначення антикоагулянтної терапії, необхідно зʼясувати чи є у пацієнта фактори геморагічного ризику**; інша супутня патологія; алергічні реакції у минулому).
- Фізикальне обстеження (оцінка загального стану та життєво важливих функцій, детальне обстеження органів та систем).
- Лабораторне обстеження (маркери некрозу міокарда-тропонін I і тропонін Т, КФК, МВ-КФК; загальний та біохімічний аналіз крові (білірубіни, АсТ, АлТ, К+, Na+, креатинін, ліпідний спектр крові, глюкоза крові)).
- Інструментальне обстеження (ЕКГ у 12 відведеннях, ехокардіографія, забезпечення моніторингу ЕКГ, АТ та пульсоксиметрії, КТ-коронарографія за наявності показань, рентгенографія органів грудної порожнини за показаннями).
Діагноз ГКС без елевації сегмента ST встановлюється за наявності нижче зазначених критеріїв:
- ангінозний біль тривалістю більше 20 хвилин в спокої, поява симптомів стенокардії de novo або прогресування стенокардії мінімум до III ф.кл.;
- ЕКГ-ознаки гострої ішемії;
- підвищення рівнів маркерів некрозу міокарда.
Результати ехокардіографічного дослідження мають діагностичне значення лише в суперечливих випадках.
Діагноз ГКС без елевації сегмента ST виставляється навіть з відсутності змін на ЕКГ та підвищення біомаркерів ушкодження серця. При виявленні діагностично значущого підйому серцевих біомаркерів встановлюється діагноз гострого інфаркту міокарда.
Лікувальний алгоритм у випадку госпіталізації пацієнта до відділення інтенсивної терапії без можливості проведення ПКВ
- Забезпечити правильне положення пацієнта лежачи з піднятою злегка головою.
- Оксигенотерапія зволоженим киснем за допомогою маски або через носовий катетер зі швидкістю 3-5 л/хв (пацієнтам з ознаками гострої серцевої недостатності, за наявності задишки (ЧД>20/хв), при зниженні сатурації крові киснем˂ 95%).
- Забезпечення венозного доступу шляхом катетеризації периферійної вени. У разі необхідності (розвиток тяжкої серцевої недостатності, життєзагрожуючих порушень ритму, реанімаційних заходів) доцільне встановлення центрального венозного катетеру.
- Інтенсивна медикаментозна терапія (проводиться із урахуванням терапії на догоспітальному етапі!):
- нітропрепарати (за наявності больового синдрому та клінічних проявів серцевої недостатності): для в/в введення нітрогліцерину використовують інфузійний розчин з концентрацією 100 мкг/мл*;
- наркотичні анальгетики: перевага надається морфіну – вводити дробно по 2-5 мг кожні 5-15 хв до припинення больового синдрому та задухи або до появи побічної дії (гіпотензії, пригнічення дихання, нудоти, блювоти). Ненаркотичні анальгетики протипоказані!
- при значному психомоторному та емоційному збудженні рекомендоване призначення транквілізаторів (перевагу слід віддавати діазепаму);
- ацетилсаліцилова кислота (якщо пацієнт не отримав її на догоспітальному етапі та за відсутності абсолютних протипоказань – алергічна реакція, активна кровотеча) – розжувати 150-300 мг;
- антитромбоцитарна терапія пацієнтам з консервативною стратегією ведення: тикагрелор у навантажувальній дозі 180 мг, потім 90 мг 2 рази на день; за наявності протипоказань або відсутності тікагрелору призначається клопідогрель (навантажувальна доза 300 мг, потім 75 мг на день);
- фондапаринукс 2,5 мг підшкірно 1 раз на добу або еноксапарин у дозі 1 мг/кг маси тіла підшкірно двічі на добу за відсутності протипоказань;
- блокатори бета-адренорецепторів призначаються якомога раніше усім пацієнтам з ГКС без протипоказань до їх застосування (брадикардія, клінічні ознаки гіпотензії або застійної серцевої недостатності): пропранолол до 20 мг, або метопролол до 25 мг сублінгвально чи всередину. Ін’єкційне введення бетаблокаторів показане тільки у випадку гіпертензії та/або тахікардії (метопролол 5-10 мг повільно крапельно або есмолол – 250-500 мг в/в з наступною інфузією 50-100 мкг/кг/хв.);
- статини (аторвастатин або розувастатин) рекомендуються усім пацієнтам з ГКС без протипоказань або непереносимості в анамнезі, незалежно від початкових показників холестерину;
- інгібітори АПФ призначаються пацієнтам з ознаками серцевої недостатності, систолічною дисфункцією ЛШ, цукровим діабетом та переднім інфарктом міокарда. При непереносимості інгібіторів АПФ призначається блокатор рецепторів ангіотензину 2-го типу – валсартан;
- антагоністи альдостерону (спіронолактон 25 мг або еплеренон 25 мг) призначаються пацієнтам із фракцією викиду ≤40% та серцевою недостатністю чи діабетом за відсутності протипоказань (ниркової недостатності чи гіперкаліємії);
- блокатори протонної помпи призначаються усім пацієнтам з ГКС та наявністю факторів ризику шлунково-кишкових кровотеч.
- При зупинці кровообігу проводяться реанімаційні заходи згідно зі стандартним протоколом.
- Визначення ризику ускладненого перебігу захворювання з метою вибору подальшої лікувальної тактики (необхідність інвазивного лікування) залежить від клінічного стану пацієнта, результатів ЕКГ та строків госпіталізації та визначається групою ризику розвитку ускладнень.
- Рекомендовані строки для проведення інвазивного лікування:
- пацієнти дуже високого ризику мають бути якнайшвидше переведені до лікувального закладу з можливістю проведення ургентного ПКВ впродовж 2 годин від початку больового синдрому;
- пацієнти високого ризику мають бути переведені для проведення раннього ПКВ впродовж перших 24 годин;
- пацієнтам з низьким ризиком ускладнень потрібно провести неінвазивну оцінку індукованої ішемії до виписки з лікарні.
Антитромбоцитарна/антикоагулянтна терапія
| Рекомендації | Клас | Рівень доказовості |
| Аспірин рекомендується всім пацієнтам без протипоказань при початковій пероральній навантажуючій дозі 150±300 мг (або 75-250 мг внутрішньовенно) і підтримуючій дозі 75-100 мг 1 р/д для тривалого лікування. | І | А |
| Пацієнтам з ГКС без елевації сегмента ST, після імплантації стента в коронарні артерії, рекомендується ПАТТ інгібітором рецептора P2Y12 на додаток до аспірину протягом 12 місяців, якщо немає протипоказань, таких як надмірний ризик кровотечі. | І | А |
- Антиангінальна терапія
| Рекомендації | Клас | Рівень доказовості |
| Сублінгвально або внутрішньовенно нітрати та ранній початок лікування бета-блокаторами рекомендовані пацієнтам із триваючими симптомами ішемії та без протипоказань. | І | С |
| У пацієнтів з попереднім ІМ слід розглянути тривале пероральне лікування бета-блокатором, щоб зменшити смертність від усіх причин, серцево-судинну смертність і серцево-судинну захворюваність. | ІІа | b |
| Статини рекомендовані всім пацієнтам з ГКС без елевації сегмента ST. Метою є зниження холестерину ЛПНЩ на ≥50% від вихідного рівня і досягти рівня ЛПНЩ <1,4 ммоль/л (<55 мг/дл). | І | А |
- Знеболююча терапія
Якщо біль у грудній клітині зберігається – розглянути введення фентанілу 25- 100 мг. Якщо фентаніл не доступний розглянути введення морфіну, а необхідності при збереженні больового синдрому рекомендовані опіоідні аналгетики. Морфін по 2-5 мг кожні 5-15 хвилин до усунення больового синдрому та задишки або виникнення побічних дій (гіпотензія, пригнічення дихання, нудота, блювання).
- Реваскуляризація
| Рекомендації | Клас | Рівень доказовості |
| Рання інвазивна стратегія протягом 24 годин рекомендована пацієнтам з будь-яким із наступних критеріїв високого ризику: • Діагноз NSTEMI встановлено відповідно до запропонованого діагностичного алгоритму. • Динамічні або ймовірно нові суміжні зміни сегмента ST/T, що вказують на триваючу ішемію. • Транзиторна елевація сегмента ST. • Оцінка ризику GRACE >140. | І | С |
Лікувальний алгоритм у випадку госпіталізації пацієнта до відділення інтенсивної терапії з можливістю проведення ПКВ
- Забезпечити правильне положення пацієнта лежачи з піднятою злегка головою, обмежити фізичне навантаження та забезпечити психологічний спокій для зменшення навантаження на міокард.
- Оксигенотерапія пацієнтам з ознаками гострої серцевої недостатності, за наявності задишки (ЧД>20/хв), при зниженні сатурації крові киснем˂ 95%.
- Забезпечення венозного доступу шляхом катетеризації периферійної вени. У разі необхідності (розвиток тяжкої серцевої недостатності, життєзагрожуючих порушень ритму, реанімаційних заходів) доцільне встановлення центрального венозного катетеру.
- Інтенсивна медикаментозна терапія (проводиться із урахуванням терапії на догоспітальному етапі!):
- нітропрепарати (за наявності больового синдрому та клінічних проявів серцевої недостатності): для в/в введення нітрогліцерину використовують інфузійний розчин з концентрацією 100 мкг/мл*;
- наркотичні анальгетики: перевага надається морфіну – вводити дробно по 2-5 мг кожні 5-15 хв до припинення больового синдрому та задухи або до появи побічної дії (гіпотензії, пригнічення дихання, нудоти, блювоти). Ненаркотичні анальгетики протипоказані!
- при значному психомоторному та емоційному збудженні рекомендоване призначення транквілізаторів (перевагу слід віддавати діазепаму);
- ацетилсаліцилова кислота (якщо пацієнт не отримав її на догоспітальному етапі та за відсутності абсолютних протипоказань – алергічна реакція, активна кровотеча) – розжувати 150-300 мг;
- антитромбоцитарна терапія призначається усім пацієнтам з ГКС: тікагрелор (навантажувальна доза 180 мг, потім 90 мг двічі на день) незалежно від проведення ПКВ або попереднього призначення клопідогрелю, в тому числі у навантажувальній дозі; прасугрел у разі запланованого ПКВ для пацієнтів, що не отримували блокатори АДФ рецепторів, в навантажувальній дозі 60 мг, потім 10 мг 1 раз на день (протипоказаний пацієнтам з інсультом в анамнезі; пацієнтам з масою тіла<60 кг та ≥75 років підтримуюча доза складає 5 мг 1 раз на день); клопідогрель призначається, якщо тікагрелор та прасугрел недоступні (звичайна навантажувальна доза 300 мг, у разі інвазивної стратегії загальна навантажувальна доза складає 600 мг, потім 75 мг на день);
- фондапаринукс 2,5 мг підшкірно 1 раз на добу (забезпечення болюсу НФГ у дозі 70-100 МО/кг під час ПТКА) або еноксапарин у дозі 1 мг/кг маси тіла підшкірно двічі на добу (додатково 0,3 мг/кг в/в перед ПКВ, якщо остання ін’єкція еноксапарину проводилася≥8 годин тому) за відсутності протипоказань;
- бета-блокатори призначаються якомога раніше усім пацієнтам з ГКС без протипоказань до їх застосування (брадикардія, клінічні ознаки гіпотензії або застійної серцевої недостатності): пропранолол до 20 мг, або метопролол до 25 мг сублінгвально чи всередину. Ін’єкційне введення бета-блокаторів показане тільки у випадку гіпертензії та/або тахікардії (метопролол 5-10 мг повільно крапельно або есмолол – 250-500 мг в/в з наступною інфузією 50-100 мкг/кг/хв.);
- статини (аторвастатин 40-80 мг або розувастатин 20-40 мг) рекомендуються усім пацієнтам з ГКС без протипоказань або непереносимості в анамнезі, незалежно від початкових показників холестерину;
- інгібітори АПФ призначаються пацієнтам з ознаками серцевої недостатності, систолічною дисфункцією ЛШ, цукровим діабетом та переднім інфарктом міокарда. При непереносимості інгібіторів АПФ призначається блокатор рецепторів ангіотензину 2-го типу – валсартан 40-80 мг (в залежності від АТ);
- антагоністи альдостерону (спіронолактон 25 мг або еплеренон 25 мг) призначаються пацієнтам із фракцією викиду ≤40% та серцевою недостатністю чи діабетом за відсутності протипоказань (ниркової недостатності чи гіперкаліємії);
- блокатори протонної помпи призначаються усім пацієнтам з ГКС та наявністю факторів ризику шлунково-кишкових кровотеч.
- При зупинці кровообігу проводяться реанімаційні заходи згідно зі стандартним протоколом. Ургентна ангіографія з наступним ПКВ показана всім пацієнтам після реанімації з приводу зупинки серця на тлі ознак ГКС.
- Визначення ризику ускладненого перебігу захворювання з метою вибору подальшої лікувальної тактики (необхідність інвазивного лікування) залежить від клінічного стану пацієнта, результатів ЕКГ та строків госпіталізації та визначається групою ризику розвитку ускладнень (дуже високий, високий чи низький). Критерії стратифікації ризику викладені нижче***.
- Перипроцедурна терапія проводиться з метою підготовки до подальшого інвазивного лікування:
- якщо на попередніх етапах пацієнт отримав дозу клопідогрелю , рекомендований перехід на тикагрелор в навантажувальній дозі 180 мг незалежно від дози та часу прийому клопідогрелю, потім по 90 мг двічі на день);
- інгібітори ГПР IIb/IIІa призначаються, якщо дані ангіографії свідчать про наявність великого тромбу, уповільнення кровотоку (синдром no-reflow) або наявності тромботичних ускладнень. Ептифібатид (подвійний болюс 180 мкг/кг в/в з інтервалом в 10 хв. з подальшою інфузією 2,0 мкг/кг/хв. впродовж 18 год);
- антикоагулянти (нефракціонований гепарин (70-100 Од/кг в/в болюсно, якщо не планується призначати інгібітори ГПР IIb/IIIa); якщо пацієнт раніше отримував фондапаринукс (підшкірно 2,5 мг щодня), то перед початком коронарографії необхідно ввести в/в болюсно нефракціонований гепарин (70-100 Од/кг в/в болюсно, якщо не планується призначати інгібітори ГПР IIb / IIIa); якщо пацієнт раніше перед інвазивною процедурою отримував еноксапарин, то продовжити цю терапію під час ПКВ без додаткового болюсу гепарину (додатково 0,3 мг/кг в/в перед ПТКА, якщо остання ін’єкція еноксапарину проводилася ≥8 годин тому).
- Медикаментозна терапія після проведення ПКВ:
- пацієнти з ГКС, яким проведена успішна реперфузійна терапія (без ускладнень), повинні залишатися у відділенні реанімації (інтенсивної терапії) впродовж мінімум 24 години для забезпечення медичного спостереження та цілодобового моніторингу основних життєвих функцій. Ретельний моніторинг стану пацієнта слід проводити протягом 48-72 годин;
- ацетилсаліцилова кислота у підтримуючій дозі 75-100 мг/добу;
- тикагрелор у підтримуючій дозі 90 мг 2 рази на добу або клопідогрель 75 мг 1 раз на добу або прасугрель 10 (5) мг 1 раз на добу;
- антикоагулянтна терапія після проведення ПКВ продовжується за наявності показань для профілактики тромботичних та емболічних ускладнень з використанням фондапаринуксу, НФГ або еноксапарину;
- бета-блокатори слід продовжити усім пацієнтам з ГКС без протипоказань, особливо пацієнтам з серцевою недостатністю та дисфункцією лівого шлуночка;
- статини (аторвастатин 40-80 мг або розувастатин 20-40 мг) слід продовжити усім пацієнтам з ГКС без протипоказань або непереносимості в анамнезі, незалежно від початкових показників холестерину задля досягнення бажаного рівня ЛПНЩ<1,4 ммоль/л;
- інгібітори АПФ продовжуються пацієнтам з ознаками серцевої недостатності, систолічною дисфункцією ЛШ, цукровим діабетом та переднім інфарктом міокарда. При непереносимості інгібіторів АПФ призначається блокатор рецепторів ангіотензину 2-го типу – валсартан;
- антагоністи альдостерону (спіронолактон 25 мг або еплеренон 25 мг 1 раз на добу) рекомендовані пацієнтам із фракцією викиду ≤40% та серцевою недостатністю чи цукровим діабетом за відсутності протипоказань (ниркової недостатності чи гіперкаліємії);
- блокатори протонної помпи призначаються усім пацієнтам з ГКС та наявністю факторів ризику шлунково-кишкових кровотеч;
- лікування ускладнень.
Протипоказані або нерекомендовані маніпуляції у пацієнтів з ГКС:
- не застосовувати для знеболення комбінацію метамізолу натрію (анальгін) з дифенгідраміном (димедрол);
- не застосовувати антитромбоцитарні препарати на тлі гіпертонічного кризу (високий ризик крововиливів та кровотечі);
- не вводити препарати внутрішньомʼязово;
- не застосовувати дипіридамол та міотропні спазмолітики (викликають синдром обкрадання);
- не застосовувати з профілактичною метою лідокаїн (ризик виникнення блокади серця);
- не застосовувати атропін для профілактики вагоміметичних ефектів морфіну.
*Схема в/в введення нітрогліцерину
Подібний розчин готують шляхом розведення 1 ампули препарату по 2 мл (20 мг нітрогліцерину) у 200 мл 0,9 % розчину натрію хлориду або у 200 мл 5 % розчину декстрози).
Початкова швидкість в/в крапельного введення – 5мкг/хв., швидкість введення можна збільшувати кожні 3-5 хв на 5 мкг/хв (залежно від ефекту і реакції ЧСС, центрального венозного тиску та систолічного артеріального тиску, яке може бути знижено на 10-25% від вихідного, але не повинно бути нижче 90 мм рт.ст.).
Якщо при швидкості введення 20 мкг/хв не отримано терапевтичного ефекту, подальший приріст швидкості введення повинен становити 10-20 мкг/хв. При появі відповідної реакції (зокрема, зниження артеріального тиску) подальше збільшення швидкості інфузії не проводиться або проводиться через більш тривалі інтервали часу. Для досягнення достатнього ефекту швидкість введення 0,01% розчину нітрогліцерину зазвичай не перевищує 100 мкг/хв (1 мл/хв).
При відсутності ефекту від менших доз і допустимому АД швидкість введення 0,01% розчину може досягати 300 мкг/хв (3 мл/хв), подальше збільшення швидкості недоцільне).
Стентування
Коронарний стент – унікальне рішення для відновлення прохідності судини при інфаркті міокарда. Стенти – це мініатюрні пристрої, що дозволяють розправити і розширити просвіт судини зсередини. Складна структура кардіостента включає власне каркас – металеву сіточку, і мікроскопічний балончик для її розправлення.
Техніка проведення стентування
Як правило, доступ до ураженої судини здійснюється через велику артерію, наприклад, стегнову. Місце пункції обробляється антисептиком, вводиться анестетик. Через прокол лікар вводить в судину інтродюсер: трубочку, яка захистить стінки судини і служитиме «провідником» для інструментів.
Балонна дилатація
Це перший етап операції з розширення звуженої ділянки судини. Через інтродьюсер лікар вводить у вену або артерію катетер з балоном, який роздмухується в місці звуження і «розплющує» атеросклеротичні бляшки.
Встановлення стенту
Для фіксації стінок у «розправленому» стані до місця стенозу доставляють стиснутий стент. Він розкривається самостійно або при надуванні балона і надійно фіксується на стінках судини. Залежно від об’єму звуження, може бути імплантовано кілька стентів різного розміру.
Після встановлення стентів всі інструменти видаляють, а на місце проколу накладають пов’язку. В середньому процедура триває протягом години, при цьому пацієнт не відчує біль та дискомфорт. Усі етапи стентування виконуються під рентгеноскопічним контролем.
Стенти бувають двох видів – зі спеціальним лікарським покриттям (DES – Drug Eluding Stent), яке дозволяє знизити можливість повторного звуження або закриття артерії, і звичайні, без покриття (BMS – Bare Metal Stent).
| Рекомендації | Клас | Рівень доказовості |
| Для будь-якого ЧКВ рекомендовано використовувати стенти з лікарським покриттям (DES) замість металевих стентів без покриття, незалежно від: • Клінічної картини. • Типу враження. • Планових позасерцевих операцій. • Очікуваної тривалості ПАТТ. • Супутньої терапії антикоагулянтами. | І | А |
Лікування коморбідних станів
Лікування коморбідної патології, зокрема цукрового діабету, АГ, гіперурікемії, хронічної хвороби нирок, сприяє більш ефективному зниженню кардіоваскулярного ризику у пацієнтів з ІХС.
Моніторинг терапії
Як медикаментозне, так і хірургічне лікування ішемічної хвороби серця пов’язане з побічними ефектами та ускладненнями. Ці небажані ефекти можна пом’якшити шляхом ретельного відбору пацієнтів для тої чи іншої лікувальної стратегії, досвіду лікаря та навчання пацієнтів. Терапія аспірином пов’язана з кровотечею, ідіосинкразією та алергічними реакціями на ліки. Серед побічних ефектів терапії статинами можуть бути міалгія, діарея та артралгія.
Більш дательно за посиланнями
Бета-блокатори можуть викликати брадикардію та гіпотензію.
ІАПФ можуть призвести до гіпотензії, запаморочення, підвищення рівня креатиніну, кашлю та алергічних реакцій, включаючи ангіоневротичний набряк. ЧКВ може спричинити перфорацію коронарної артерії, тромбоз стента в гострій ситуації та рестеноз у стенті при хронічному перебігу, контраст-індуковану нефропатію.
Шкала Мехрана для оцінки контраст-індукованої нефропатії після ЧКВ онлайн калькулятор
АКШ може мати власні ускладнення, включаючи, аритмії, тампонаду серця, післяопераційну кровотечу, інфекцію, порушення функції нирок і пошкодження діафрагмального нерва.
Рекомендації для пацієнтів з тривало встановленим діагнозом Хронічний коронарний синдром:
| Рекомендації для безсимптомних пацієнтів | Клас | Рівень |
| Рекомендується періодичне відвідування лікаря-кардіолога для переоцінки будь-якої потенційної зміни ризику стан пацієнтів, що включає клінічну оцінку заходів щодо зміни способу життя, дотримання цілей серцево-судинних факторів ризику та розвитку супутніх захворювань, які можуть вплинути на лікування та результати. | І | С |
| У пацієнтів із легкими симптомами або без них, які отримують медичне лікування, у яких неінвазивна стратифікація ризику вказує на високий рівень ризику та для кого розглядається реваскуляризація для покращення прогнозу, рекомендується інвазивна коронарна ангіографія | І | С |
| Коронарна комп’ютерна томографія не рекомендована як рутинний контрольний тест для пацієнтів зі встановленою ІХС. | ІІІ | С |
| Інвазивна коронарографія не рекомендована виключно для стратифікації ризику. | ІІІ | С |
| Рекомендації для симптоматичних пацієнтів | ||
| Повторна оцінка статусу ІХС рекомендована пацієнтам із погіршенням систолічної функції ЛШ, яку неможливо віднести до оборотньої причини (наприклад до тривалої тахікардії або міокардиту). | І | С |
| Рекомендується стратифікація ризику у пацієнтів із новими або погіршенням рівня симптомів, переважно з використанням стрес-візуалізації або, Як альтернатива, ЕКГ фізичного навантаження | І | В |
| Рекомендується оперативно направляти пацієнтів із значним погіршенням симптомів для обстеження | І | С |
| Інвазивна коронарографія рекомендована для стратифікації ризику у пацієнтів з важкою ІХС, особливо якщо симптоми не піддаються медикаментозному лікуванню або мають клінічний профіль високого ризику. | І | С |
Кратність обстежень пацієнтів з ІХС
| Назва обстеження | Кратність |
| Клінічний огляд | 1 раз на рік / додатково за показаннями |
| Загальний аналіз крові) | 1 раз на рік |
| Загальний аналіз сечі | 1 раз на рік |
| Глікемія натще | 1 раз на рік |
| Глікізований гемоглобін | За показаннями |
| Загальний холестерин | 1 раз на рік |
| Холестерин ліпопротеїдів низької щільності (Low-density lipoprotein cholesterol) | 1 раз на рік |
| Холестерин ліпопротеїдів високої щільності (Ршпр-density lipoprotein cholesterol) | 1 раз на рік |
| Тригліцериди | 1 раз на рік |
| Аланінамінотрасфераза | За показаннями |
| Аспартатамінотрансфераза | За показаннями |
| К, Nа | За показаннями |
| Білірубін | За показаннями |
| Креатинін | 1 раз на рік |
| Коагулограма | За показаннями |
| ЕхоКГ | За показаннями |
| ЕКГ | 1 раз на рік / додатково за показаннями |
| Холтер ЕКГ | За показаннями |
| Тредміл тест | За показаннями |
| Рентген грудної клітки | За показаннями |
| КВГ | За показаннями |
Завершення консультації
- Проведіть узагальнення отриманих даних та запитайте пацієнта, чи нічого важливого не пропущено
- Поінформуйте пацієнта щодо подальшої тактики
- Подякуйте пацієнту
- Утилізуйте ЗІЗ належним чином і помийте руки
Ключові комунікативні навички
- Активне слухання
- Підбиття підсумків
- Виділення вказівних знаків
Ключові мануальні навички
- Проведення об’єктивного обстеження
- Реєстрація ЕКГ
- Катетеризація периферичної вени
Ключові аналітичні навички
- Аналіз скарг, анамнестичних даних, даних, виявлених при об’єктивному дослідженні
- Призначення лабораторних досліджень, інтерпретація отриманих даних
- Призначення інструментальних методів досліджень, інтерпретація отриманих даних
- Призначення терапії
Корисні посилання:
Зареєструйтеся на нашому сайті прямо зараз, щоб мати доступ до більшої кількості навчальних матеріалів!
Підписатися на наші сторінки:
Джерела:
- Jean-Philippe Collet, et al. 2020 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation. European Heart Journal (2021) 42, 1289-1367. doi:10.1093/eurheartj/ehaa575
- Marco Valgimigli, et al. 2017 ESC focused update on dual antiplatelet therapy in coronary artery disease developed in collaboration with EACTS. European Heart Journal (2018) 39, 213–254 doi:10.1093/eurheartj/ehx419
- Miguel Sousa-Uva et al. 2018 ESC/EACTS Guidelines on myocardial revascularization, European Journal of Cardio-Thoracic Surgery, Volume 55, Issue 1, January 2019, Pages 4 -90, https://doi.org/10.1093/ejcts/ezy289
- Fulcher J, et al. Efficacy and safety of LDL-lowering therapy among men and women: meta-analysis of individual data from 174,000 participants in 27 randomised trials. Lancet. 2015 Apr 11;385(9976):1397-405. doi: 10.1016/S0140-6736(14)61368-4.
- Maclean E, et aI. Effect of early bisoprolol administration on ventricular arrhythmia and cardiac death in patients with non-ST elevation myocardial infarction. Heart Asia. 2015 Nov 30;7(2):46-51. doi: 10.1136/heartasia-2015-010675.
- Lindholm D, et al. Ticagrelor vs. clopidogrel in patients with non-ST-elevation acute coronary syndrome with or without revascularization: results from the PLATO trial. Eur Heart J. 2014 Aug 14;35(31):2083-93. doi: 10.1093/eurheartj/ehu160. Epub 2014 Apr 11. PMID: 24727884; PMCID: PMC4132637.
- ISIS-2 (Second International Study of Infarct Survival) Collaborative Group. Randomised trial of intravenous streptokinase, oral aspirin, both, or neither among 17,187 cases of suspected acute myocardial infarction: ISIS-2. Lancet1988;2:349–360.
- Shah CP, et al. Efficacy and safety of the intensive dose of rosuvastatin 40mg/day in patients with acute coronary syndrome and at high risk of cardiovascular disease-ROSUVEES-2. Indian Heart J. 2016 Nov-Dec;68(6):766-771. doi: 10.1016/j.ihj.2016.09.002.
- Metha SR, Granger CB, Boden WE. Early versus delayed invasive intervention in acute coronary syndromes. N Engl J Med. 2009;360:2165–2175. doi: 10.1056/NEJMoa0807986.
- Piccolo R., et al. Coronary Stent Trialists’ Collaboration. Drug-eluting or bare-metal stents for percutaneous coronary intervention: a systematic review and individual patient data meta-analysis of randomised clinical trials. Lancet. 2019; 393: 2503-2510.
Консультування пацієнта при підозрі на Епілепсію / ОСКІ рекомендації
Початок консультації Вимийте руки та при необхідності надіньте ЗІЗ (засоби індивідуального захисту) Представтеся пацієнту, вказуючи…
Консультування пацієнта при підозрі на синдром Гійєна-Барре / ОСКІ рекомендації
Початок консультації Вимийте руки та при необхідності надіньте ЗІЗ (засоби індивідуального захисту) Представтеся пацієнту, вказуючи…
Консультування пацієнта при підозрі на онкологічне захворювання легень з метастазуванням / ОСКІ рекомендації
Автори матеріалу: Сідоров А.А.Васкес Абанто А.Е.Войстрик В.І. Початок консультації Вимийте руки та одягніть ЗІЗ, якщо…
Консультування хворого з підозрою на дистальну прогресуючу м’язову дистрофію / ОСКІ рекомендації
Автори матеріалу: Сідоров А.А., Ружанська В.О., Войстрик В.І. Початок консультації Вимийте руки та одягніть ЗІЗ,…
Консультування хворого із підозрою на боковий аміотрофічний склероз – рекомендації ОСКІ
Початок консультації Вимийте руки та при необхідності надіньте ЗІЗ (засоби індивідуального захисту) Представтеся пацієнту, вказуючи…
Консультування пацієнта з підозрою на розсіяний склероз – рекомендації ОСКІ
Початок консультації Вимийте руки та при необхідності надіньте ЗІЗ (засоби індивідуального захисту) Представтеся пацієнту, вказуючи…