Проаритмічні ефекти антиаритміків

Більшість антиаритмічних препаратів (ААП) є сильнодіючими сполуками з відносно вузьким терапевтичним вікном. При правильному призначенні вони здатні попередити або зупинити аритмію, а при неправильному- самі перетворюються у індуктори аритмій.
Оптимальне використання антиаритмічної терапії залежить від фармакодинаміки та фармакокінетики конкретного антиаритмічного препарату та впливу іншіх факторів, які можуть їх змінити (супутні захворювання, супутня медикаментозна терапія, ендогенні або вікові зміни метаболізму пацієнта).
У цій статті ми детально розглянемо ключові фармакодинамічні та фармакокінетичні властивості основних антиаритмічних препаратів з метою попередження їх проаритмічних ефектів.
Під фармакодинамікою розуміють механізм дії препарату та його вплив на організм. Основний механізм дії більшості антиаритмічних препаратів заснований на їх впливі на певні іонні канали кардіоміоцитів та рецептори, розташовані на мембрані клітин міокарда.
Класифікація ААП
Саме на цьому принципі і було побудовано класифікацію антиаритмічних препаратів (Vaughan W.E., Singh B.N., Harrison D.C.):
- клас I (блокатори натрієвих каналів);
- клас II (блокатори бета-адренорецепторів);
- клас III (блокатори калієвих каналів);
- клас IV (блокатори кальцієвих каналів).
Інші препарати з антиаритмічним ефектом згодом були віднесені до V класу: аденозин, атропін, дигоксин, івабрадин, ранолазин, веракалант.
Антиаритміки I класу блокують швидкий вхід іонів натрію в клітину, таким чином уповільнюючи швидкість наростання потенціалу дії. В залежності від електрофізіологічних ефектів вони розподіляються на три підкласи:
- препарати IA класу (аймалін, дизопірамід, хінідин) на додачу до помірного пригнічення деполяризації також подовжують реполяризацію та період рефрактерності, таким чином на ЕКГ розширюється як комплекс QRS, так і тривалість інтервалу QT.
- препарати IB класу (лідокаін, мексилетин) скорочують потенціал дії та незначно пригнічують швидкий вхід іонів натрію. На відміну від IA класу препарати IB класу мають мінімальний вплив на інтервал PR, QRS, QT.
- препарати IC класу (флекаінід, пропафенон) відносяться до надзвичайно потужних інгібіторів натрієвих каналів, вони суттєво пригнічують деполяризацію, але мало впливають на реполяризацію. Вони більше, ніж інші ААП I класу, розширюють комплекс QRS.
Антиаритміки II класу (наприклад, пропранолол, метопролол), блокуючи бета-адренорецептори, сповільнюють частоту ритму та провідність, істотно не впливаючи на тривалість комплексу QRS та інтервалу QT.
Антиаритміки III класу (аміодарон, соталол) блокують вихід іонів калію з клітини, таким чином подовжуючи реполяризацію та рефрактерний період. При цьому на ЕКГ подовжується інтервал QT.
Антиаритміки IV класу (верапаміл, дилтіазем) блокують повільний вхід іонів кальцію в клітину, таким чином подовжуючи інтервал PR без зміни комплексу QRS або інтервалу QT.
Існуюча класифікація ААП дає лише орієнтовне розуміння щодо механізмів дії ААП, адже більшість з них володіють більше ніж одним механізмом дії на іонні канали та рецептори кардіоміоцитів. Наприклад, хінідин, який відноситься до I класу ААП, також блокує калієві канали; соталол блокує не тільки калієві канали, але й бета-адренорецептори; аміодарон взагалі володіє ефектами усіх чотирьох класів ААП.
Більше того, деякі ААП в процесі метаболізму утворюють активні метаболіти, механізм дії яких може суттєво відрізнятися від механізму дії вихідного препарату. Наприклад, прокаінамід-антиаритмік IА класу блокує натрієві канали, а його головний метаболіт-N-ацетил-прокаінамід майже не впливає на натрієві канали, а блокує переважно калієві канали. Пропафенон-антиаритмік IC класу метаболізується до 5-гідроксипропафенону, який, на відміну від пропафенону, не впливає на бета-адренорецептори.
Для кращого розуміння механізмів дії різних антиаритмічних препаратів та їх ефектів у 1991 році був запропонований новий погляд на фармакодинаміку ААП, так званий Сицилійський гамбіт, у якому кожен ААП описується в залежності від його впливу на різні молекулярні мішені (іонні канали, рецептори).
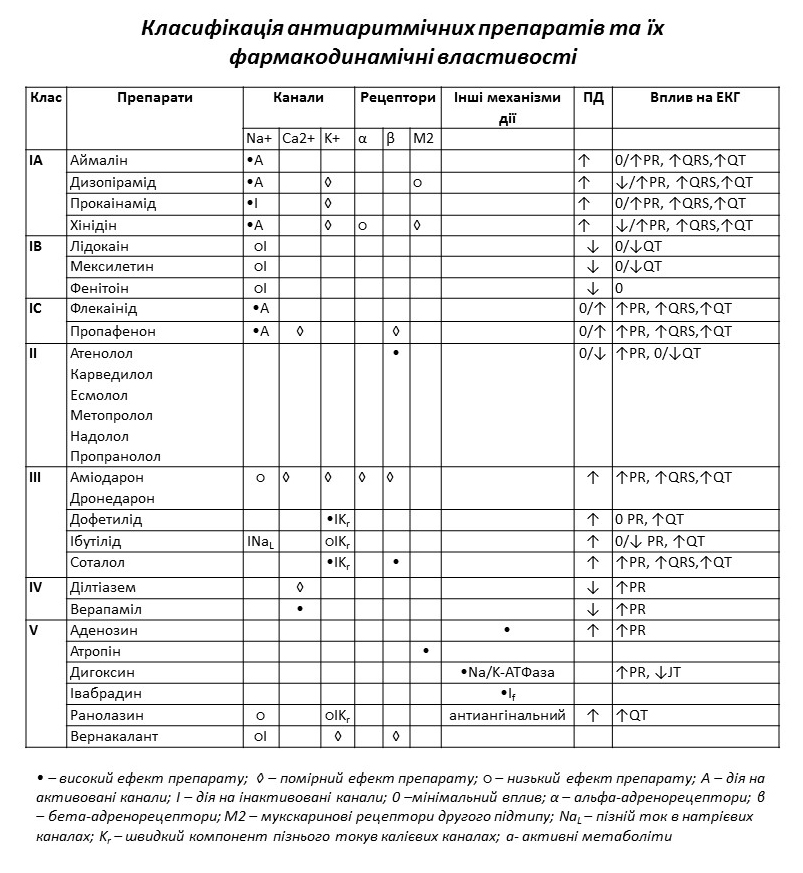
Класифікація ААП та їх фармакодинамічні властивості
| Клас | Препарати | Канали | Рецептори | Інші механізми дії | ПД | Вплив на ЕКГ | ||||
| Na+ | Ca2+ | K+ | α | β | М2 | |||||
| IA | Аймалін | •A | ↑ | 0/↑PR, ↑QRS,↑QT | ||||||
| Дизопірамід | •A | ◊ | ○ | ↑ | ↓/↑PR, ↑QRS,↑QT | |||||
| Прокаінамід | •I | ◊ | ↑ | 0/↑PR, ↑QRS,↑QT | ||||||
| Хінідін | •A | ◊ | ○ | ◊ | ↑ | ↓/↑PR, ↑QRS,↑QT | ||||
| IB | Лідокаін | ○I | ↓ | 0/↓QT | ||||||
| Мексилетин | ○I | ↓ | 0/↓QT | |||||||
| Фенітоін | ○I | ↓ | 0 | |||||||
| IC | Флекаінід | •A | 0/↑ | ↑PR, ↑QRS,↑QT | ||||||
| Пропафенон | •A | ◊ | ◊ | 0/↑ | ↑PR, ↑QRS,↑QT | |||||
| II | Атенолол Карведилол Есмолол Метопролол Адолол Пропранолол | • | 0/↓ | ↑PR, 0/↓QT | ||||||
| III | Аміодарон, Дронедарон | ○ | ◊ | ◊ | ◊ | ◊ | ↑ | ↑PR, ↑QRS,↑QT | ||
| Дофетилід | •IKr | ↑ | 0 PR, ↑QT | |||||||
| Ібутілід | INaL | ○IKr | ↑ | 0/↓ PR, ↑QT | ||||||
| Соталол | •IKr | • | ↑ | ↑PR, ↑QRS,↑QT | ||||||
| IV | Ділтіазем | ◊ | ↓ | ↑PR | ||||||
| Верапаміл | • | ↓ | ↑PR | |||||||
| V | Аденозин | • | ↑ | ↑PR | ||||||
| Атропін | • | |||||||||
| Дигоксин | •Na/K-ATФаза | ↑PR, ↓JT | ||||||||
| Івабрадин | •If | |||||||||
| Ранолазин | ○ | ○IKr | антиангінальний | ↑ | ↑QT | |||||
| Вернакалант | ○I | ◊ | ◊ |
Примітка: • – високий ефект препарату; ◊ – помірний ефект препарату; ○ – низький ефект препарату; А – дія на активовані канали; I – дія на інактивовані канали; 0 –мінімальний вплив; α – альфа-адренорецептори; β – бета-адренорецептори; М2 – мукскаринові рецептори другого підтипу; NaL – пізній ток в натрієвих каналах; Kr – швидкий компонент пізнього токув калієвих каналах; a- активні метаболіти
Перед призначенням антиаритмічної терапії необхідно обов’язково враховувати не лише основні, але і додаткові ефекти ААП.
Проаритмічні ефекти ААП
| Ефекти | Препарат | Частота |
| Значна синусова брадикардія, СА-блокада | ААП IA, IC | Рідко, окрім випадків латентної дисфункції синусового вузла |
| АВ-блокада високого ступеня | ААП IA, IC | рідко |
| Перехід ФП у ТП з високою частотою шлуночкових скорочень | ААП IA | рідко |
| Перехід ФП у ТП з АВ-провідністю 1:1 та широкими комплексами QRS | Флекаінід, пропафенон | 3,5-5% |
| Поліморфна політопна ШТ (torsades de pointes) | ААП IA; ібутилід, дофетилід, соталол Аміодарон | 1-8% 0,7% |
| ШТ або ФШ | Потенційно всі ААП | Рідко, окрім випадків дисфункції лівого шлуночка або серцевої недостатності |
Примітка: ААП – антиаритмічні препарати, ФП – фібриляція передсердь, ТП – тріпотіння передсердь, ШТ – шлуночкова тахікардія, ФШ – фібриляція шлуночків
Фактори розвитку проаритмічних ефектів ААП
- Структурна патологія серця
- Гіпертрофія лівого шлуночка (соталол, флекаінід, пропафенон)
- Інфаркт міокарда (блокатори натрієвих каналів)
- Інші структурні захворювання серця (блокатори натрієвих каналів)
- Серцева недостатність (дронедарон, дофетилід)
- Одночасний прийом інших лікарських препаратів
- Інші фактори, що сприяють виникненню проаритмії
- Жіноча стать
- Гіпокаліемія (<3,5 ммоль/л)
- Гіпомагнеземія (<1,5 мг/дл)
- Брадикардія (<60 уд/хв)
- Нещодавня фармакологічна кардіоверсія фібриляції передсердь препаратами, що подовжують QT
- Терапія серцевими глікозидами
- Швидке в/в введення препаратів, що подовжують QT
- Вроджене чи набуте подовження QT
- Поліморфізм іонних каналів (каналопатії)
Структурна патологія серця
Структурна патологія серця є одним з провідних чинників розвитку проаритмій у пацієнтів, яким призначено антиаритмічну терапію.
Відповідно до сучасних рекомендацій щодо призначення антиаритмічної терапії у пацієнтів зі структурною патологією серця:
- у пацієнтів зі структурними захворюваннями серця (кардіоміопатія, дисфункція лівого шлуночка, ішемічна хвороба серця) необхідно уникати застосування ААП IА, IC, III класів (окрім аміодарону та соталолу);
- у пацієнтів з гіпертрофією міокарда лівого шлуночка≥14 мм необхідно уникати застосування ААП IА, IC, III класів, окрім аміодарону, дронедарону, соталолу та дизопіраміду;
- дизопірамід може бути рекомендований у пацієнтів з обструктивною гіпертрофічною кардіоміопатією (разом з бета-блокаторами) для поліпшення симптомів;
- у пацієнтів з вродженими вадами серця антиаритмічна терапія може призначатися у виключних випадках, з огляду на негативний інотропний ефект більшості ААП та інші можливі побічні ефекти цих препаратів.
Одночасний прийом з іншими препаратами
Одночасний прийом інших препаратів на тлі антиаритмічної терапії нерідко призводить до підвищення ризику проаритмій.
Оскільки більшість кардіологічних пацієнтів одночасно приймають декілька препаратів, необхідно враховувати потенційний проаритмогенний потенціал при одночасному прийомі ААП з іншими лікарськими препаратами.
| Препарат | Проаритмогенна міжлікарська взаємодія |
| Прокаінамід | Збільшення ризику брадикардії та АВ-блокади: бета-блокатори, соталол, серцеві глікозиди. Збільшення ризику torsades de pointes: інші антиаритмічні препарати, циметидин, цизаприд, триметоприм, офлоксацин. |
| Лідокаін | Призначати з обережністю разом з: діазепамом. Збільшення ризику проаритмії: інші ААП I та III класів, преніламін. Збільшення ризику брадикардії та АВ-блокади: бета-блокатори |
| Фенітоін | Збільшення ризику проаритмії: аміодарон, амфотерицин В, естрогени, ізоніазид, ітраконазол, кетоконазол, омепразол, саліцилати, фенілбутазон, фенотіазини, хлорамфенікол |
| Пропафенон | Збільшення ризику шлуночкових аритмій: аміодарон, грейпфрутовий сік, еритроміцин, інгібітори зворотного захоплення серотоніну, кетоконазол, звіробій, циметидин, хінідин, трициклічні антидепресанти. Протипоказане застосування з ритонавіром. Збільшення ризику брадикардії та АВ-блокади: бета-блокатори, серцеві глікозиди. |
| Етацизін | Не призначати разом з ААП IA та IC класів, інгібіторами МАО. Збільшення ризику проаритмії: бета-блокатори, дигоксин |
| Аміодарон | Збільшення ризику torsades de pointes: макроліди, амісульприд, амфотерицин В, інші ААП IA, III класу, бепридил, бета-блокатори, вінкамін, вориконазол, галоперидол, гідрохінідин, дроперидол, метадон, моксифлоксацин, нейролептики, сульпірид. Збільшення ризику шлуночкових аритмій: глюкокортикоіди, петльові діуретики, проносні, цизаприд. Збільшення ризику брадикардії та АВ-блокади: верапаміл, дилтіазем, серцеві глікозиди |
| Ібутілід | Не використовувавти одночасно з бета-блокаторами, антагоністами кальцієвих каналів, ААП I та III класів |
| Соталол | Не застосовувати з бета-блокаторами, аміодароном, ААП I класу, астемізолом, верапамілом, дилтіаземом, еритроміцином, інгібіторами МАО, препаратами літію, похідними фенотіазину, терфенадином, трициклічними антидепресантами, флоктафеніном! Збільшення ризику torsades de pointes:сульфасалазин, дигоксин |
| Ділтіазем | Збільшення ризику брадикардії та АВ-блокади: бета-блокатори, івабрадин |
| Верапаміл | Збільшення ризику брадикардії та АВ-блокади: бета-блокатори, івабрадин |
| Аденозин | Не призначати разом з дипіридамолом. Погіршують АВ-проведення: серцеві глікозиди, бета-блокатори, блокатори кальцієвих каналів, пропафенон, аміодарон |
| Дигоксин | Не застосовувати одночасно з препаратами, як подовжують інтервал QT |
| Івабрадин | Не застосовувати з: кетоконазолом, ітраконазолом, макролідами, інгібіторами ВІЛ-протеази, нефазодоном! Уникати спільного прийому з препаратами, що подовжують інтервал QT: ААП I та III класів, цизаприд, еритроміцин, моксифлоксацин. |
| Вернакалант | Не застосовувати одночасно з ААП I та III класів! |
Порушення функції нирок
Порушення функції нирок може суттєво впливати на фармакокінетику ААП, викликаючи небажані ефекти, зокрема проаритмії. Саме тому перед призначенням ААП необхідно оцінити функцію нирок (ШКФ) для корекції дози та кратності прийому препарату.
Нижче представлено особливості призначення деяких ААП у пацієнтів з порушеною функцією нирок.
| Препарат | Особливості призначення при зниженій функції нирок |
| Аймалін | використовувати з обережністю при порушеній функції нирок |
| Дизопірамід | при тяжких порушеннях функції нирок доцільно зниження дози |
| Прокаінамід | рекомендовано зниження дози |
| Хінідін | високий ризик проаритмії, може взаємодіяти з іншими препаратами, які виводяться нирками |
| Лідокаін | без особливостей |
| Мексилетин | без особливостей |
| Фенітоін | не використовується при тяжких порушеннях функції нирок |
| Флекаінід | зниження дози при ШКФ<35 мл/хв |
| Пропафенон | рекомендований обережний моніторинг, при значному порушенні функції нирок терапію починати у стаціонарних умовах |
| Аміодарон | корекція дози не потрібна |
| Дофетилід | не призначається при значному порушенні функції нирок |
| Ібутілід | без особливостей |
| Соталол | при ХХН доза має бути зменшена вдвічі, при ШКФ<30 мл/хв вчетверо |
| Ділтіазем | застосовується з обережністю при порушеній функції нирок |
| Верапаміл | рекомендовано зниження дози на 25-50% при ШКФ<10 мл/хв; не виводиться при гемодіалізі |
| Аденозин | без особливостей |
| Дигоксин | використовувати з обережністю через високий ризик розвитку глікозидної інтоксикації, при значному порушенні функції нирок необхідне зниження дози |
| Івабрадин | при ШКФ˃15 мл/хв без особливостей, при ШКФ<15 мл/хв використовувати з обережністю |
| Ранолазин | використовувати з обережністю |
| Вернакалант | без особливостей |
Жіноча стать
У той час як ефективність антиаритмічної терапії є однакової серед жінок та чоловіків, ризик проаритмій виявляється більшим у жінок. Жіноча стать асоціюється з підвищеною вирогідністю виникнення torsades de pointes у пацієнток, які приймали ААП I та III класів. Потенційними причинами такої негативної статистики можуть бути більший інтервал QTc у спокої, нестача протективного ефекту андрогенів. Щоб мінімізувати ризик torsades de pointes у жінок, доцільно використовувати найменшу ефективну дозу препарату та уникати одночасного застосування іншого препарату, який також подовжує інтервал QT. Враховуючи вищий ризик розвитку проаритмії у жінок також резонно уникати призначенням ААП III класу у жінок з додатковими факторами ризику розвитку проаритмій (наприклад, серцева недостатність). При підозрі на проаритмію рекомендоване проведення добового моніторування ЕКГ через високу вирогідність проаритмії у нічний час на тлі брадикардії.
Електролітні порушення
Електролітні порушення, а саме гіпокаліемія, гіпомагнеземія, можуть також слугувати індукторами проаритмії через їх вплив на формування потенціалу дії кардіоміоцита. Нестача іонів калію та магнію сприяє додатковому подовженню інтервалу QTc на тлі прийому ААП I та III класів, що може призводити до розвитку загрозливих для життя порушень ритму. Більше про вплив порушень електролітного обміну читайте в наших попередніх публікаціях.
Брадикардія
Будь-який ААП необхідно обережно призначати пацієнтам з уже наявною брадикардією або порушенням провідності серця, оскільки ААП з бета-блокуючим ефектом (пропафенон, соталол, аміодарон) додатково сповільнюють частоту серцевих скорочень та провідність. У пацієнтів з симптомною брадикардією перед початком антиаритмічної терапії доцільним є імплантація пейсмейкера. Окрім цього у пацієнтів з уширеним комплексом QRS>130 мс ААП IC класу призначаються з обережністю.
Оцінка ризику розвитку проаритмії
Для зниження ризику проаритмічних ускладнень у пацієнта перед початком антиаритмічної терапії необхідна обов’язкова оцінка ризиків розвитку проаритмії з наступним регулярним моніторингом ЕКГ на тлі терапії.
Для ААП IС класу маркерами підвищеного ризику шлуночкових проаритмій є: блокада ніжок пучка Гіса або розширення комплексу QRS˃120 мс, структурне захворювання серця, дисфункція лівого шлуночка (ФВ ЛШ<40%), тахіаритмія з високою частотою шлуночкових скорочень, висока доза або швидке збільшення дози, шлуночкова аритмія в анамнезі, одночасний прийом інших препаратів з негативним ізотропним ефектом.
Для ААП IA та IC класів предикторами підвищеного ризику шлуночкових проаритмій є: подовження інтервалу QT (QTc˃460 мс), жіноча стать, брадикардія, значне подовження інтервалу QTc на тлі терапії (˃550 мс або ˃25% порівняно з вихідним значенням), структурне захворювання серця, гіпертрофія ЛШ, дисфункція ЛШ або серцева недостатність, гіпокаліемія, гіпомагнезіемія, порушена функція нирок, висока доза або швидке збільшення дози, одночасний прийом інших препаратів з негативним інотропним ефектом, шлуночкова аритмія в анамнезі.
Для ААП III класу предикторами підвищеного ризику шлуночкових проаритмій є: симптомна брадикардія, подовження інтервалу QTc˃500 мс.
Необхідно також зазначити, що найбільший ризик виникнення проаритмічніх ефектів спостерігається на початку антиаритмічної терапії (особливо якщо призначена навантажувальна доза) або при збільшенні дози препарату. Тому у пацієнтів з високим ризиком проаритмій (наприклад, структурне захворювання серця, дисфункція ЛШ) рекомендовано починати антиаритмічну терапію в стаціонарних умовах з ретельним моніторингом ЕКГ. Ця рекомендація не стосується аміодарону з огляду на повільний початок його дії та тривалий період напіввиведення.
Лікування проаритмій
- фективне лікування полягає своєчасної розпізнання та підтвердження про аритмії, індукованої прийомом ААП
- Негайне припинення подальшого прийому препарату, що викликав аритмію
- За можливості усунення потенційних факторів ризику аритмії (гіпокаліемія, гіпомагнеземія, ішемія міокарда, брадикардія)
- Терапія проаритмії
- у випадку torsades de pointes призначається розчин магнію сульфат 2-4г болюсно з наступною в/в інфузією, ізопротеренол, препарати калію; детальніше у наших минулих публікаціях;
- при шлуночковій аритмії, індукованій флекаінідом, призначають бета-блокатори;
- при помірній дигоксин-індукованій аритмії призначаються препарати калію, при тяжкій дигоксин-індукованій аритмії можна використовувати лідокаін та бета-блокатори;
- при симптомній брадиаритмії ефективна інфузія ізопротеренолу та імплантація штучного водія ритму.
Дана стаття має ознайомлювальний характер. Самолікування може бути шкідливим для вашого здоров’я. Застосування будь-яких препаратів, що згадані в даній статті, можливе лише за призначенням та наглядом лікаря.
Зареєструйтеся на нашому сайті прямо зараз, щоб мати доступ до більшої кількості навчальних матеріалів!
Наші профілі в соціальних мережах:
Використана література:
- Dan G., Martinez-Rubio A., Agewall S. et al. Antiarrhythmic drugs-clinical use and clinical decision making: a consensus document from the European Heart Rhythm Association (EHRA) and European Society of Cardiology (ESC) Working Group on Cardiovascular Pharmacology, endorsed by the Heart Rhythm Society (HRS), Asia-Pacific Heart Rhythm Society (APHRS) and International Society of Cardiovascular Pharmacotherapy (ISCP). Europace. 2018; 20:731-732. doi:10.1093/europace/eux373
- Kowey P.R. Pharmacological effects of antiarrhythmic drugs. Arch Intern Med. 1998; 158(4):325-332. doi:10.1001/archinte.158.4.325
- Наказ МОЗ України №1075 від 06.05.2020р. “Державний формуляр лікарських засобів. Випуск дванадцятий”.
Консультація пацієнта із спонтанною дисекцією коронарних судин – рекомендації ОСКІ
Автори: Hanna Samoilova, Nataliia Lopina Початок консультації Вимийте руки та при необхідності надіньте ЗІЗ (засоби…
Cимптомна брадикардія
Симптомна брадикардія виникає при зниженні частоти серцевих скорочень менше 50 ударів за хвилину. Найчастіше в…
Шлуночкові тахікардії
Автори: Т.Д. Данілевич, А.В. Зінченко, А.А. Сідоров Клінічна термінологія Шлуночкову тахікардію визначають як три або…
Тромбоемболія легеневої артерії
Тромбоемболія легеневої артерії (ТЕЛА) ‒ це загрозливе для життя захворювання, обумовлене оклюзією стовбура чи гілок…
Проведення експрес тесту на визначення маркерів некрозу міокарду
Автори: Т.Д. Данілевич, А.В. Зінченко, А.А. Сідоров У пацієнтів з ГКС може буде позитивний експрес-тест…
Гострий коронарний синдром без елевації сегменту ST
Автори: Т.Д. Данілевич, А.В. Зінченко, А.А. Сідоров Визначення Гострий коронарний синдром – це група симптомів…